температура после операции на головном мозге
Реабилитация после удаления опухоли головного мозга
Опухоль головного мозга – широкое понятие, которое подразумевает ряд заболеваний, общей чертой которых является появление новообразований, локализованных в области черепа. Эти новообразования могут развиваться непосредственно в тканях мозга, в его оболочках, а также в черепных костях и сосудах.
Опухоли могут быть первичными и вторичными. В первом случае новообразование формируется в полости черепа. Во втором – в полости черепа появляются уже метастазы, а первичный раковый очаг находится в другом месте.
Также опухоли делятся на доброкачественные и злокачественные, одиночные и множественные. Одиночные подразумевают наличие всего одного новообразования, множественные – от двух.
Характерная симптоматика
Опухоль растет внутри черепа и начинает сдавливать мозг. В итоге страдают не только те отделы, которые находятся в непосредственной близости к очагу, но и те, что расположены на удалении. Чем больше опухоль, тем выше внутричерепное давление, и тем выше вероятность отека мозга. Все это приводит к ряду симптомов:
Лечение опухолей головного мозга
Существует три основных подхода к лечению заболевания:
Оперативное вмешательство используется в основном в тех случаях, когда опухоль отграничена от других тканей, и при проведении операции риск их повреждения минимален.
Новообразование может быть удалено полностью или частично. Также может быть проведена паллиативная операция, которая облегчит состояние больного.
Оперативное вмешательство противопоказано в тех случаях, когда:
Химиотерапия направлена на уничтожение раковых клеток. Метод может использоваться как самостоятельный, а также в совокупности с хирургическим вмешательством. Специальные препараты (цитостатики) вводятся внутримышечно, внутриартериально, внутривенно, внутритканево (непосредственно в полость, откуда была удалена опухоль), интратекально.
Лучевая терапия – это воздействие на раковые клетки радиоактивными веществами. Лечение подходит для разных видов опухолей, как злокачественных, так и доброкачественных, и в тех случаях, когда операция невозможна. Данная методика может использоваться и после хирургического вмешательства, когда новообразования проросли в близлежащие ткани.
Есть также методики радиохирургии, которые также относятся к лучевой терапии. Это гамма-нож и кибер-нож. В обоих случаях проводится радиоактивное облучение, которое воздействует на раковые клетки и не влияет на здоровую ткань.
Восстановление после удаления опухоли головного мозга
Операция по удалению опухоли головного мозга – очень серьезное вмешательство. Даже если она проведена профессионально и без последствий после нее очень важно провести правильное восстановление, чтобы полностью выздороветь без риска рецидива.
После хирургического вмешательства есть ряд запретов:
Очень важно начать нейрореабилитацию как можно раньше, чтобы восстановиться как можно быстрее и избежать инвалидности.
Восстановление касается, прежде всего, утраченных ранее функций пациента и возвращение его к нормальной жизни. Не всегда возможно вернуть полностью доболезненное состояние, в этом случае нужно постараться адаптировать больного к текущей ситуации, научить его самостоятельно себя обслуживать.
Реабилитацией занимаются хирурги, химиотерапевты, психологи, радиологи, физиотерапевты, врачи и инструкторы по ЛФК, а также младший медицинский персонал. Только комплексный подход всех групп специалистов позволяет обеспечить качественный реабилитационный процесс.
Программа индивидуально разрабатывается для каждого пациента. Для него ставятся краткосрочные и отдаленные цели. Когда достигаются краткосрочные цели, ставятся новые. И так постепенно, шаг за шагом достигается основная цель. Процесс делится на такие маленькие этапы для того, чтобы врачи смогли оценить динамику, а пациент ощутил радость достижений и получил мотивацию для дальнейших действий.
Пока больной проходит процесс нейрореабилитации, помощь нужна и его родственникам, так как тяжелое состояние пациента часто приводит к состоянию подавленности всей его семьи. Чтобы у членов семьи были силы для поддержки своего родственника, им тоже нужна помощь.
Реабилитационные программы и сроки восстановления
Чтобы говорить о сроках, нужно иметь представление о сложности первоначального состояния, оперативном вмешательстве и его результатах. Если процесс запущен вовремя и идет успешно, обычно он занимает около 3-6 месяцев.
Среди самых популярных методик:
Все меры реабилитации проводятся специалистами. Но очень важна мотивация самого пациента, его желание работать и получать результат.
Злокачественные опухоли головного мозга
Злокачественные новообразования центральной нервной системы очень агрессивны, быстро растут и разрушают ткань мозга. При их обнаружении операцию по удалению опухоли желательно проводить как можно раньше, до развития тяжелого необратимого неврологического дефицита.
Нейрохирурги клиники НАКФФ проводят сложнейшие операции при глиобластомах и других новообразованиях ЦНС высокой степени злокачественности. Врачи могут безопасно удалить даже глубоко залегающие опухоли, так как перед вмешательством они выявляют функционально важные зоны мозга, чтобы не повредить их во время операции.
Какие бывают злокачественные опухоли мозга
Самые распространенные опухоли мозга – это глиомы и менингиомы. Первая группа развивается из мозговой ткани, вторая – из оболочек мозга. Большинство менингиом – доброкачественные, и только 1% приходится на менингиомы третьей, самой высокой степени злокачественности. В то же время большинство глиом – злокачественные.
Самая частая опухоль этого типа – глиобластома. Для глиом выделяют 4 степени злокачественности новообразований, и глиобластома имеет четвертую, самую высокую степень. Проблема её лечения заключается в том, что она часто располагается в глубине мозга, и до неё трудно добраться. К тому же, опухоль не имеет четкой границы: она врастает в окружающие здоровые ткани.
Даже самые агрессивные новообразования обычно не дают метастазов за пределы центральной нервной системы. Но они распространяются в пределах мозга, а при росте разрушают окружающие здоровые ткани.
На практике нейрохирургу, который оперирует взрослых пациентов, среди всех злокачественных новообразований чаще всего приходится сталкиваться с глиобластомой или метастатическими опухолями рака другой локализации. Большинство других образований встречаются очень редко или имеют доброкачественную природу.
Как лечат опухоли мозга?
Чаще всего для лечения опухолей мозга используют три метода:
Самый эффективный способ лечения – хирургическая операция. Два других способа имеют множество недостатков, поэтому применяются как дополнительные методики или у пациентов с противопоказаниями к операции.
Проблема медикаментозного лечения состоит в том, что большинство препаратов плохо проникают через гематоэнцефалический барьер. К тому же, успехи лечения далеко не самые выдающиеся. При глиобластоме стандартный препарат для химиотерапии увеличивает продолжительность жизни человека в среднем на 10 недель.
Методы лучевой терапии часто позиционируются как альтернатива операции. Пациентов впечатляют и названия процедур: Кибернож, Гамма-нож. Складывается впечатление, что опухоль «вырезается» из головы радиацией, быстро и безболезненно. Но правда заключается в следующем:
В силу этих причин лучевая терапия всё же не считается основным радикальным методом лечения злокачественных новообразований мозга и не может использоваться как альтернатива операции. Облучение должно дополнять, а не замещать нейрохирургический метод лечения. Если лучевая терапия применяется вместо, а не в дополнение к операции, то такие случаи связаны исключительно с глубоким залеганием опухоли, до которой нельзя добраться из-за угрозы тяжелого неврологического дефицита, или наличием медицинских противопоказаний к операции.
Преимущества хирургического вмешательства:
Как проводят операцию?
Нейрохирургические операции по удалению злокачественных опухолей – сложные и высокотехнологичные. Врачу важно удалить новообразование полностью, и при этом не повредить функционально значимые зоны мозга.
Процедуры, определяющие успех операции, часто начинаются ещё до её начала. Врачи проводят тщательное обследование пациента, особенно при глубоком залегании опухоли. Они определяют границы опухоли при помощи ПЭТ или функциональной МРТ. Затем требуется выявление функционально значимых зон, чтобы обойти их, рассекая мозговую ткань. Для этого используется функциональное картирование и электрофизиологическое исследование. При необходимости исследования могут быть выполнены прямо во время операции.
Операция проводится под стереотаксическим контролем. Стереотаксис позволяет врачу идеально ориентироваться внутри черепа пациента. Классический вариант подразумевает использование жесткой рамы, которую фиксируют винтами к надкостнице. В последние годы получили распространение системы безрамного стереотаксиса.
Важнейшая задача нейрохирурга, определяющая успех операции, состоит в полном удалении опухоли. Но для этого её нужно отличить от здоровой ткани. Выглядят они практически одинаково. Чтобы найти границы новообразования, используется флуоресцентная диагностика и лазерная спектроскопия. Врач использует вещество, которое поглощается патологическими клетками и заставляет их светиться.
Немецкое исследование с участием 350 пациентов показало, что без флуоресцентной диагностики только у 1 из 3 пациентов глиобластому удается удалить полностью, а при её использовании – в 2/3 случаев. Вероятность отсутствия рецидива опухоли в течение 6 месяцев после операции увеличивается в 2 раза.
ПОЛИТРАВМА / POLYTRAUMA
ISSN: 1819-1495
E-ISSN: 2541-867X
К.А. Токмаков
ИГМАПО – филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, г. Иркутск, краевое государственное бюджетное учреждение здравоохранения «Краевая клиническая больница № 2» министерства здравоохранения Хабаровского края, г. Хабаровск
Россия
аспирант кафедры анестезиологии и реаниматологии, врач анестезиолог-реаниматолог отделения анестезиологии и реанимации
В.И. Горбачев
ИГМАПО – филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, г. Иркутск
Россия
д.м.н., профессор, заведующий кафедрой анестезиологии и реаниматологии
В.В. Унжаков
краевое государственное бюджетное образовательное учреждение дополнительного профессионального образования «Институт повышения квалификации специалистов здравоохранения» министерства здравоохранения Хабаровского края, г. Хабаровск
Россия
д.м.н., профессор, заведующий кафедрой анестезиологии, реаниматологии и скорой медицинской помощи
С.М. Горбачева
ИГМАПО – филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, г. Иркутск
Россия
д.м.н., профессор, заместитель директора по учебной работе, заведующая кафедрой скорой медицинской помощи и медицины катастроф
Токмаков К.А., Горбачев В.И., Унжаков В.В., Горбачева С.М.
Иркутская государственная медицинская академия последипломного образования – филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования», г. Иркутск, Россия,
Краевое государственное бюджетное учреждение здравоохранения «Краевая клиническая больница № 2» Министерства здравоохранения Хабаровского края,
Краевое государственное бюджетное образовательное учреждение дополнительного профессионального образования «Институт повышения квалификации специалистов здравоохранения» Министерства здравоохранения Хабаровского края,
г. Хабаровск, Россия
СЛУЧАЙ УСПЕШНОГО ПРОВЕДЕНИЯ ОБЩЕЙ НЕИНВАЗИВНОЙ ГИПОТЕРМИИ ПРИ НЕЙРОГЕННОЙ ЛИХОРАДКЕ У ПАЦИЕНТА С ТЯЖЕЛОЙ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМОЙ
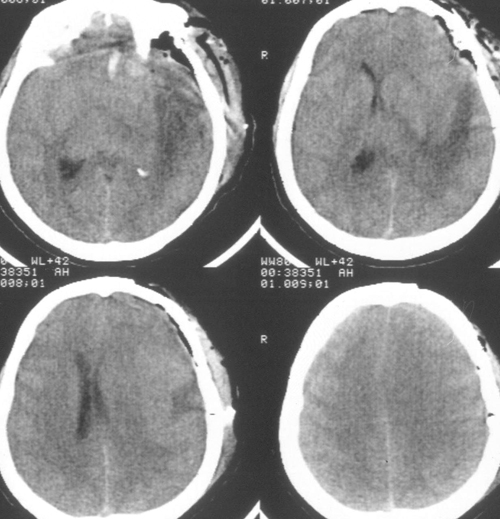
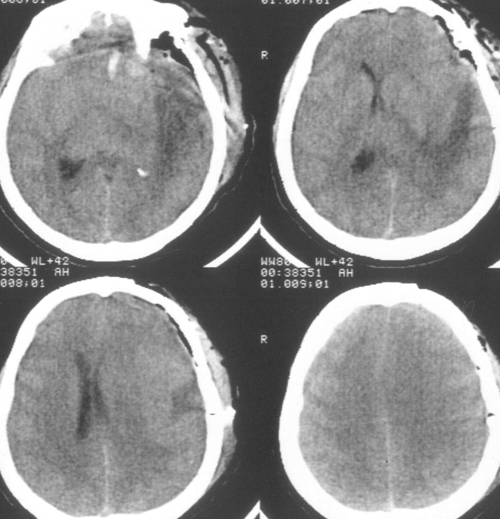
Рисунок 1. КТ ГМ в день поступления (реконструкция)
Рисунок 2. КТ ГМ на вторые сутки после удаления инородного предмета
В первые двое суток после оперативного лечения состояние больного оставалось тяжелым, стабильным. Тяжесть состояния определялась церебральной недостаточностью.
Неврологический статус: уровень сознания по шкале ком Глазго 6 баллов. Зрачки D > S. Фотореакции сохранены. Лицо симметричное. Менингеальных знаков нет. Сухожильные рефлексы равны. Патологических стопных знаков и парезов не выявлено. Чувствительность не нарушена, вегетативных нарушений нет.
При этом больной оставался гемодинамически стабильным, был синхронизирован с аппаратом искусственной вентиляции легких (ИВЛ), сохранялась нормотермия, лабораторные показатели в пределах нормы.
На третьи сутки наросла отрицательная динамика. На фоне сохраняющейся комы у больного появилась фебрильная гипертермия, а также синусовая тахикардия, артериальная гипертензия, пациент десинхронизировался с аппаратом ИВЛ, что сопровождалось развитием гипервентиляции. С целью купирования возникших изменений была начата инфузия сибазона со скоростью введения 15-20 мг/ч. Было выполнено КТ ГМ в динамике.
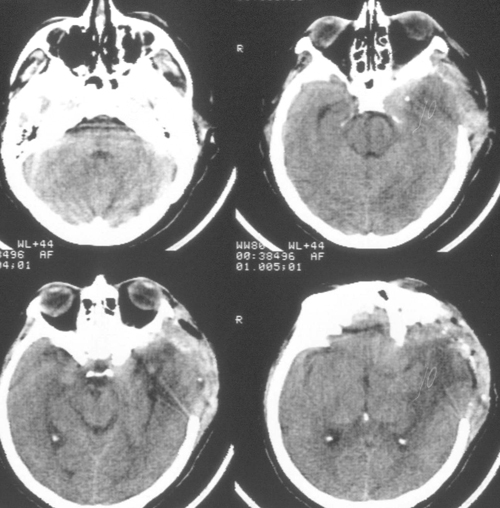
КТ ГМ на третьи сутки от момента поступления в стационар выявила, что структура мозга смещена влево на 3 мм. Гематом нет. В небольшом количестве воздух в СЧЯ справа. Остатки пластинчатой субдуральной гематомы в правой теменной области. Боковые желудочки сужены. Охватывающая цистерна деформирована, 4-й желудочек сужен, двусторонний полушарный отек (рис. 3).
Рисунок 3. КТ ГМ на третьи сутки
В связи с развитием у больного гипертермической реакции, устойчивой к введению антипиретика (метамизол натрия), сохраняющейся более суток на уровне фебрильных и пиретических цифр, а также нестабильностью состояния, что проявлялось клинически синусовой тахикардией, артериальной гипертензией, десинхронизацией с аппаратом ИВЛ с развитием гипервентиляции на фоне угнетения сознания до комы, был выполнен комплекс диагностических процедур, направленный на выявление возможной инфекционной причины лихорадки. Прежде всего был выставлен диагноз синдрома системного воспалительного ответа организма (фебрильная гипертермия с тахикардией и гипервентиляцией), выполнен прокальцитониновый тест (оказавшийся отрицательным), выполнен посев крови на стерильность (оказавшийся впоследствии стерильным). С целью исключения возможной бронхолегочной инфекционной патологии выполнена рентгенография органов грудной клетки в прямой проекции (без патологии), диагностическая фибробронхоскопия (мокрота слизистого характера, признаков эндобронхита нет). Также была выполнена пункция цереброспинальной жидкости – ликвор чистый, прозрачный.
Параллельно с диагностическими мероприятиями была начата антибиотикотерапия (цефтриаксон по 1 грамму два раза в день) и продолжилась фармакологическая антипиретическая терапия (метамизол натрия).
Учитывая сохранение гипертермии на фоне антибактериальной терапии и отсутствие достоверных данных на основе проведенных обследований на наличие инфекционной причины лихорадки, диагностический поиск продолжился среди неинфекционных причин. Был собран лекарственный и аллергологический анамнез у мамы пациента, в результате которого не было выявлено возможного источника гипертермии. При этом у больного не было характерных для лекарственной лихорадки признаков, таких как относительная брадикардия, кожная сыпь, эозинофилия. Было выполнено ультразвуковое исследование (УЗИ) вен нижних конечностей, тромбоз исключен.
В результате после исключения возможных инфекционных и неинфекционных причин лихорадки, ее сохранения на фоне проводимой антибиотикотерапии, неэффективности традиционного антипиретика был выставлен диагноз «Центрогенная гипертермическая реакция».
На четвертые сутки после операции для купирования центрогенной гипертермической реакции была начата общая неинвазивная гипотермия с использованием системы управляемой гипер/гипотермии с технологией активного охлаждения Blanketrol II CZN на водной основе с микропроцессорным контролем и обратной связью с пациентом. С целью профилактики возникновения и купирования дрожи была продолжена медикаментозная седация сибазоном со скоростью введения 15-20 мг/ч. В течение первых двух часов от начала процедуры была достигнута целевая температура тела 35 °С. Температура измерялась в подмышечной впадине.
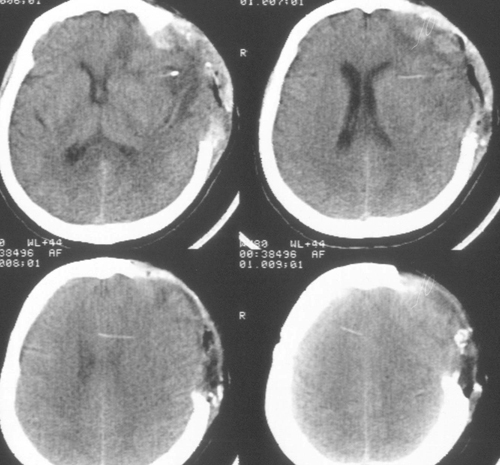
На пятые сутки была выполнена КТ ГМ. Положительная динамика в сравнении с данными предшествующего КТ ГМ, выполненного на третьи сутки нахождения в реанимации. Полушарный отек уменьшился. Дислокация срединных структур влево до двух мм. Боковые желудочки визуализируются нормально. Деформированы охватывающая цистерна и 4-й желудочек, резко сужены (рис. 4).
Рисунок 4. КТ ГМ на пятые сутки
Учитывая клинические данные, с целью выяснения возможных причин развития центрогенной гипертермической реакции, несмотря на положительную динамику по данным КТ ГМ, было выполнено комплексное УЗИ брахиоцефальных сосудов ГМ – данных за церебральный ангиоспазм не выявлено (табл.).
Таблица. Комплексное УЗИ брахиоцефальных сосудов ГМ на пятые сутки
NSICU.RU neurosurgical intensive care unit
сайт отделения реанимации НИИ им Н.Н. Бурденко
Курсы повышения квалификации
Внутричерепная гипертензия
Асинхронии и графика ИВЛ
Водно-электролитные
нарушения
в нейрореанимации
Книга «Основы ИВЛ»
Рекомендации
по интенсивной терапии
у пациентов
с нейрохирургической патологией
Статьи → Нетипичное течение отека мозга, развившегося после удаления опухоли базальной локализации (наблюдение)
После удаления опухолей головного мозга может развиваться отек-набухание мозга иувеличиваться внутричерепное давление (ВЧД). Одной из вероятных и наименее изученныхпричин этого является нарушение венозного оттока. Тяжесть клинических проявлений иисходы венозной дисциркуляции значительно варьируют от головной боли и тошноты докоматозного состояния и летального исхода [14,17,22,26]. Вариабельность клиническойкартины определяется количеством сегментов венозной системы, в которых происходитнарушение оттока. Это было показано в эксперименте Fries G с соавторами [14], когдасвиньям последовательно производили окклюзию верхнего сагиттального синуса, мостиковыхи корковых вен, оценивая при этом клиническое состояние животных, измеряя ВЧД исодержание воды в ткани мозга. Было установлено, что выраженный отек мозга,внутричерепная гипертензия (ВЧГ), разрушение гематоэнцефалического барьера, а затем иартериальная гипоперфузия, приводящая к инфаркту мозга, развивалась только приодновременной окклюзии синуса, мостиковых и корковых вен, когда прекращался иретроградный, и коллатеральный венозный кровоток [1,14]. В то же время установлено, чтонаиболее выраженный неврологический дефицит возникает при нарушении оттока крови поглубоким и парасагиттальным венам или при заинтересованности большого количества венсильвиевой группы [24].
Общепринятых протоколов коррекции ВЧГ, развившейся вследствие нарушения венозногооттока, на сегодня нет. Мы приводим клиническое наблюдение пациентки с менингиомойкрыла основной кости, у которой в раннем послеоперационном периоде остро развилосьнарушение венозного оттока и устойчивая ВЧГ.
Клиническое наблюдение.
Была выполнена операция – субтотальное удаление менингиомы медиальных отделов основаниясредней черепной ямки слева птериональным доступом. Кавернозный синус былинфильтрирован опухолью. Эта часть опухоли не удалялась. Интраоперационно быликоагулированы две враставшие в капсулу опухоли крупные вены сильвиевой группы.
Кровопотеря не превысила 700 мл и была адекватно восполнена.
Пробуждение из наркозного сна было в обычные сроки. Нарастания общемозговой и очаговойневрологической симптоматики по сравнению с дооперационным уровнем не отмечалось.
Пациентка экстубирована через 2 часа после операции. Гемодинамика была стабильной.
Гомеостатические показатели были в пределах нормы.
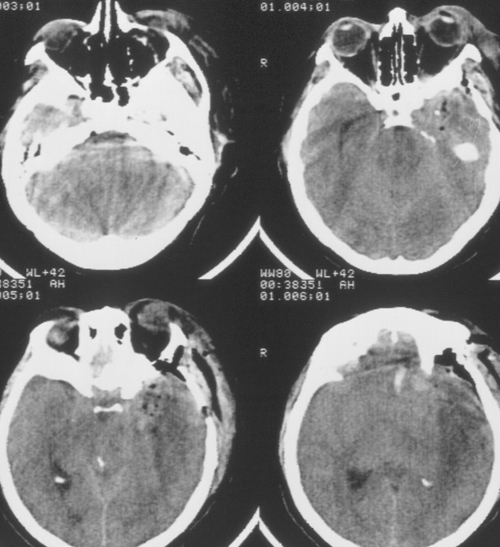
Состояние резко ухудшилось через 12 часов после операции. Развилось коматозноесостояние и правосторонний гемипарез (3 – 4 балла). В связи с дыхательнойнедостаточностью больная была интубирована, начата ИВЛ в режиме SIMV+PS. ПриКТ-исследовании головного мозга был выявлен преимущественно левополушарный отек,массивный очаг пониженной плотности, располагавшийся в лобно-теменно-височной областислева, отмечено смещение срединных структур слева направо на 9 мм. Базальные цистерныне визуализировались, желудочковая система была компремирована (Рис. 2). Притранскраниальной допплерографии линейная скорость кровотока была в пределах нормы. Установлен субдуральный/паренхиматозный датчик ВЧД (Codman, USA). Выявлена выраженнаяВЧГ (ВЧД 35 – 45 мм.рт.ст.).
Для коррекции ВЧГ использовались опции протокола лечения пациентов с черепно-мозговойтравмой, поскольку общепринятых протоколов коррекции ВЧГ при нарушении венозного оттоканет. Головной конец кровати был приподнят на 30º. Начата умеренная гипервентиляция,седация пропофолом (45 мкг/кг/мин), аналгезия фентанилом (0,02 мкг/кг/мин) имиорелаксация пипекуронием (0,5 мкг/кг/мин). Эти мероприятия были неэффективны – ВЧД оставалось на уровне 30 – 35 мм.рт.ст. через 20 минут после начала терапии. После этогобыла использована осмотерапия маннитолом (до 1,5 г/кг). ВЧД через 10 минут снизилось до20 – 25 мм.рт.ст., однако, через 30 мин вновь развилась выраженная ВЧГ (до 40мм.рт.ст.). Повторная инфузия маннитола оказалась неэффективной.
Было принято решение о проведении умеренной гипотермии. Индукция гипотермии началасьспустя час после ухудшения состояния. Использовалось наружное охлаждение и внутривенноевведение охлажденного физиологического раствора в дозе 20 мл/кг. Температура 33º С быладостигнута через два часа после индукции. ВЧД эффективно стабилизировалось на уровне 10– 12 мм.рт.ст. При гипотермии развились гипокалиемия (3,1 – 3,3 ммоль/л) игипомагниемия (0,39 – 0,41 ммоль/л), которые были эффективно корригированы применениемпрепаратов калия и магния. В качестве профилактики развития гипокоагуляции, учитываяранний послеоперационный период и эффекты гипотермии, проводилась плазмотрансфузия вдозе 15 мл/кг. При этом протромбиновый индекс был в пределах 75 – 85%, активированноечастично тромбопластиновое время – 28 – 33 секунды, фибриноген – 3,4 – 3,9 г/л.
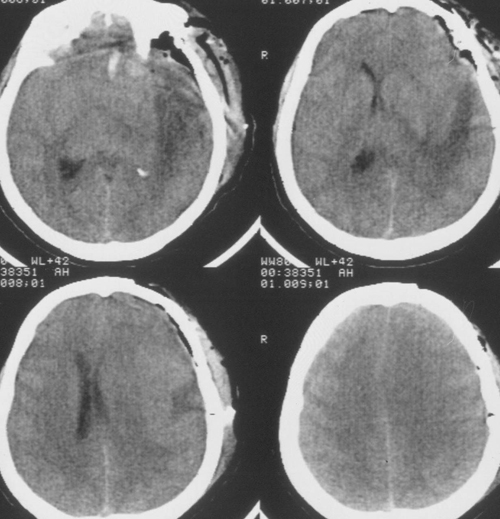
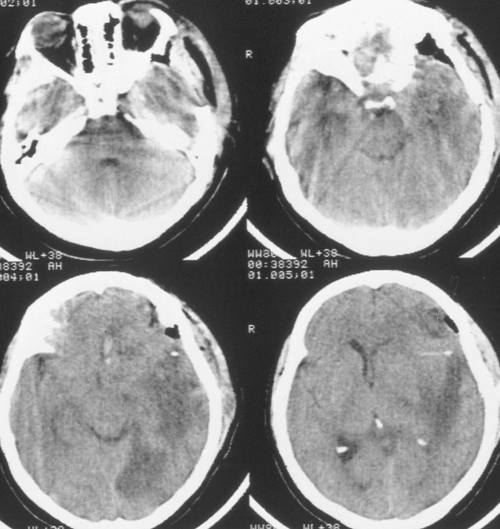
Температура тела 33ºС поддерживалась в течение 24 часов. Перед началом согревания быловыполнено контрольное КТ-исследование головного мозга, выявившее положительную динамикув виде появления базальных цистерн и уменьшения смещения срединных структур вправо до 5мм. Однако сохранялся отек мозга и очаг пониженной плотности в левом полушарии (Рис 3).
При достижении 35ºС (через 10 часов после начала согревания) появилась отчетливаятенденция к ВЧГ, поэтому темп согревания был снижен до ≈ 0,05 градуса в час. Внеседации больная выполняла простые инструкции, правосторонний гемипарез регрессировал.
Таким образом, уже на этом этапе были выявлены положительные эффекты гипотермии в видерегресса общемозговой и очаговой неврологической симптоматики.
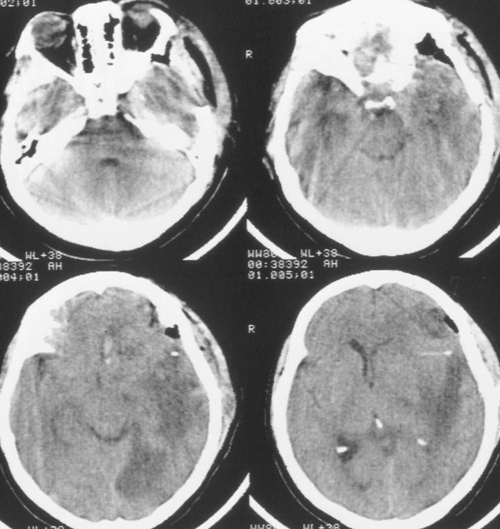
Седация продолжалась еще в течение 2 суток после выполнения наружной декомпрессии, амониторинг ВЧД – в течение 5 суток. В течение этого периода эпизодов внутричерепнойгипертензии не было. При КТ-исследовании была выявлена положительная динамика (Рисунок4). Больная была в сознании, но дезориентирована в месте, времени, личной ситуации.
Движения выявлялись во всех конечностях, без отчетливой ассиметрии. ИВЛ прекращеначерез 6 суток после декомпрессивной трепанации, а еще через 5 суток больная переведенаиз реанимации в нейрохирургическое отделение.
Спустя 1,5 месяца состояние пациентки было стабильным. Выявлялся корсаковский синдром.
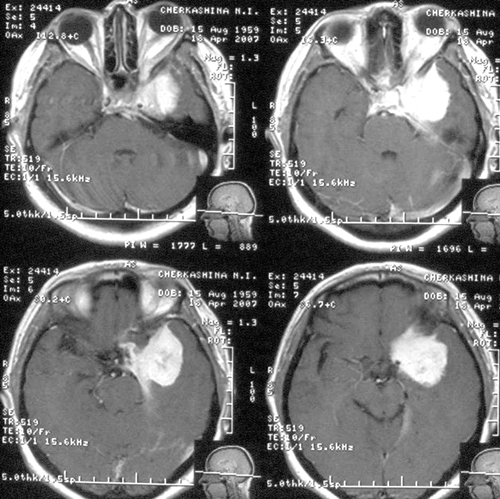
Речевых и двигательных нарушений не было. Было выполнено МРТ-исследование головногомозга с венографией, и в режиме диффузии (Рис 5), при котором выявлено отсутствиекровотока по поперечному и сигмовидному синуса слева. Кроме этого, диагностированобширный очаг церебромаляции лобно-височной области базальной локализации слева,который визуализировался и при КТ-исследовании в остром периоде, как очаг пониженнойплотности.
Через 2,5 месяца у больной развилась гидроцефалия, которая явилась показанием длявыполнения люмбоперитонеального шунтирования. Через 4 месяца больная выписана изИнститута в стабильном состоянии. Больная могла обслуживать себя самостоятельно.
Выраженность корсаковского синдрома уменьшилась. Через 6 месяцев после выпискипланируется повторная госпитализация пациентки для выполнения пластики костногодефекта. Дифференциальный диагноз при ухудшении состояния пациентки проводился междуартериальной ишемией и нарушением венозного оттока. Для нарушения венозного характерно:- отсутствие пробуждения из наркозного сна или ухудшение состояния через несколькочасов после операции [17];- при КТ-исследовании возможна визуализация очага пониженной плотности в первые суткипосле операции вследствие гидростатического отека [2];- интраоперационные данные о повреждении вен или синусов;- скорость кровотока при транскраниальной допплерографии остается нормальной илиснижается [4,29,30,33].- при МРТ-венографии выявляются измененные параметры [2]. Однако выполнение МРТ-исследования в остром периоде при наличии выраженной ВЧГ чревато развитием жизненноугрожающих осложнений.
Итак, дифференциальная диагностика позволила заподозрить у пациентки наличие нарушениявенозного оттока. Патогенез развившегося состояния можно представить следующим образом.
Интраоперационная окклюзия вен сильвиевой группы, включенных в опухоль, привела клокальной венозной дисциркуляции. Отсутствие кровотока по поперечному, сигмовидномусинусу (возможно, врожденное) и кавернозному синусу (инфильтрация опухолью)ограничивало компенсаторные возможности коллатерального перераспределения венозногооттока. Это привело к постепенному, в течение 10 – 12 часов после операции, наростаниюотека мозга, что, в свою очередь, вызвало дисциркуляцию в системе глубоких вен мозга.
Это явилось причиной острого ухудшения через 12 часов после операции с развитиемкоматозного состояния, вследствие выраженного отека мозга и его дислокации.
В настоящий момент отсутствует протокол коррекции ВЧГ при нарушении венозного оттока.
При неэффективности перечисленных опций для снижения ВЧД показано применениеагрессивных методов: барбитуровая кома, наружная декомпрессия или умеренная гипотермия.
Барбитураты не использовались, поскольку, из отчетов организации «Кохрановскоесотрудничество», специализирующейся на систематизации и анализе результатовисследований с использованием принципов доказательной медицины, следует, что: «нетдоказательств того, что терапия барбитуратами у пациентов с тяжелой черепно-мозговойтравмой улучшает исходы. Барбитураты вызывают артериальную гипотензию у каждогочетвертого пациента. Гипотензивный эффект барбитуратов будет нивелировать положительноевлияние снижения ВЧД на церебральное перфузионное давление…» [28].
Наружная декомпрессивная трепанация не была использована на этом этапе, поскольку, поданным Greenberg M.S, при нарушении венозного оттока вследствие венозных тромбозов онаприводит к снижению ВЧД, но не улучшает исходов заболевания [17]. При наружнойдекомпрессии изменяются интракраниальные соотношения, меняется ликвородинамика,повышается риск кровоизлияния в остатки опухоли или очаг ишемии при его наличии.
Известно, что при выраженном отеке мозга после декомпрессии может развиваться ущемлениеткани мозга в костном дефекте с развитием ишемии и вторичным нарушением венозногооттока на этом участке [11,27].
В приведенном наблюдении гипотермия во время ее проведения, во-первых, эффективностабилизировала ВЧД, во-вторых, позволила защитить мозг от ишемии. В отличие отартериальной ишемии, развивающейся, например, вследствие клипирования артерии, принарушении венозного оттока ишемия развивается позднее. Вначале появляется выраженныйгидростатический отек мозга. Именно этим манифестировало ухудшение состояния вприведенном наблюдении. Если коллатеральный или ретроградный венозный кровотокневозможен, то остро развивается несовместимый с жизнью отек мозга. При сохранностиколлатерального или ретроградного венозного кровотока, когда возможно егокомпенсаторное перераспределение, выраженность отека будет значительно варьировать[14]. При сохраняющемся нарушении оттока будут формироваться участки мозга, к которымне будет поступать адекватный объем артериальной крови. Вследствие этого разовьетсяишемия. Итак, при венозном инфаркте вначале развивается гидростатический отек, а затем– ишемия и ишемический отек. При артериальном инфаркте вначале развивается ишемия, азатем – отек. Поскольку в приведенном наблюдении при достижении нормотермии был регрессправостороннего гемипареза и восстановление сознания, а в дальнейшем не былодвигательных нарушений, то гипотермия, вероятно, имела церебропротективный эффект. Кроме этого, проведенная гипотермия обеспечила адекватные условия для выполнения впоследующем наружной декомпрессии.
Гипотермия является агрессивным методом коррекции ВЧГ. Наиболее часто описываемыми влитературе осложнениями являются гипокоагуляция [8,35], водно-электролитные нарушения[21], гемодинамические расстройства [12,34] и инфекционно-воспалительные осложнения[8,34]. Наиболее грозными проявлениями гипокоагуляции являются интракраниальныекровоизлияния. Это обусловило профилактическое использование свежезамороженной плазмы вприведенном наблюдении. Водно-электролитные нарушения при гипотермии проявляютсягипокалиемией и гипомагниемией [21]. Гемодинамические расстройства проявляются обычносинусовой брадикардией. Описаны более опасные нарушения ритма – асистолия и фибрилляцияжелудочков, однако, они развиваются или при температуре менее 28ºС или при длительностигипотермии более 48 часов [8,12,34]. Развившиеся в приведенном наблюдении гипокалиемия,гипомагниемия и гемодинамически незначимая брадикардия не угрожали витальным функциям ибыли корригированы незамедлительно при их развитии. Таким образом, умеренная гипотермияпоказала себя относительно безопасным методом контроля над ВЧД.
Период согревания является важным этапом в проведении гипотермии. В нашем наблюдениипри согревании появилась тенденция к повышению ВЧД. Это согласуется с данными рядаавторов. Так, Schwab S с соавторами показали, что согревание – это период высокогориска развития повторной и устойчивой ВЧГ, которая может приводить к летальному исходу[31,32]. Авторы доказали, что продолжительность согревания, превышающая 16 часов,достоверно уменьшает летальность. Поэтому скорость согревания в нашем наблюдениисоставила ≈ 0,05º в час. Не смотря на это, постепенно развилась устойчивая ВЧГ, чтостало показанием к выполнению наружной декомпрессивной трепанации с пластикой твердоймозговой оболочки. Выбранная тактика позволила не допустить усиления дислокации мозга исохранить структурность паренхимы мозга к моменту декомпрессии.
Данные литературы и наше наблюдение свидетельствуют о том, что гипотермия за счетсвоего церебропротективного эффекта, позволяет уменьшить зону уже сформировавшегосяишемического очага и не допустить дальнейшего ишемического повреждения. Однако в периодсогревания сохраняется риск развития повторной резистентной ВЧГ. В этих условияхнеобходимо выполнять наружную декомпрессию с пластикой твердой мозговой оболочки.
Гипотермия в этом случае будет создавать более благоприятные условия для выполненияоперации.
В заключение необходимо сказать, что у пациентов с опухолями базальной локализации враннем послеоперационном периоде возможно развитие отека мозга вследствие нарушениявенозного оттока. При этом стремительно развивается устойчивая ВЧГ. Дифференцироватьнарушение венозного оттока от других возможных причин развития отека мозга в остромпериоде достаточно сложно. Однако это состояние всегда необходимо рассматривать вкачестве возможной причины развития устойчивой ВЧГ. Умеренная гипотермия являетсяэффективным и безопасным методом коррекции отека мозга и ВЧГ при нарушении венозногооттока. Внутричерепная гипертензия, развившаяся на этапе согревания, являетсяпоказанием к выполнению наружной декомпрессии. И, конечно, необходимы дальнейшиеисследования в этом интересном и перспективном направлении.