температура после пункции спинного мозга
Температура после пункции спинного мозга
Для лабораторных исследований СМЖ удаляют медленно, под мандреном, в объеме 2—3 мл, а в некоторых случаях — до 5—8 мл. Если пункцию производят с терапевтической целью (при менингитах, при повышенном внутричерепном давлении), то объем удаляемой жидкости может быть увеличен до 30—40 мл. Однако при этом необходимо контролировать снижение ликворного давления, не допуская возникновения гипотензии.
Опасно допускать быстрое истечение жидкости в виде струи, как это бывает при патологически повышенном ликворном давлении. Также опасно производить извлечение СМЖ с помощью шприца. В обоих случаях возникает резкое снижение давления в подпаутинном пространстве спинного мозга. Это может в некоторых случаях привести к возникновению грозного осложнения — дислокации стволового отдела головного мозга с нарушением дыхания и сердечно-сосудистой деятельности.
По окончании люмбальной пункции иглу быстро извлекают, место прокола смазывают спиртовым раствором йода и закрывают кусочком стерильной ваты, смоченной коллодием. Больного перевозят в палату и укладывают в постель. В течение первых 2—3 ч после пункции больному рекомендуется лежать на животе без подушки. После этого он может поворачиваться и принимать пищу. Не разрешается приподниматься, садиться, а тем более вставать в течение последующих суток.
Безусловно, не рекомендуется производить поясничный прокол в амбулаторных условиях.
При люмбальной пункции могут встретиться технические затруднения и изредка — осложнения. Иногда игла на глубине 2—3 см упирается в кость. При этом надо ее слегка вывести, оставив острие в подкожной клетчатке, а затем, несколько изменив направление иглы, обратив острие немного кверху (к голове больного), вновь произвести прокол. Если это не помогает, то надо извлечь иглу и вновь ввести ее в том же или в другом межостном промежутке.
Бывает, что игла проникла в субарахноидальное пространство, но жидкость не вытекает. При этом необходимо, не трогая иглы, снова ввести и опять извлечь мандрен. Если это не помогает, то поворачивают иглу вокруг своей оси, продвигают ее осторожно еще на несколько миллиметров вперед или, наоборот, немного извлекают ее. Осторожное извлечение или продвижение иглы на незначительную глубину позволяет точнее установить срез иглы в просвете канала. При отрицательных результатах всех этих манипуляций надо извлечь иглу, проверить, не закупорился ли просвет ее кусочком ткани или сгустком крови. Если игла «забита», то ее надо заменить и произвести пункцию повторно.
Появление при пункции в просвете иглы чистой крови свидетельствует о том, что игла попала в венозное сплетение позвоночного канала. В таких случаях иглу надо извлечь и сделать прокол в другом месте или прекратить пункцию. Если из иглы вытекает СМЖ, смешанная с кровью, то следует несколько выждать, пока жидкость не станет более или менее прозрачной. Нередко бывает трудно отличить, является ли примесь крови «артифициальной», т. е. результатом технически неудачно осуществленной пункции, или же примесь крови является следствием субарахноидального кровоизлияния.
В момент проникновения иглы в канал больной иногда ощущает кратковременную острую боль вследствие соприкосновения иглы со спинальным корешком. В этом случае больного необходимо успокоить, так как серьезных повреждений при этом не возникает. Некоторые больные в течение нескольких дней после пункции ощущают головные боли, поташнивание. Иногда бывают тошнота, общая слабость, небольшая ригидность затылочных мышц, некоторое повышение температуры тела. Это симптомокомплекс «менингизма», свидетельствующий о раздражении мозговых оболочек. Постпункционный менингизм бывает крайне редко, если люмбальная пункция осуществлена правильно и больной соблюдает назначенный после пункции режим. Для уменьшения явлений менингизма показаны внутривенные введения гипертонического раствора, раствора глюкозы, назначение болеутоляющих средств. Соблюдение правил асептики и технически грамотное осуществление люмбальной пункции исключают возможность занесения инфекции и развития менингита.
Абсолютным противопоказанием к люмбальной пункции является объемный процесс в области задней черепной ямки (опухоль, абсцесс, гематома и др.). Удаление в этих случаях даже небольшого количества СМЖ путем люмбальной пункции как бы «вышибает подставку» в виде ликворного столба, «подпиравшего» снизу образование в задней черепной ямке. Вследствие этого происходит смещение отделов мозга — развивается его дислокация. На первых этапах дислокация протекает скрыто, и только затем, когда происходит ущемление ствола мозга на уровне тенториального отверстия, а продолговатый мозг и миндалины мозжечка вклиниваются в большое затылочное отверстие, происходит бурное и стремительное развитие дислокационного синдрома, угрожающее летальным исходом. В этом случае показана срочная разгрузочная вентрикулярная пункция (см. ниже). Необходимо помнить, что дислокация головного мозга может возникнуть также, если люмбальная пункция с эвакуацией СМЖ произведена при наличии патологического объемного процесса в области височной доли.
Естественно, что люмбальная пункция не показана и во всех тех случаях, когда клинически уже имеются проявления дислокации головного мозга, а локализация и характер патологического процесса неизвестны.
Относительными противопоказаниями к люмбальной пункции могут считаться выраженные явления атеросклероза сосудов головного мозга, сопровождающиеся значительным повышением артериального давления.
О люмбальной пункции
Эта информация разъясняет, как выполняется процедура люмбальной пункции в центре Memorial Sloan Kettering (MSK).
Люмбальная пункция — это процедура, которая выполняется для забора образца спинномозговой жидкости (cerebrospinal fluid (CSF)). Спинномозговая жидкость окружает ваш головной и спиной мозг. Люмбальную пункцию (lumbar puncture (LP)) также называют поясничным проколом.
Возможно, медицинскому сотруднику потребуется взять у вас образец спинномозговой жидкости, чтобы проверить ее на наличие следующего:
Медицинский работник также может выполнять люмбальную пункцию для введения определенных видов лекарств прямо в область вокруг спинного мозга. Это могут быть такие лекарства:
До процедуры
Сообщите своему медицинскому сотруднику, если:
День проведения процедуры
Куда идти
О том, куда нужно идти, написано в полученном вами напоминании о визите.
Что ожидать в день процедуры
Во время процедуры вы будете лежать на боку, обхватив ноги, или сидеть, склонившись над столом, так, чтобы ваша спина была изогнута буквой «С». Во время процедуры очень важно лежать неподвижно.
Медсестра/медбрат очистит область поясницы антибактериальным раствором. Затем в эту область вам сделают инъекцию (укол) местного анестетика (лекарства, вызывающего онемение), чтобы вы не чувствовали боли.
После онемения этой области медицинский сотрудник аккуратно введет вам иглу между двумя соседними костями позвоночника (позвонками) в пространство, наполненное спинномозговой жидкостью. Эта жидкость начнет вытекать из иглы, и врач или медсестра/медбрат соберут ее в пробирку. Если в ходе процедуры планируется введение лекарства в спинной мозг, это будет сделано после сбора жидкости.
На место введения иглы будет наложена повязка (Band-Aid ® ).
После процедуры
В больнице
Вас могут попросить полежать вытянувшись на спине в течение 30 минут.
Вы можете снять повязку на следующий день после процедуры.
Побочные эффекты
После люмбальной пункции у вас может возникнуть головная боль. Это происходит потому, что отверстие от введения иглы может закрыться не сразу. Если оно остается открытым, из него может вытекать спинномозговая жидкость, что вызывает головную боль.
В большинстве случаев отверстие закрывается самостоятельно, и головная боль проходит через 1–2 дня. От головной боли вы можете принять безрецептурное обезболивающее лекарство, например acetaminophen (Tylenol ® ) или ibuprofen (Advil ® ). Вам также может стать лучше, если вы приляжете.
Ослабить головную боль также может кофеин. В одной чашке кофе объемом 8 унций (240 мл) содержится около 150 мг кофеина. Чтобы избавиться от головной боли, вы можете попробовать выпивать по 1–2 чашки кофе в день.
Если головная боль не пройдет в течение 2–3 дней, позвоните врачу. Вам могут поставить так называемую «кровяную пломбу». Для этого у вас возьмут небольшое количество крови и введут ее в место выполнения пункции. Кровь заполнит отверстие, и головная боль пройдет.
Осложнения после люмбальной пункции
Постпункционный синдром
Симптоматика при данном синдроме не обусловлена извлечением ликвора во время самой пункции, а является результатом повреждения твердой мозговой оболочки, которая образуется после введения иглы. Попадание ликвора в эпидуральное пространство спинного мозга способствует смещению и расширению дуральных синусов и внутричерепных сосудов.
Формируется он через несколько часов после люмбальной пункции и имеет три степени выраженности:
Проявляется это головной болью в затылочной или лобной области, а в более тяжелых случаях тошнотой и рвотой. Постпункционный синдром длится около четырех дней, реже до двух недель, еще реже свыше двух недель. Использование игл меньшего диаметра или острых одноразовых игл, поворот иглы во время люмбальной пункции на 90° (срез иглы идет параллельно ходу волокон твердой мозговой оболочки), избежание излишнего ускоренного сгибания позволяют снизить частоту возникновения постпункционного синдрома.
Хронический постпункционный синдром лечится путем введения 10 мл аутокрови в эпидуральное пространство, что способствует форсированному закрытию ликвореи. При неэффективном консервативном лечении показано прямое хирургическое вмешательство, при котором дефект закрывается двумя специальными клипсами Кушинга.
Геморрагические осложнения
Среди геморрагических осложнений люмбальной пункции наиболее значимы: хроническая и острая внутричерепная субдуральная гематома, спинальная субарахноидальная гематома, внутримозговая гематома. Травматизация кровеносных сосудов может вызывать кровотечение, особенно у больных, принимающих антикоагулянты, имеющих патологию свертывающей системы крови или тромбоцитопению (менее 60000).
Непосредственная травма
При люмбальной пункции, а именно при введении иглы в субарахнаидальное пространство возможно повреждение образований, располагающихся в непосредственной близости от укола. Например, повреждение нервных корешков, травмирование межпозвонкового диска и образование грыжи диска, инфекционные осложнения. Инфекционный менингит может возникать в результате нарушения правил асептики (стерильности).
Тератогенный фактор
Опухоли позвоночного канала могут образовываться из за перемещения элементов кожи в спинномозговой канал. Такие опухоли характеризуются прогрессирующими болями в ногах и спине, нарушением походки и искривлением осанки спустя годы после пункции. Причиной такого осложнения считается плохо вставленный стилет или отсутствие стилета в игле.
Ликвородинамические и дислокационные осложнения
При наличии опухоли спинномозгового канала, изменение ликворного давления при люмбальной пункции может привести к тяжелым повреждениям, таким как болевой синдром и нарастание неврологического дефицита.
Изменения состава ликвора
Введение в субарахноидальное пространство спинномозгового канала инородных веществ, таких как контрастные вещества, химиопрепараты, воздух, анестетики, антибактериальные вещества может вызвать менингеальную реакцию (средней или выраженной степени). Она проявляется увеличением в первые сутки плеоцитоза до 1000 клеток, увеличением белка при нормальном уровне глюкозы и стерильном посеве. Проявляется быстрым снижением, но иногда может привести к радикулиту, арахноидиту или миелиту.
Другие осложнения
Для беременных женщин люмбальная пункция опасна тем, что в первый триместр беременности могут быть выкидыши. В 0,1-0,2 % случаях могут возникать вазовагальные реакции, которые опасны остановкой дыхания, нарушением сердечной деятельности и, как следствие, гипоксией мозга.
Режим после люмбальной пункции


Лечение и реабилитация заболеваний позвоночника в Израиле
Израильская медицина по праву считается одной из самых сильных в мире и это в полной мере относится к ортопедии и спинальной хирургии. Лучшие клиники и специалисты Израиля для хирургии и реабилитации позвоночника.
Лечение спины и суставов в Баден-Бадене
Ортопедическое лечение и реабилитация в восхитительном Баден-Бадене! Клиника «Винсенти» проведет диагностику и высокоэффективное лечение заболеваний суставов и позвоночника. Звоните – мы ждем вас!
Люмбальная пункция
Неврологическое отделение для больных с нарушением мозгового кровообращения
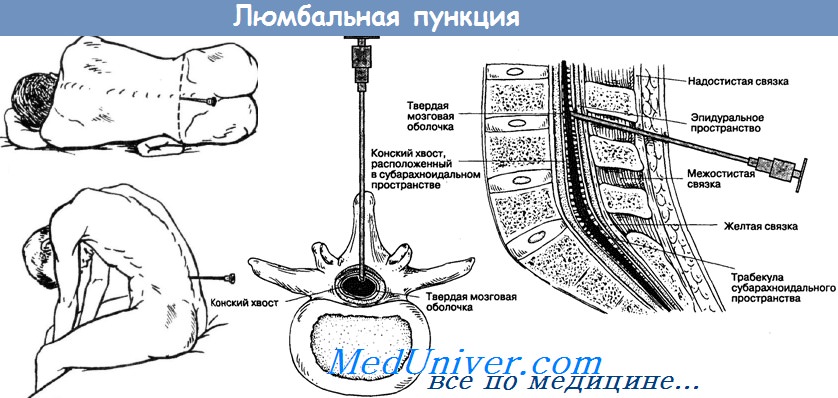
Люмбальная пункция (поясничная пункция, пункция субарахноидального пространства спинного мозга, спинномозговая пункция, поясничный прокол) — введение иглы в субарахноидальное пространство спинного мозга с диагностической или лечебной целью.
ПОКАЗАНИЯ
Люмбальную пункцию проводят с диагностической или лечебной целью.
Выделяют абсолютные и относительные показания к проведению люмбальной пункции.
ПРОТИВОПОКАЗАНИЯ
При наличии объёмного образования головного мозга, окклюзионной гидроцефалии, признаках выраженного отёка мозга и внутричерепной гипертензии существует риск осевого вклинения при проведении люмбальной пункции, его вероятность повышается при использовании толстых игл и выведении большого количества ликвора. В этих условиях люмбальную пункцию проводят только в случаях крайней необходимости, а количество выводимого ликвора должно быть минимальным. При появлении симптомов вклинения во время пункции (в настоящее время это крайне редкая ситуация) рекомендовано срочное эндолюмбальное введение необходимого количества жидкости. Другие противопоказания к проведению люмбальной пункции не считают столь абсолютными. К ним относят инфекционные процессы в пояснично-крестцовой области, нарушения свёртывания крови, приём антикоагулянтов и антиагрегантов (риск эпидураль- ного или субдурального кровоизлияния со вторичным сдавлением спинного мозга). Осторожность при проведении люмбальной пункции (выведение минимального количества ликвора) необходима при подозрении на кровоизлияние из разорвавшейся аневризмы сосудов мозга (риск повторного разрыва) и блокаде субарахноидального пространства спинного мозга (риск появления или усиления неврологического дефицита).
МЕТОДИКА ВЫПОЛНЕНИЯ
Люмбальную пункцию можно выполнять в положении больного лёжа или сидя. Последнее положение в настоящее время используют крайне редко. Обычно пункцию проводят в положении больного лёжа на боку с наклоном головы вперёд и согнутыми в тазобедренных и коленных суставах ногами. Конус спинного мозга у здорового взрослого человека в большинстве случаев расположен между средними отделами позвонков L1 и L2. Дуральный мешок обычно заканчивается на уровне S2. Линия, соединяющая гребни подвздошных костей, пересекает остистый отросток L4 либо промежуток между остистыми отростками L4 и L5 (линия Якоби). Взрослым люмбальную пункцию обычно проводят в промежутке L3-L4, у детей следует стараться проводить процедуру через промежуток L4-L5. Проводят обработку кожных покровов в области прокола раствором антисептика, затем местное обезболивание путём введения анестетика внутрикожно, подкожно и по ходу прокола. Специальной иглой с мандреном выполняют пункцию субарахноидального пространства в сагиттальной плоскости параллельно остистым отросткам (под небольшим углом). Срез иглы должен быть ориентирован параллельно длиннику тела. Костная преграда, как правило, возникает при отклонении от средней линии. Часто при прохождении иглы через жёлтые связки и твёрдую мозговую оболочку отмечают ощущение провала. При отсутствии такого ориентира положение иглы можно проверить по появлению ликвора в павильоне иглы, для этого нужно периодически вынимать мандрен. При появлении типичных корешковых болей в процессе введения иглы процедуру следует немедленно прекратить, игру извлечь на достаточное расстояние и провести пункцию с некоторым наклоном иглы в сторону контралатеральной ноги. Если игла упирается в тело позвонка, необходимо подтянуть её на 0,5-1 см. Иногда просвет иглы может прикрыть корешок спинного мозга, в этом случае может помочь лёгкое вращение иглы вокруг её оси и её подтягивание на 2-3 мм. Иногда даже при попадании иглы в дуральный мешок ликвор получить не удаётся в связи с выраженной ликворной гипотензией. В этом случае помогает приподнимание головного конца, можно попросить больного покашлять, применить компрессионные пробы. При многократных пункциях (особенно после химиотерапии) в месте проколов развивается грубый спаечный процесс. Если при соблюдении всех правил появления ликвора добиться не удалось, целесообразна попытка провести пункцию на другом уровне. Редкими причинами невозможности осуществить люмбальную пункцию бывают опухоль позвоночного канала и далеко зашедший гнойный процесс.
ИЗМЕРЕНИЕ ЛИКВ0РНОГО ДАВЛЕНИЯ И КОМПРЕССИОННЫЕ ТЕСТЫ
Сразу после появления ликвора в павильоне иглы возможно измерение давления в субарахноидальном пространстве с помощью подсоединения к игле пластиковой трубочки или специальной системы. Пациент в процессе измерения давления должен быть максимально расслаблен. Нормальное давление жидкости в положении сидя составляет 300 мм вод.ст., лёжа — 100-200 мм вод.ст. Косвенно уровень давления можно оценить по скорости вытекания ликвора (60 капель в минуту условно соответствует нормальному давлению). Давление увеличивается при воспалительных процессах мозговых оболочек и сосудистых сплетений, нарушении оттока жидкости в связи с повышением давления в венозной системе (венозный застой). Для определения проходимости субарахноидальных пространств используют ликвородинамические пробы.
РЕЖИМ ПОСЛЕ ЛНШБАЛЬНОЙ ПУНКЦИИ
После люмбальной пункции принято в течение 2-3 ч соблюдение постельного режима во избежание постпункционного синдрома, обусловленного продолжением вытекания ликвора через дефект в твёрдой мозговой оболочке.
ОСЛОЖНЕНИЯ ЛЮМБАЛЬНОЙ ПУНКЦИИ
Суммарный риск осложнений оценивают в 0,1-0,5%. К возможным осложнениям относят следующие:
Введение в субарахноидальное пространство контрастных веществ, анестетиков,
химиопрепаратов, антибактериальных препаратов может вызвать менингеальную реакцию. Она характеризуется повышением в первые сутки цитоза до 1000 клеток, повышением содержания белка при нормальном содержании глюкозы и стерильном посеве. Эта реакция обычно быстро регрессирует, но в редких случаях может привести к арахноидиту, радикулиту или миелиту.
Исследование проводится в отделении:
Неврологическое отделение для больных с нарушением мозгового кровообращения
Неотложная помощь для пациентов с острым нарушением мозгового кровообращения (инсульт). Неотложное интенсивное лечение, постоянное наблюдение и тщательный уход.
Спинальный эпидурит
Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) — это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3—4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5—10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками — с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит — вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
— острые корешковые боли на фоне высокой температуры и менингеальных явлений;
— синдром нарастающего сдавления спинного мозга — острый компрессионный синдром;
— наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
.jpg)







