Что такое кти на рентгене грудной клетки у ребенка
Случай успешной радикальной коррекции атриовентрикулярного канала двухзаплатным методом у ребенка первого года жизни
В отдел Телемедицины Научного Центра Сердечно-Сосудистой хирургии им. А.Н. Бакулева поступила выписка на ребенка 1 месяца из г. Смоленска с диагнозом: ВПС – открытый атриовентрикулярный канал, дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытое овальное окно, умеренный стеноз легочной артерии, НК 2а ст.
Телемедицинская консультация в Центре Бакулева
Ребенок от пятой беременности, протекавшей без особенностей. Родоразрешение путем кесарева сечения в 40 недель. Оценка по шкале Апгар: 7/8 баллов. Масса при рождении: 3900г, длина 53 см.
На 4-е сутки после рождения выслушан грубый систолический шум вдоль левого края грудины. На 6й день проведено эхокардиографическое обследование – установлен диагноз: открытый атриовентрикулярный канал, дефект межпредсердной перегородки, дефект межжелудочковой перегородки. После чего ребенок переведен в отделение патологии новорожденных. Назначено лечение: дигоксин, панангин, верошпирон. На фоне терапии состояние ребенка остается стабильным.
Телемедицинская конференция проведена в 1 месяц 3 дня жизни ребенка. После изучения результатов обследований, диагноз подтвержден и пациенту рекомендована очная консультация в НЦССХ.
Поликлиника НЦССХ
В поликлинике НЦССХ в 2 месяца жизни проведено обследование по результатам которого диагноз утвержден, но хирургическое лечение временно не показано. Рекомендована консультация через 6 месяцев.
В возрасте 8 месяцев ребенок повторно консультирован.
Рентген: легочный рисунок усилен, венозный застой и гиперволемия; корни легких расширены, кардиомегалия. КТИ (кардиоторакальный индекс) = 67%.
С учетом полученных данных принято решение о госпитализации.
Госпитализация в Центр Бакулева
Ребенок госпитализирован в возрасте 8 месяцев. В стационаре при осмотре: состояние ребенка тяжелое. Рост 71 см, вес 8,5 кг. Развитие по возрасту, кожные покровы бледно-розовые, отеков нет, дыхание везикулярное, хрипов нет, частота дыхания (ЧД) 34 в мин. Тоны сердца ритмичные, частота сердечных сокращений (ЧСС) 122 уд/мин. Систолический шум по левому краю грудины. Пульсация на верхних и нижних конечностях определяется. АД 100/68 мм.рт.ст. Печень расположена справа, +2 см. Селезенка не пальпируется. Физиологические отправления в норме.
Обследование:
ЭКГ: синусовый ритм, ЧСС 122 в мин, отклонение электрической оси вправо. Признаки гипертрофии правого желудочка. Рентгенография огранов грудной клетки: плевральные полости свободны, легочный рисунок усилен, венозный застой и гиперволемия; корни легких расширены, кардиомегалия. КТИ = 67%.
По результатам обследований в стационаре принято решение о выполнении радикальной коррекции порока в условиях искусственного кровообращения и гипотермии.
На вторые сутки госпитализации проведена операция – радикальной коррекции порока двухзаплатным методом, в условиях ИК, гипотермии и ФХКП.
Послеоперационный период и выписка
При поступлении в отделение реанимации состояние тяжелое, соответствует объему оперативного вмешательства. Тяжесть состояния обусловлена сердечной недостаточностью и ранним послеоперационным периодом. Искусственная вентиляция легких, кардиотоническая поддержка (адреналин, допамин). Ритм навязан электрокардиостимулятором 130 уд/мин.
ЭхоКГ: ФВ = 58%, сброса на межпредсердной и межжелудочковой перегородках нет. Жидкости в полости перикарда нет. Недостаточность трикуспидального клапана 1+, недостаточность митрального клапана 1+. Анализы крови и мочи без патологии.
Рентгенография: легкие расправлены. Свободной жидкости в плевральных полостях не выявлено. Сохраняется усиление легочного рисунка.
Из реанимации переведен на 2е сутки после операции в удовлетворительном состоянии. Однако, послеоперационный период осложняется развитием нарушений ритма сердца в виде АВ-узлового ритма с ЧСС (частотой сердечных сокращений) 60-80 уд/мин.
Проведено холтеровское мониторирование (основной ритм синусовый, ЧССсред 89 уд/мин, ЧССmin 55 уд/мин, ЧССmax 161 уд/мин, эпизоды миграции водителя ритма до АВ-узлового), по результатам которого показана операция имплантации двухкамерного ЭКС (электрокардиостимулятора).
На 15 сутки после первой операции выполено имплантирование ЭКС.
Послеоперационный период неосложненный. Не лихорадит. Кожные покровы чистые. В легких дыхание жесткое, хрипов нет. Сердечные тоны ритмичные, ясные, ЧСС = 90-125 уд/мин. Пульс на верхних и нижних конечностях удовлетворительный. АД = 94/55 мм рт ст. Печень +1см. Физиологические отправления в норме. Послеоперационная рана без признаков воспаления. ЭхоКГ – ФВ – 68%, КДР 2,2, сбросов на заплатах не регистрируется. В анализах крови и мочи паталогии не выявлено.
На шестые сутки после операции в удовлетворительном состоянии ребенок выписывается домой с рекомендациями: наблюдение кардиолога и педиатра по месту жительства, продолжить прием препаратов, контроль анализа крови и мочи через 7 дней после выписки и контроль в поликлинике НЦССХ через 3 месяца.
Клинический случай описала Макаренко Мария Владимировна
Нормальная рентгеноанатомия легких 4.9/5 (184)
К.Бадмаев, Н.Струмила, Д.Кабанов
НМИЦ детской онкологии, гематологии и иммунологии им. Д.Рогачева
Нормальная рентгеноанатомия легких
Топография и сегментарное строение легких
Для организации корректного диагностического и терапевтического процесса, установки правильного дифференциального ряда, необходимо знать точную локализацию патологического процесса. При визуализации легких, расположение изменений принято описывать с указанием долей или сегментов.
Доли легких разделены междолевыми щелями. Границы между долями в прямой проекции обычно визуализируются при инфильтрации легочной ткани, граничащей с плеврой или при утолщении междолевой плевры. Точные границы долей определяются в боковой проекции. Косые (главные) междолевые щели идут от третьего грудного позвонка до промежутка между средней и передней третями купола диафрагмы. Горизонтальная (малая) междолевая щель располагается горизонтально от середины главной щели до грудины.
Бронхолегочный сегмент – часть легкого, представляющая собой третичный (сегментарный) бронх, вену и легочную артерию. Сегменты легких отделяются друг от друга соединительной тканью. Следовательно, каждый бронхолегочный сегмент представляет собой дискретную анатомическую и функциональную единицу. Проведение снимка в прямой и боковой проекции позволяет точно установить локализацию и сегмент патологического процесса в легких.
Ацинус – функционально-анатомическая единица легкого. Состоит из всех структур дистальнее терминальной бронхиолы: дыхательных бронхиол, альвеолярных ходов и альвеолярных мешочков с альвеолами, также включая сосуды, нервы и соединительную ткань. Терминальная (концевая) бронхиола, которая дихотомически ветвясь дает начало дыхательным бронхиолам трех порядков. Главное отличие дыхательных бронхиол то, что на их стенках уже присутствуют альвеолы, но не в большом количестве. От каждой дыхательной бронхиолы радиально отходят альвеолярные ходы, которые заканчиваются слепо альвеолярными мешочками. Альвеолярные мешочки, почти полностью состоят из альвеол, и стенку каждого альвеолярного мешочка оплетает густая сеть кровеносных капилляров. Через стенку альвеол происходит газообмен.
Альвеолярные ходы и мешочки, относящиеся к одной дыхательной бронхиоле последнего порядка, составляют первичную дольку, которых в ацинусе 10 — 20. Диаметр ацинуса составляет 4-8 мм. Вторичная долька уже содержит 3-12 ацинусов, и достигает в размерах 1 – 2,5 см. Всего же в обоих легких число ацинусов достигает 30 тысяч, а альвеол – 300-350 млн.
При инфильтрации ацинус появляется на рентгенограмме как неясное затемнение приблизительно 0,5 см в диаметре (ацинарная тень). Перибронхиальная инфильтрация или уплотнение могут иметь сходные рентгенологические признаки.
В правом легком выделяют 10 сегментов:
(отделена от верхней доли косой междолевой щелью)
(отделена от средней доли горизонтальной междолевой щелью)
В левом легком выделяют 8,9 или 10 сегментов (по различным литературным данным):[1,2,3]
(отделена от верхней доли косой междолевой щелью)
Средостение
Средостение — анатомическое пространство грудной полости, которое включает в себя все органы и структуры грудной клетки, за исключением легких. Средостение находится между плевральными полостями, и ограничено спереди грудиной, грудным отделом позвоночника сзади. Вверху средостение ограничено верхней апертурой грудной клетки, внизу – диафрагмой. [4]
Средостение можно разделить на 2 этажа: верхний и нижний. Условной границей служит линия, проведённая между углом грудины и межпозвоночным диском IV и V грудных позвонков.
Верхнее средостение включает вилочковую железу у детей, трахею, верхний отдел пищевода, грудной лимфатический проток, блуждающий и диафрагмальные нервы. Также в нем находятся правая и левая плечеголовные вены, начальный отдел верхней полой вены, дуга аорты и начало плечеголовного ствола, левая общая сонная артерия и левая подключичная артерия.
Нижнее средостение больше верхнего, и в свою очередь, делится на 3 отдела: передний, средний и задний.
Передний отдел нижнего средостения расположен между телом грудины и передней поверхностью перикарда, и является наименьшим отделом нижнего средостения. Включает в себя внутренние грудные артерии и вены, окологрудные и предперикардиальные лимфатические узлы.
Задний отдел нижнего средостения расположен между перикардом и грудным отделом позвоночного столба. Содержит пищевод, грудную часть аорты, непарную и полунепарную вены, блуждающий нерв, грудной лимфатический проток. [5]
Рентгеноанатомия средостения
На обзорной рентгенограмме органов грудной клетки (ОГК) в прямой проекции органы средостения формируют тень по форме напоминающую неправильную трапецию. Нижняя половина формируется за счет тени сердца, и небольшой участок за счет нижней полой вены. Верхняя половина за счет теней магистральных кровеносных сосудов (верхняя полая вена, дуга аорты, легочная артерия). По бокам средостения визуализируются корни легких, и легочные поля, снизу купол диафрагмы (Рис. 14).
На обзорной рентгенограмме ОГК в боковой проекции наиболее четко контурируются сердце, восходящая и нисходящая часть аорты, и дуга аорты, трахея. У детей в переднем средостении также визуализируется тимус. (Рис. 15).
Для вычисления отклонений от нормы используют кардиоторакальный индекс (КТИ) — отношение поперечного размера сердца к поперечному размеру грудной клетки, измеряемому на уровне правого сердечно-диафрагмального угла (Рис.14).
КТИ = ((Mr+Ml)·100%) / Базальный диаметра грудной клетки. Выделяют 3 степени увеличения КТИ: нормальная величина не превышает 50%; увеличение I степени — 50 — 55%; II степени — 56 — 60%; III степени — более 60%. [5,6]
На компьютерных томограммах в аксиальной проекции визулизируются (Рис.7 — 13, 16-19):
4 — Левый главный бронх
5 – Правый главный бронх
7 — Нисходящая часть аорты
8 – Восходящая часть аорты
9 – Левый желудочек сердца
10 – Левое предсердие
11 – Правый желудочек
12 – Правое предсердие
15 – Плечеголовной ствол
16 – Левая общая сонная артерия
17 – Левая подключичная артерия
18 – Правая общая сонная артерия
19 – Правая подключичная артерия
20 – Верхняя полая вена
21 – Левая плечеголовная вена
22 — Правая плечеголовная вена
Костные структуры на рентгенограмме органов грудной клетки
Несмотря на то, что обзорная рентгенограмма органов грудной клетки способна помочь нам в оценке патологий легких и органов средостенья, не стоит забывать про грудную клетку и кости плечевого пояса, которые мы также видим на рентгенограмме ОГК. (Рис. 20)
В первую очередь на обзорной рентгенограмме мы видим 12 пар ребер (7 истинных, 3 ложных и 2 пары свободных) (7), которые прикрепляются к телу и поперечному отростку (11) грудных позвонков Th1-Th12 (15). У ребра выделяют три части: заднюю часть(13) (в нее входит головка (16), шейка и бугорок), тело ребра (14) и переднюю часть (17). Так же выделяют верхний (8) и нижний (9) края ребер. Стоит отметить I ребро, которое более широкое, чем остальные ребра и на рентгенограмме хорошо виден бугорок (10) этого ребра. [8]
Ребра отходят от позвонков под прямым углом только у детей до года, у детей старше года и взрослых образуют острый угол в каудальном направлении, и затем через реберные хрящи, которые мы в норме не видим на рентгенограмме, соединяются с грудиной. Грудина на обзорном снимке в сливается с тенью средостения и не визуализируется. Только в некоторых случаях тень рукоятки грудины может симулировать расширение средостения.
Из костей плечевого пояса в область исследования чаще всего попадает только лопатка (4) и ключица (12). Так как рентгенограмма это суммационное изображение, то невозможно отчетливо увидеть все их структуры, но мы четко можем различить границы: медиальный (5) и латеральный (6) края и верхний угол (2) лопатки, клювовидный отросток лопатки (3) и грудинный конец ключицы (1). [8]
Список литературы:
КТ или рентген легких: что лучше?
При пневмониях, туберкулезе и даже в рамках профилактического скрининга пациентам назначается КТ или рентген легких.
В чем разница между этими методами обследования? Когда лучше делать КТ легких, а когда рентгенографию? Подробнее рассмотрим в этой статье.
Чем отличается КТ от рентгена легких?
Ключевое отличие цифрового рентгена от компьютерной томографии легких — траектория прохождения рентгеновских лучей и техника визуализации. В процессе обычной рентгенографии Х-лучи проходят через исследуемый участок тела перпендикулярно всего один раз, поэтому рентгенограмма представляет собой двухмерное однослойное изображение. Рентген легких — наиболее доступное по цене исследование, которое часто назначается в первую очередь, если у пациента есть признаки пневмонии, туберкулеза, обструктивной болезни легких, опухолей. Проблема данного вида диагностики заключается в том, что, например, при пневмонии на рентгене достоверно можно определить только поражение легких III и IV степени, а тени от крупных органов могут затенять другие ткани.
Сканы КТ отличаются более высокой четкостью изображений и информативностью. В ходе компьютерной томографии рентгеновская трубка вместе с чувствительными датчиками совершает несколько оборотов по спиральной траектории, сканируя исследуемую область. Аппарат КТ делает множество сканов толщиной до 1 мм, на основании которых воссоздается трехмерная модель легких, сосудов, органов и костей грудной клетки в высоком разрешении. Таким образом после компьютерной обработки изображений ткани и органы можно исследовать в трех проекциях, эффект наложения теней от органов в случае с компьютерной томографией отсутствует.
Высокая четкость изображения при компьютерной томографии связана с техникой проведения диагностики и физическими свойствами излучения. Рентген обладает 20% коэффициентом ослабления, в то время как томография – коэффициентом 0,5%, а следовательно и более высокой разрешающей способностью.
И рентгенографию, и компьютерную томографию можно делать с контрастированием. Рентгенография или КТ легких с контрастом поможет визуализировать сосуды и опухоли. Однако первичная дифференциация новообразований на доброкачественные и онкогенные возможна только в рамках КТ, что также связано с качеством изображений.
Поскольку рентгенограмма грудной клетки в сущности представляет 1 снимок, а томограмм делают множество, то и излучение при КТ легких выше из-за многократной экспозиции. В среднем, за одну процедуру рентгена легких пациент получает 0,1 мЗв облучения, во время КТ легких – 2,5 мЗв. Однако эта доза ионизирующего излучения безопасна для пациента. В год допустимо делать КТ-сканирование 5 зон. Направляя на тот или иной рентгенографический метод обследования, врачи всегда руководствуются критерием целесообразности и безопасности пациента.
В специализированном центре КТ «Ами» процедура проходит на аппарате нового поколения Siemens Somatom go.Now со сниженной лучевой нагрузкой.
Что лучше: КТ или рентген легких?
КТ легких и рентгенография назначаются при воспалении легких, туберкулезе, бронхиальной астме. Оба исследования показывают состояние легких, бронхов, трахеи, средостения. И на КТ, и на рентгене выявляют опухоли, инородные предметы в полости легких и дыхательных путях. Как и компьютерная томография, рентген показывает скопления жидкости в альвеолах или фиброз (поражение легких при пневмонии), наличие эмфиземы (хронический бронхит курильщика), отек и саркоидоз легких (гранулемы и узловые новообразования легких).
Однако большинство медиков склоняются к мнению, что если есть возможность сделать КТ легких вместо рентгена, то лучше исследовать органы грудной клетки именно так. Во-первых, врач точно не пропустит заболевание или опухоль в начальной стадии. Во-вторых, после КТ легких уже нет необходимости в дополнительном уточняющем обследовании (кроме лабораторной диагностики, поскольку инфекционные, вирусные и бактериальные агенты-возбудители определяют с помощью анализа биологического материала). В-третьих, небольшие кальцификаты, деструкции и опухоли видны только на сканах КТ.
Согласно докладам Всемирной организации здравоохранения, рак легких по-прежнему представляет угрозу для жизни и здоровья миллионов людей. Поэтому пациентам старше 40 лет, особенно попадающим в группу риска, рекомендован ежегодный профилактический скрининг. Флюорография и рентген считаются традиционным методом профилактики, однако лучше всего для этой цели подойдет низкодозная компьютерная томография легких.
Плюсы рентгена легких
Минусы рентгена легких
Плюсы КТ легких
Минусы КТ легких
Что информативнее: КТ легких или рентген?
Компьютерная томография – наиболее современный и информативный рентгенологический метод обследования. На сканах в трех проекциях визуализируются мягкие ткани, внутренние органы, кости и сосуды. Двухмерная рентгенография дает более общее представление о состоянии легких, однако иногда этого достаточно для последующего успешного лечения пациента.
Не опасно ли делать КТ легких после рентгена?
Ионизирующее (рентгеновское) излучение не полезно для человека, а в избыточном количестве вызывает радиационный синдром и может стать «спусковым механизмом» для развития онкологических заболеваний у пациентов, предрасположенных к ним. Согласно действующим «Нормам радиационной безопасности» в год допустимо до 30-50 мВз излучения, но не следует забывать и о естественном радиационном фоне. КТ легких (около 2,5 мЗв) после рентгена (около 0,1 мЗв) безопасно, и такая прецизионная диагностика может спасти пациенту жизнь.
Однако, чтобы избежать дополнительной лучевой нагрузки, наиболее целесообразно сразу сделать КТ легких, не прибегая к рентгену.
Что лучше делать при воспалении легких: КТ или рентген?
Назначить КТ или рентген легких при пневмонии сможет только врач после изучения симптомов, лабораторных анализов, индивидуальной клинической картины пациента. Наличие жидкости или гноя в альвеолах, а также фиброз визуализируется и на рентгенограмме и на сканах КТ. Однако традиционного рентгена при пневмонии I-II степени может быть недостаточно, в то время как на КТ она видна более определенно как «матовые стекла». При атипичной пневмонии и при коронавирусе рекомендуется сделать КТ легких.
Можно ли сделать КТ легких вместо рентгена?
Да, КТ легких может заменить рентген. Однако врач, назначающий то или иное исследование, всегда учитывает индивидуальные особенности пациента, например, сколько рентгенологических исследований уже было проведено в течение года, нет ли противопоказаний к КТ. Также ионизирующее излучение вредно для беременных женщин и плода, поэтому в этом случае при пневмонии предпочтительнее МРТ легких.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Как проходит исследование органов грудной клетки?
Рассказываем обо всех видах исследования органов грудной клетки: от КТ до торакотомии. Чем они отличаются? В каком случае какое исследование назначают?
С осмотром грудной клетки знакомы все. Некоторые люди проверяют органы грудной клетки регулярно из-за проблем со здоровьем, а кто-то ограничивается обязательной флюорографией раз в год для справки на работу. Однако, исследование органов грудной клетки бывает разное: это может быть рентген, КТ, эндоскопия и даже операция. Чем они отличаются, и в каком случае какой вариант назначают? Давайте разбираться.
Рентген при осмотре грудной клетки
Самый простой способ исследовать внутренние органы — сделать снимок при помощи специального оборудования. В зависимости от типа и мощности прибора снимки будут разного качества и глубины:
Для ФЛГ и рентгена вас попросят раздеться и встать перед устройством, которое сделает снимок. Нужно снять все украшения с шеи, так как на снимке они будут перекрывать тело.
Для ультразвукового исследования тело покрывают гелем, чтобы датчик лучше скользил, и исследуют им нужный участок груди.
Использование томографии
Томография — один из ключевых неинвазивных методов осмотра грудной клетки. Его несомненные преимущества: высокое качество изображения и практически полная безопасность для пациента. Для исследования органов грудной клетки используют два типа томографии:
В сети наших диагностических центров, перед проведением КТ вас попросят заполнить договор на оказание медицинских услуг, согласие на обработку персональных данных и анкету с информацией о состоянии вашего здоровья — последнее поможет врачу-рентгенологу сделать упор на важные моменты при исследовании.
Дальше вас будет сопровождать рентгенолаборант. Он расскажет вам о ходе исследования, после чего проводит в раздевалку. Обычно для проведения томографии не нужно раздеваться полностью: достаточно снять одежду с металлическими предметами (молниями и пуговицами), обувь, очки и украшения.
Вас проводят в кабинет, где вы ляжете на стол томографа. Лаборант будет наблюдать за ходом исследования. Так что если вам вдруг станет плохо, сможете попросить остановить исследование. Но если противопоказаний нет, пациент всегда чувствует себя комфортно. Всё, что от вас требуется: слушать команды лаборанта и задерживать дыхание в нужный момент. Если при выполнении МРТ нужно лежать неподвижно, то при КТ небольшие движения не будут искажать готовый снимок.
Если нужно провести исследование с контрастом, то после серии снимков лаборант введёт вам контрастное вещество внутривенно — количество зависит от вашего веса. После этого процедуру возобновляют на пару минут.
Всё исследование длится не более пятнадцати минут. После этого лаборант вновь заходит в кабинет, помогает вам подняться и провожает в раздевалку. Заключение с расшифровкой готово сразу после проведения процедуры.
Эндоскопия в исследованиях лёгких
В рамках эндоскопии, через естественные пути в организм вводят инструмент с камерой. Изображение хорошего качества передаётся на монитор, благодаря чему можно рассмотреть нужный участок.
Бронхоскопия — единственный метод безоперационной эндоскопии грудной клетки. Она используется как для диагностики, так и для лечения. С помощью эндоскопа можно удалить слизь, гной и инородные тела, ввести лекарственные препараты, а также взять мокроту и образцы ткани для анализа.
Исследование нельзя проходить при дыхательной недостаточности, обострении астмы, аневризме, инфаркте и нарушениях свёртываемости крови. А перед обследованием вам обязательно назначат анализы:
Исследование органов грудной клетки с помощью операций
Разумеется, ни один врач не будет проводить полостную операцию просто для осмотра. Но есть два вида эндоскопии, которые выполняются под общим наркозом через разрезы грудной клетки:
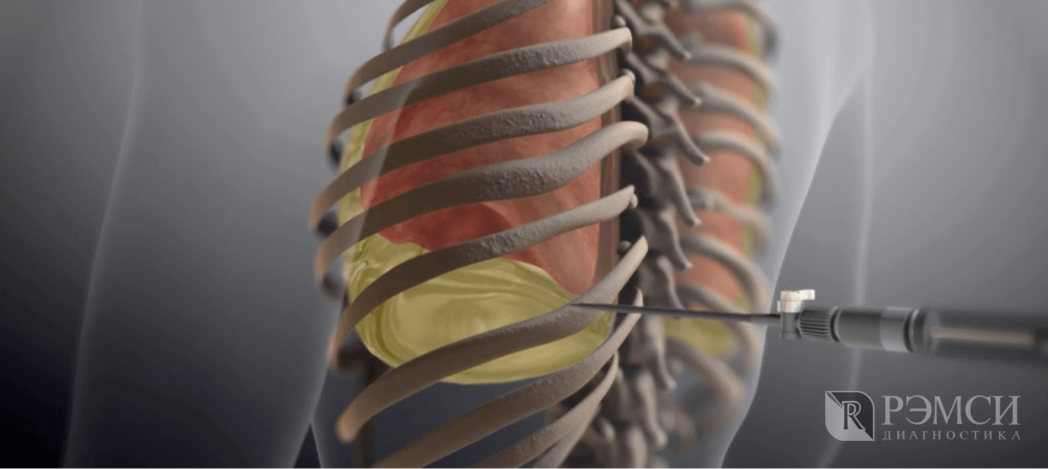
Нельзя не упомянуть пункции плевральной полости и биопсию плевры. Доктор вводит в тело иглу и берёт на анализ кусочек ткани или плевральную жидкость.
Более серьёзный вид оперативного обследования — торакотомия. Врач самостоятельно осматривает все внутренние органы, вскрыв грудную клетку. Существенный плюс торакотомии — возможность взять образцы любых тканей на обследование и оперативное выполнение лечения.
В каких случаях назначают обследования
Чем проще исследование органов грудной клетки, тем чаще его назначают. Флюорографию рекомендуют проходить раз в год для профилактики. Если по работе вы контактируете с людьми и продуктами питания, результаты ФЛГ потребуются для доступа к работе.
Другие виды обследований без серьёзных показаний вам никто не назначит. ОРЗ или ангина — не повод делать эндоскопию и МРТ. При пневмонии могут назначить томографию и бронхоскопию. А другие виды исследований назначаются при серьёзных и опасных симптомах:
Противопоказаний у исследований совсем немного:
Исследования необходимы при серьёзных заболеваниях, так как без них будет тяжело установить причины недугов. Кроме того, почти все виды обследований позволяют сразу же провести лечение, если оно возможно. Поэтому, несмотря на сложность их проведения, они пользуются большой популярностью при всех болезнях дыхательной системы.