Что может быть если в животе идет пульсация
Пульсация в животе: есть ли повод для паники?
Появление ощутимых толчков или пульсации в животе не является привычным состоянием для человека, поэтому вызывает тревогу и обеспокоенность. В отдельных случаях этот симптом может быть временным, и проявляться под влиянием обыденных факторов, но существуют тяжелые заболевания, характерным проявлением которых является пульсация в области солнечного сплетения. При возникновении характерной пульсации в области солнечного сплетения или других участков живота, рекомендовано безотлагательно обратится за медицинской помощью, и пройти комплексное обследование.
Возможные причины
К вероятным причинам пульсации в животе, можно отнести:
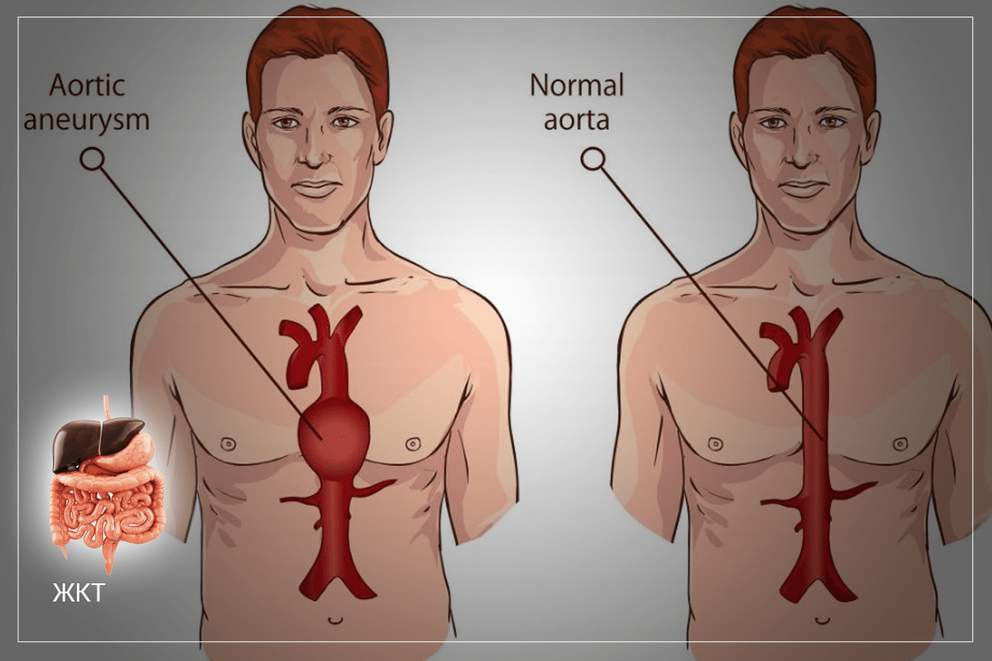
Одной из причин пульсации, опасной не только для здоровья, но и жизни, является аневризма брюшной аорты. Опасность патологии заключается в высоком риске разрыва сосуда в расширенной области. Разрыв аневризмы брюшной аорты заканчивается летальным исходом.
Если говорить о расстройствах работы ЖКТ как потенциальной причине появления данного симптома, то чаще всего к появлению пульсации приводят такие заболевания, как хронический колит, болезнь Крона, доброкачественные и злокачественные опухоли кишечника. Пульсация внизу живота также нередко сигнализирует о развитии кишечной непроходимости, когда человека дополнительно беспокоят хронические запоры и повышенное газообразование в кишечнике.
При наступлении беременности, может наблюдаться периодично-возникающая пульсация в животе, связанная с нарастанием давления в брюшной полости.
Только своевременная диагностика позволяет принять меры по профилактике тяжелых осложнений. К дополнительным (косвенным) причинам возникновения пульсации в животе, можно отнести:
Пульсация в области живота является привычным ощущением у людей, профессионально занимающихся спортом, особенно лёгкой и тяжелой атлетикой.
Локализация
Характерным симптом может преобладать в таких зонах:
Диагностика
При появлении этого симптома понадобиться консультация нескольких узкопрофильных медицинских специалистов. Изначально рекомендовано обратиться к терапевту, после чего может потребоваться консультация гастроэнтеролога, инфекциониста, хирурга.
Комплексный план диагностики включает такие мероприятия:
Лечение
Характер и длительность лечения зависит от первопричины появления этого неприятного симптома. Если в ходе диагностики была обнаружена аневризма брюшной аорты, то проводиться только хирургическое вмешательство и удаление расширенного участка аорты с последующим протезированием.
Если речь идет о доброкачественных и злокачественных новообразованиях в органах брюшной полости, то в 90% случаев также назначается хирургическое лечение. Пищевые отравления и кишечные инфекции лечатся консервативно, с использованием антибиотиков, кишечных сорбентов, гепатопротекторов, растворов для профилактики и лечения обезвоживания. При расстройствах пищеварения, кишечных инфекциях и отравлениях назначается щадящая диета, исключающая из рациона жирную и жаренную пищу, трудноперевариваемые продукты, алкоголь, сладости, простые углеводы, специи, соусы, приправы.
Ускорить процесс восстановления при хронических заболеваниях кишечника и нормализовать работу ЖКТ помогает прием натурального метапребиотика Стимбифид Плюс. Три активных компонента помогают восстановить баланс кишечной микрофлоры, усилить защитные свойства желудка и кишечника, снизить риск развития онкологических заболеваний ЖКТ и укрепить общий иммунитет.
Прием метапребиотика следует начать с первого дня появления характерных симптомов расстройств пищеварительной деятельности, включая пульсацию в животе. Стимбифид Плюс одинаково полезен и безопасен как для взрослых, так и для детей.
Пульсация в животе: срочно на обследование!
Пульсация в животе — достаточно неприятное явление, с которым сталкиваются люди всех возрастов. Чаще всего это не является симптомом серьезного заболевания Одна если организм подает часто такие внезапные сигналы, наряду с другими симптомами (изжога, тошнота, боли) — это свидетельствует о развитии патологических процессов. Аневризма аорты довольно распространенное заболевание, которое встречается примерно у 1 из 20 людей старше 65 лет. Однако это заболевание может появиться в любом возрасте. Пожилые мужчины более предрасположены к развитию аневризмы, чем женщины. Разрыв аневризмы часто заканчивается смертельным исходом.
Диагноз «аневризма аорты»
Аорта является самой большой артерией в организме человека. Кровь в аорту поступает из сердца, затем, через многочисленные артериальные ветви, ко всем органам человека. Аорта отходит от сердца вверх, образует дугу, затем опускается вниз, проходя в грудной полости (грудная аорта) и в животе (брюшная аорта).
Когда происходит расширение участка аорты или выпячивание ее стенки, такая патология носит название — аневризма аорты. В медицинской практике аневризма грудной аорты встречается реже, чем аневризма брюшной аорты. Это достаточно серьезное заболевание стенок сосудов, и все они ведут к главному органу в организме — к сердцу.
Когда возникает аневризма, стенка аорты становится гораздо слабее, чем когда она наблюдается у здорового сосуда, поэтому она может не выдерживать давления крови изнутри. Это может привести к разрыву аневризмы. Риск этого осложнения зависит от размера аневризмы.
Диаметр нормальной аорты в брюшном отделе приблизительно равен 2 см. При небольшом размере аневризмы (до 5 см) операция может не потребоваться, однако необходимо контролировать ее размер и каждые 6 месяцев проходить обследование. Если диаметр аневризмы больше 5 см, то у 25 пациентов из 100 наступает разрыв в течение 8-9 лет. Аневризма диаметром 7 см представляет серьезный риск.
Определить наличие аневризмы можно на УЗИ, обратившись к врачу с жалобами на пульсирование. Заболевание не проходит самостоятельно, оно требует обязательного медицинского вмешательства. При разрыве аорты показано срочное хирургическое вмешательство.
Симптомы аневризмы брюшной полости
Большая часть аневризм, около 70%, проходит асимптомно. У большинства пациентов аневризма аорты может развиваться несколько лет, прежде чем появятся какие-либо симптомы заболевания. Их проявления аневризмы зависят от того, какой отдел аорты поражен: грудной или брюшной.
Больной чувствует пульсацию слева от пупка в такт с биением своего сердца и пульсом. Пульсирующие боли в животе усиливаются и учащаются при подъеме артериального давления. В этот момент происходит напряжение на стенки аорты, сама аневризма увеличивается в размерах и начинает сильнее давить и вызывать болевые ощущения.
При аневризме брюшной аорты наблюдается постоянно ноющая или тупая боль около пупка и с левой стороны срединной линии живота, иногда боль отдает в паховую область, присутствует боль в пояснице, может появиться отрыжка, вздутие желудка, распирание кишечника, тяжесть в животе, неустойчивый стул или запоры, нарушение мочеиспускания, потеря веса. Боли, как правило, появляются после приема пищи. При пальпации живот твердый, жесткий, напряженный.
Аневризма может сопровождаться бледностью кожных покровов ног, нарушением чувствительности, ощущениями покалывания, реже — расстройствами движений в нижних конечностях. Синдром хронической ишемии нижних конечностей проявляется в появлении боли в мышцах нижних конечностей при ходьбе, иногда в покое, похолодания кожи нижних конечностей.
Разрыв аневризмы приводит к сильному внутреннему кровотечению и имеет ряд особенностей, общих для любого другого кровотечения: сопровождается появлением резкой слабости, возникает головокружение, зачастую пациенты падают в обморок, обычно разрыву предшествует резкая боль в поясничной области и брюшной полости, которая может отдавать в паховую область и промежность. Если вовремя не выполнить экстренную операцию, разрыв закончится летальным исходом: он может привести к таким осложнениям, как прорыв аорты в соседние органы, что приведет к шоку и сердечно-сосудистому коллапсу, или же к острой сердечной недостаточности.
Брюшная аорта доставляет кровь к нижней части тела. В мешке аневризмы часто формируются сгустки крови (тромбы) или происходит отрыв частей аневризмы. Затем с током крови они продвигаются по ветвям аорты к внутренним органам и конечностям. Если один из кровеносных сосудов становится блокированным, это может вызывать выраженную боль и приводить к гибели органа, а иногда и всей нижней конечности.
Причины развития брюшной аневризмы
Забота о сердечно-сосудистой системе — первый шаг профилактики развития аневризмы. Основной причиной образования аневризм является гипертоническая болезнь: высокое артериальное давление выше 140/80.
При атеросклеротическом процессе происходит отложение холестерина, кальция и фиброзной ткани в стенке артерии (атеросклеротическая бляшка), что приводит к ее ослаблению и выпячиванию.
Существует несколько факторов риска развития атеросклероза: наследственность, избыточный вес, курение, возраст после 55 лет, отсутствие физических нагрузок (ходьба для пожилых людей и плавание, аэробика, бег — для более молодой группы людей).
Возможными причинами аневризмы аорты также могут стать травмы ее стенки, например, полученные в автомобильных происшествиях, или серьезные инфекционные заболевания (туберкулез, сальмонеллёз), а также редкие врожденные заболевания (при синдроме Марфана часто встречаются аневризмы грудной аорты).
Отдельно стоит обратить внимание на васкулит — воспаление аорты. Это иммунопатологическое воспаление сосудов, приводящее к изменению их структуры. Причины возникновения заболевания остаются неизвестными, однако с точки зрения медицины к нему приводит комбинация генетической предрасположенности с факторами внешней среды, а также инфекции с участием золотистого стафилококка или вируса гепатита.
Аневризма, развившаяся вследствие постепенного ослабления всех слоев стенки аорты, называется «истинной». Аневризма, полученная в результате травмы, — «ложная».
Диагностика аневризмы аорты
Аневризма аорты относится к сосудистой хирургии. Первый этап диагностики включает в себя пальпацию (ощупывание поверхности изучаемого органа), перкуссию (простукивание определённых участков тела и анализ звуков, возникающих при этом), аускультацию (выслушивании звуков с помощью фонендоскопа) и опрос пациента, — уже на этом этапе можно выявить аневризму. У худых пациентов даже небольшую аневризму можно пропальпировать, у тучных пациентов это сделать сложнее, потому что большой слой жировой клетчатки передней брюшной стенки может скрыть небольшую трех сантиметровую аневризму.
Затем назначается инструментальный метод диагностики. Наиболее часто аневризмы брюшной аорты выявляют при ультразвуковом исследовании органов брюшной полости.
Ультразвук позволяет определить первую и наиболее важную характеристику — это диаметр аневризмы. Также с помощью этого метода врач видит распространение аневризмы: ее верхний полюс, так как важно знать, насколько аневризма распространяется по аорте вверх, насколько она распространяется на подвздошной артерии вниз, и какие отделы сосудистой системы затронуты, потому что от этого будет зависеть дальнейшая операционная тактика.
Если врачу необходимо уточнить детали диагноза, тогда используются другие современные методы диагностики: КТ-ангиография (позволяет получить подробное изображение кровеносных сосудов и оценить характер кровотока), МР-ангиография (метод получения изображения кровеносных сосудов при помощи магнитно-резонансного томографа), рентгеноконтрастная аорто- и ангиография (метод контрастного исследования кровеносных сосудов), ультразвуковое дуплексное или триплексное ангиосканирование брюшной аорты. Эти методы дают точные анатомические позиции аневризмы, характеристики патологического процесса, на какие отделы аневризма распространяется, какие артерии в ней задействованы и какое расстояние расстояние между ними возможно. От этих тонкостей зависит четкость тактики лечения, какое необходимо будет техническое обеспечение, какой объем операций предстоит.
Лечение брюшной аневризмы
Выбор лечения аневризмы зависит от наличия симптомов и размера аневризмы. Если же специалистами установлен диагноз — аневризма аорты, диаметр которой менее 5 см, основная методика лечения – консервативная терапия. Такому пациенту рекомендовано наблюдение у сосудистого хирурга, так как в данном случае риск операции превышает риск разрыва аневризма аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При больших размерах аневризмы рекомендуется оперативное вмешательство, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы. Особенно опасно, если размер аневризмы увеличивается более чем на 1 см в год.
Все мешковидные аневризмы, даже небольших размеров, подлежат хирургическому лечению. Операции также подлежат все больные с аневризмами, протекающими с болевым синдромом, или с симптомами компрессии соседних органов и нарушениями движения крови по сосудам. Особенному вниманию и обязательному оперативному лечению подлежат больные с аневризмами врожденной и инфекционной этиологии, а также с послеоперационными аневризмами.
Существует два основных метода хирургического лечения: классический, или открытый метод, и эндоваскулярный, который проводится на кровеносных сосудах без разрезов — через пункцию небольшие проколы на коже под контролем методов лучевой визуализации с использованием специальных инструментов. Выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
У 70% больных операции проводятся открытым методом. Этому методу уже более 50 лет. Операция заключается в замещении пораженного участка аорты искусственным сосудистым протезом. Раньше убирали всю аневризму: делали полное удаление всех стенок аневризмы и заменяли на искусственный протез. Сейчас доказано, что необходимости в этом нет, поэтому делается внутримешковое протезирование, когда вскрывается полость аневризмы и протез вшивается как бы внутри просвета этой аневризмы, в здоровый участок аорты выше аневризмы и в здоровый участок аорты, или в подвздошной артерии, ниже аневризмы, а сами стенки аневризматического мешка не иссякаются, потому что к ним близко расположены нижняя полая вена и другие органы.
Риск хирургического вмешательства связан с возможными осложнениями, которые включают инфаркт, инсульт, почечную недостаточность, инфекцию протеза, потерю конечности, острую ишемию кишечника, сексуальную дисфункцию у мужчин, а также вероятность высокой кровопотери. Такая операция выполняется под общим наркозом и длится около 3-5 часов. Средний показатель смертности при открытых вмешательствах составляет 3-10%. Однако, этот процент возрастает, если в аневризму вовлечены почечные и/или подвздошные артерии, или если у пациента имеются иные патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Поэтому необходимо проанализировать до начала операции, в какой группе риска данный человек, какая в этой группе риска послеоперационная летальность.
У 50% больных оперативное вмешательство проводится эндоваскулярно. Эндопротезирование аорты является современным методом лечения. Такая операция заключается в том, что через небольшой прокол артерии в паховой области, в бедренную аорту под контролем рентгена вводится длинная узкая трубка называемая катетером. Через катетер к аневризматическому расширению вводится специальный сосудистый протез (стент), который изнутри фиксируется к нормальным отделам аорты выше и ниже месторасположения аневризмы. Эндопротез, или стент-графт брюшной аорты представляет собой сетчатый каркас, выполненный из специального сплава и обернутый синтетическим материалом.
Эта методика позволяет значительно снизить послеоперационные осложнения и риски. Болевой синдром, по сравнению с традиционной хирургией, существенно снижен. Операция выполняется под спинальной или местной анестезией. Данный метод лечения гораздо легче переносится пациентом, и сам период восстановления после операции всего 2-3 дня. Средний показатель смертности при данной методике 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев. Эндоваскулярный метод лечения менее травматичный, однако эндопротезирование можно применить не во всех случаях.
При случившемся разрыве единственным шансом на спасение человека будет только экстренная операция. Такие операции сопровождаются гораздо большим риском для пациента, чем при плановых операциях, когда есть возможность полностью обследовать пациента и тщательно подготовить к хирургическому вмешательству. Так как есть риск поражения и других артерий (артерии сердца или сонной артерии), должно производиться тщательное обследование всех сосудистых систем, чтобы свести риск операции к минимуму.
Важно помнить: чтобы исключить диагноз «аневризма аорты» или другие заболевания органов ЖКТ, необходимо обратиться к опытному специалисту и пройти тщательную диагностику. Только доктор подскажет, по какой причине может пульсировать в области живота, и, при необходимости, назначит лечебную терапию. Заниматься самолечением в данном случае опасно.
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.