В описании строения кровеносного капилляра указано что в цитоплазме эндотелиальных клеток
В описании строения кровеносного капилляра указано что в цитоплазме эндотелиальных клеток
Плазматические клетки. Это короткоживущие клетки, развивающиеся из В-лимфоцитов. Они имеют округлую форму, диаметр 10-12 мкм. Округлое ядро содержит плотный хроматин, расположенный по радиусам, поэтому ядро имеет вид «колеса со спицами». Цитоплазма плазмоцитов сильно базофильна, содержит много рибонуклеопротеида и цистерны гранулярной эндоплазматической сети, расположенные циркулярно. Околоядерный участок клетки содержит развитый комплекс Гольджи, центриоли и окрашивается менее базофильно («дворик»). Иногда определяются конгломераты иммуноглобулинов в виде оксифильных телец Русселя. Клетки участвуют в формировании гуморального иммунитета, продуцируя иммуноглобулины (антитела).
Рыхлая соединительная ткань является также местом постоянного пребывания гранулоцитов крови.
Жировая ткань
Значительные скопления жировых клеток (адипоцитов), встречающиеся среди других клеток в рыхлой соединительной ткани, составляют жировую ткань (рис. 54). Различают два вида жировой ткани: белую и бурую. Белая жировая ткань состоит из адипоцитов, содержащих обычно одну крупную каплю жира. По форме это — перстневидные жировые клетки. Адипоциты образуют комплексы, составляющие так называемые жировые дольки. Белая, или обычная, жировая ткань встречается у взрослых людей в подкожной жировой клетчатке, в сальнике и строме внутренних органов.
Бурая жировая ткань характерна лишь для раннего детского возраста. Она состоит из адипоцитов, содержащих мелко диспергированные включения жира. Бурую окраску эти клетки имеют благодаря присутствию желтых пигментов цитохромов.
Функция жировой ткани — трофическая, связанная с обеспечением энергетического запаса и резерва воды в организме. Значительна роль жировой ткани также в процессах теплорегуляции.
Эндотелий — это пласт клеток, выстилающий кровеносные сосуды и эндокард, лимфатические сосуды. Источником развития эндотелия является мезенхима спланхнотома (ангиобласт), в составе которой имеются стволовые клетки, дающие популяцию эндотелиобластов. Дифференцировка последних протекает в связи с ростом сосудов. Клетки митотически размножаются и после ряда митотических циклов постепенно уплощаются, вытягиваются по оси развивающегося капилляра, формируют межклеточные контакты и создают непрерывную выстилку сосудов. В ходе дальнейшей цитодифференцировки в соответствии с органной спецификой возникают специализированные формы эндотелиоцитов.
Эндотелиоциты — полигональные уплощенные клетки длиной 20-150 и шириной 10-20 мкм. Это, как правило, одноядерные диплоидные клетки толщиной 3-5 мкм в области ядра и 0,1-0,4 мкм на периферии. Электронно-микроскопически в каждом эндотелиоците выделяют три зоны: а) ядерную и органелл; б) периферическую; в) контактную, и три поверхности — люминальную, аблюминальную и контактную. Форма ядер — овальная с многочисленными инвагинациями ядерной оболочки в зависимости от растяжения сосудистой стенки. В околоядерной области сконцентрированы органеллы. В сосудах микроциркуляторного отдела кровеносного русла в периферической зоне эндотелиоцитов находятся транспортные структуры, участвующие в трофических и метаболических процессах: микропиноцитозные пузырьки, трансэндотелиальные каналы, фенестры, поры-люки. Микропиноцитозные пузырьки обеспечивают транспорт веществ, рецепторно связывающихся с поверхностью клетки. Фенестры — это трансэндотелиоцитарные каналы диаметром от 30 до 80 нм, закрытые однослойными диафрагмами. Поры являются сквозными отверстиями истонченных участков эндотелиоцита, непосредственно соединяющими просвет сосуда с периэндотелиальным пространством.
Люминальная поверхность эндотелиоцита (обращенная к крови) образует микровыросты, складки и микроворсинки. Латеральные поверхности имеют специализированные межклеточные контакты — простые, сложные (по типу интердигитации), плотные и щелевые. Аблюминальная (базальная) поверхность клетки формирует контакты с перицитами, гладкими миоцитами и фибриллярными структурами соединительной ткани. Базальная мембрана является непрерывным слоем электронно-плотного фибриллярного материала толщиной 30-300 нм, по строению близка к базальной мембране однослойных эпителиев. Однако в синусоидных и лимфатических капиллярах базальная мембрана отсутствует.
Регенерация эндотелия осуществляется за счет митотического деления и миграции эндотелиоцитов. Делящиеся клетки распределены в эндотелиальном пласте диффузно.
— Вернуться в оглавление раздела «гистология»
В описании строения кровеносного капилляра указано что в цитоплазме эндотелиальных клеток
По мере уменьшения калибра артерий все оболочки их стенок становятся тоньше. Артерии постепенно переходят в артериолы, с которых начинается микроциркуляторное сосудистое русло (МЦР). Через стенки его сосудов осуществляется обмен веществ между кровью и тканями, поэтому микроциркуляторное русло именуется обменным звеном сосудистой системы. Постоянно происходящий обмен воды, ионов, микро- и макромолекул между кровью, тканевой средой и лимфой, представляет собой процесс микроциркуляции, от состояния которого зависит поддержание постоянства внутритканевого и внутриорганного гомеостаза. В составе МЦР различают артериолы, прекапилляры (прекапиллярные артериолы), гемокапилляры, посткапилляры (посткапиллярные венулы) и венулы.
Артериолы — мелкие сосуды диаметром 50-100 мкм, постепенно переходящие в капилляры. Основная функция артериол — регулирование притока крови в основное обменное звено МЦР — гемокапилляры. В их стенке еще сохраняются все три оболочки, свойственные более крупным сосудам, хотя они и становятся очень тонкими. Внутренний просвет артериол выстлан эндотелием, под которым лежат единичные клетки подэндотелиального слоя и тонкая внутренняя эластическая мембрана. В средней оболочке спиралевидно располагаются гладкие миоциты. Они образуют всего 1-2 слоя. Гладкие мышечные клетки имеют непосредственный контакт с эндотелиоцитами, благодаря наличию перфораций во внутренней эластической мембране и в базальной мембране эндотелия. Эндотелио-миоцитарные контакты обеспечивают передачу сигналов от эндотелиоцитов, воспринимающих изменение концентраций биологически активных соединений, регулирующих тонус артериол, на гладкомышечные клетки. Характерным для артериол является также наличие миомиоцитарных контактов, благодаря которым артериолы выполняют свою роль «кранов сосудистой системы» (Сеченов И.М.). Артериолы обладают выраженной сократительной активностью, называемой вазомоцией. Наружная оболочка артериол чрезвычайно тонка и сливается с окружающей соединительной тканью.
Прекапилляры (прекапиллярные артериолы) — тонкие микрососуды (диаметром около 15 мкм), отходящие от артериол и переходящие в гемокапилляры. Их стенка состоит из эндотелия, лежащего на базальной мембране, гладкомышечных клеток, расположенных поодиночке и наружных адвентициальных клеток. В местах отхождения от прекапиллярных артериол кровеносных капилляров имеются гладкомышечные сфинктеры. Последние регулируют приток крови к отдельным группам гемокапилляров и при отсутствии выраженной функциональной нагрузки на орган большая часть прекапиллярных сфинктеров закрыта. В области сфинктеров гладкие миоциты формируют несколько циркулярных слоев. Эндотелиоциты имеют большое количество хеморецепторов и образуют множество контактов с миоцитами. Эти особенности строения позволяют прекапиллярным сфинктерам реагировать на действие биологически активных соединений и изменять приток крови в гемокапилляры.
Гемокапилляры. Наиболее тонкостенные сосуды микроциркуляторного русла, по которым кровь транспортируется из артериального звена в венозное. Из этого правила есть исключения: в клубочках почек гемокапилляры располагаются между приносящими и выносящими артериолами. Такие атипично расположенные кровеносные капилляры образуют сети, называемые чудесными. Функциональное значение гемокапилляров чрезвычайно велико. Они обеспечивают направленное движение крови и обменные процессы между кровью и тканями. По диаметру гемокапилляры подразделяются на узкие (5-7 мкм), широкие (8-12 мкм), синусоидные (20-30 мкм и более с меняющимся по ходу диаметром) и лакуны.
Стенка кровеносных капилляров состоит из клеток — эндотелиоцитов и перицитов, а также неклеточного компонента — базальной мембраны. Снаружи капилляры окружены сетью ретикулярных волокон. Внутренняя выстилка гемокапилляров образована однослойным пластом плоских эндотелиоцитов. Стенку капилляра в поперечнике образуют от одной до четырех клеток. Эндотелиоциты имеют полигональную форму, содержат, как правило, одно ядро и все органеллы. Наиболее характерными ультраструктурами их цитоплазмы являются пиноцитозные везикулы. Последних особенно много в тонких периферических (маргинальных) частях клеток. Пиноцитозные везикулы связаны с плазмолеммой наружной (люминальной) и внутренней (аблюминальной) поверхностей эндотелиоцитов. Их образование отражает процесс трансэндотелиального переноса веществ. При слиянии пиноцитозных пузырьков формируются сплошные трансэндотелиальные канальцы. Плазмолемма люминальной поверхности эндотелиальных клеток покрыта гликокаликсом, выполняющим функцию адсорбции и активного поглощения из крови продуктов обмена веществ и метаболитов. Здесь эндотелиальные клетки образуют микровыросты, численность которых отражает степень функциональной транспортной активности гемокапилляров. В эндотелии гемокапилляров ряда органов наблюдаются «отверстия» (фенестры) диаметром около 50-65 нм, закрытые диафрагмой толщиной 4-6 нм. Их присутствие облегчает течение обменных процессов.
Эндотелиальные клетки обладают динамическим сцеплением и непрерывно скользят одна относительно другой, образуя интердигитации, щелевые и плотные контакты. Между эндотелиоцитами в гемокапиллярах некоторых органов обнаруживаются щелевидные поры и прерывистая базальная мембрана. Эти межклеточные щели служат еще одним из путей транспорта веществ между кровью и тканями.
Снаружи от эндотелия располагается базальная мембрана толщиной 25-35 нм. Она состоит из тонких фибрилл, погруженных в гомогенный липопротеиновый матрикс. Базальная мембрана в отдельных участках по длиннику гемокапилляра расщепляется на два листка, между которыми лежат перициты. Они оказываются как бы «замурованными» в базальной мембране. Полагают, что деятельность и изменение диаметра кровеносных капилляров регулируется, благодаря способности перицитов набухать и отбухать. Аналогом наружной оболочки сосудов в гемокапиллярах служат адвентициальные (периваскулярные) клетки вместе с преколлагеновыми фибриллами и аморфным веществом.
Для гемокапилляров характерна органная специфичность строения. В этой связи различают три типа капилляров: 1) непрерывные, или капилляры соматического типа, — располагаются в мозгу, мышцах, коже; 2) фенестрированные, или капилляры висцерального типа, — располагаются в эндокринных органах, почках, желудочно-кишечном тракте; 3) прерывистые, или капилляры синусоидного типа, — располагаются в селезенке, печени.
В гемокапиллярах соматического типа эндотелиоциты соединены друг с другом с помощью плотных контактов и образуют сплошную выстилку. Базальная мембрана их также непрерывная. Присутствие подобных капилляров со сплошной эндотелиальной выстилкой в мозгу, например, необходимо для надежности гемато-энцефалического барьера. Гемо-капилляры висцерального типа выстланы эндотелиоцитами с фенестрами. Базальная мембрана при этом непрерывная. Капилляры этого типа характерны для органов, в которых обменно-метаболические отношения с кровью более тесные — эндокринные железы выделяют в кровь свои гормоны, в почках из крови фильтруются шлаки, в желудочно-кишечном тракте в кровь и лимфу всасываются продукты расщепления пищи. В прерывистых (синусоидных) гемокапиллярах между эндотелиоцитами имеются щели, или поры. Базальная мембрана в этих участках отсутствует. Такие гемокапилляры присутствуют в органах кроветворения (через поры в их стенке в кровь поступают созревшие форменные элементы крови), печени, которая выполняет множество метаболических функций и клетки которой «нуждаются» в максимально тесном контакте с кровью.
Количество гемокапилляров в разных органах неодинаково: на поперечном срезе в мышце, например, на 1 мм2 площади насчитывается до 400 капилляров, тогда как в коже — всего 40. В обычных физиологических условиях до 50 % гемокапилляров являются нефункционирующими. Количество «открытых» капилляров зависит от интенсивности работы органа. Кровь протекает через капилляры со скоростью 0,5 мм/с под давлением 20-40 мм рт. ст.
Посткапилляры, или посткапиллярные венулы, — это сосуды диаметром около 12-30 мкм, образующиеся при слиянии нескольких капилляров. Посткапилляры по сравнению с капиллярами имеют больший диаметр и в составе стенки чаще встречаются перициты. Эндотелий фенестрированного типа. На уровне посткапилляров происходят также активные обменные процессы и осуществляется миграция лейкоцитов.
Венулы образуются при слиянии посткапилляров. Начальным звеном венулярного отдела МЦР являются собирательные венулы. Они имеют диаметр около 30-50 мкм и не содержат в структуре стенки гладких миоцитов. Собирательные венулы продолжаются в мышечные, диаметр которых достигает 50-100 мкм. В этих венулах имеются гладкомышечные клетки (численность последних увеличивается по мере удаления от гемокапилляров), которые ориентированы чаще вдоль сосуда. В мышечных венулах восстанавливается четкая трехслойная структура стенки. В отличие от артериол, в мышечных венулах нет эластической мембраны, а форма эндотелиоцитов более округлая. Венулы отводят кровь из капилляров, выполняя отточно-дренажную функцию, выполняют вместе с венами депонирующую (емкостную) функцию. Сокращение продольно ориентированных гладких миоцитов венул создает некоторое отрицательное давление в их просвете, способствующее «присасыванию» крови из посткапилляров. По венозной системе вместе с кровью из органов и тканей удаляются продукты обмена веществ.
Гемодинамические условия в венулах и венах существенно отличаются от таковых в артериях и артериолах в связи с тем, что кровь в венозном отделе течет с небольшой скоростью (1-2 мм/с) и при низком давлении (около 10 мм рт. ст.).
В составе микроциркуляторного русла существуют также артериоло-венулярные анастомозы, или соустья, обеспечивающие прямой, в обход капилляров, переход крови из артериол в венулы. Путь кровотока через анастомозы короче транскапиллярного, поэтому анастомозы называют шунтами. Различают артериоло-венулярные анастомозы гломусного типа и типа замыкающих артерий. Анастомозы гломусного типа регулируют свой просвет посредством набухания и отбухания эпителиоидных гломусных Е-клеток, расположенных в средней оболочке соединяющего сосуда, образующего нередко клубочек (гломус). Анастомозы типа замыкающих артерий содержат скопления гладких мышечных клеток во внутренней оболочке. Сокращение этих миоцитов и их выбухание в просвет в виде валика или подушечки могут уменьшить или полностью закрыть просвет анастомоза. Артериоло-венулярные анастомозы регулируют местный периферический кровоток, участвуют в перераспределении крови, терморегуляции, регуляции давления крови. Различают еще атипические анастомозы (полушунты), в которых соединяющий артериолу и венулу сосуд представлен коротким гемокапилляром. По шунтам протекает чистая артериальная кровь, а полушунты, будучи гемокапиллярами, передают в венулу смешанную кровь.
В описании строения кровеносного капилляра указано что в цитоплазме эндотелиальных клеток
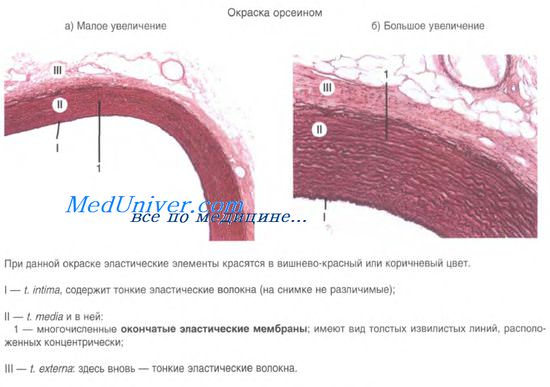
Артерии эластического типа
Внутренняя оболочка представлена эндотелием и подэндотелиальным слоем.
Подэндотелиальный слой содержит эластические, коллагеновые и ретикулиновые волокна (коллагены типа I и III), фибробласты, продольно ориентированные ГМК, микрофибриллы (коллаген типа VI ). Микрофибриллы находятся в непосредственной близости от клеток и коллагеновых фибрилл, “заякоривая” их в межклеточном матриксе.
Средняя оболочка имеет толщину около 500 мкм и содержит окончатые эластические мембраны, ГМК, коллагеновые и эластические волокна. Окончатые эластические мембраны имеют толщину 2–3 мкм, их около 50–75. С возрастом количество и толщина окончатых эластических мембран увеличиваются. Между эластическими мембранами располагаются спирально ориентированные ГМК. ГМК артерий эластического типа специализированы для синтеза эластина, коллагена и компонентов аморфного межклеточного вещества с высоким содержанием сульфатированных гликозаминогликанов. В средней оболочке аорты и лёгочного ствола присутствуют кардиомиоциты.
Наружная оболочка содержит пучки коллагеновых и эластических волокон, ориентированных продольно или идущих по спирали. Адвентиция содержит мелкие кровеносные и лимфатические сосуды, а также миелиновые и безмиелиновые нервные волокна. Vasa vasorum кровоснабжают наружную оболочку и наружную треть средней оболочки. Ткани внутренней оболочки и внутренних двух третей средней оболочки питаются за счёт диффузии веществ из крови, находящейся в просвете сосуда.
Артерии мышечного типа
Их суммарный диаметр (толщина стенки + диаметр просвета) достигает 1 см, диаметр просвета варьирует от 0,3 до 10 мм. Артерии мышечного типа относят к распределительным (рис. 10-1А).
Внутренняя эластическая мембрана не во всех артериях мышечного типа развита одинаково хорошо. Сравнительно слабо она выражена в артериях мозга и его оболочек, в ветвях лёгочной артерии, а в пупочной артерии полностью отсутствует.
Средняя оболочка содержит 10-40 плотно упакованных слоёв ГМК. ГМК ориентированы спирально, что обеспечивает регуляцию просвета сосуда в зависимости от тонуса ГМК. Вазоконстрикция (сужение просвета) происходит при сокращении ГМК средней оболочки. Вазодилатация (расширение просвета) происходит при расслаблении ГМК. Снаружи средняя оболочка ограничена наружной эластической мембраной, выраженной слабее, чем внутренняя. Наружная эластическая мембрана имеется лишь в крупных артериях; в артериях меньшего калибра она отсутствует.
Наружная оболочка в артериях мышечного типа развита хорошо. Внутренний её слой — плотная волокнистая соединительная ткань, а наружный — рыхлая соединительная ткань. Обычно в наружной оболочке присутствуют многочисленные нервные волокна и окончания, сосуды сосудов, жировые клетки. В наружной оболочке коронарных и селезёночной артерий присутствуют ориентированные продольно (по отношению к продольной оси сосуда) ГМК.
Структура некоторых артерий организована особым образом. Мозговые артерии имеют тонкую стенку и не содержат наружной эластической мембраны. В пупочных артериях мало эластических структур и преобладают ГМК, которые в средней оболочке образуют чётко различимые продольный и циркулярный слои.
Коронарные артерии относят к артериям мышечного типа. В большинстве участков этих сосудов эндотелий максимально приближен к внутренней эластической мембране. В участках ветвления внутренняя оболочка утолщена (особенно в раннем детском возрасте). Здесь присутствуют ГМК, вырабатывающие эластин.
Артерии мышечного типа переходят в артериолы — короткие сосуды, имеющие важное значение для регуляции артериального давления (АД). Стенка артериолы состоит из эндотелия, внутренней эластической мембраны, нескольких слоёв циркулярно ориентированных ГМК и наружной оболочки. Снаружи к артериоле прилегают периваскулярные соединительнотканные клетки, безмиелиновые нервные волокна, пучки коллагеновых волокон. В артериолах наименьшего диаметра внутренняя эластическая мембрана отсутствует, исключение составляют приносящие артериолы в почке; несмотря на свой малый диаметр (10-15 мкм), они имеют прерывистую эластическую мембрану. Отростки эндотелиальных клеток проходят через отверстия во внутренней эластической мембране и образуют с ГМК щелевые контакты.
Терминальная артериола содержит продольно ориентированные эндотелиальные клетки и непрерывный слой циркулярно ориентированных ГМК. Снаружи от ГМК расположены фибробласты.
Метартериола отходит от терминальной и во многих участках, разбросанных примерно вдоль первой половины сосуда, содержит циркулярно ориентированные ГМК.
Стенка капилляра образована эндотелием, его базальной мембраной и перицитами. Различают три основных типа капилляров (рис. 10-1-1): с непрерывным эндотелием, с фенестрированным эндотелием и с прерывистым эндотелием.
Рис. 10-1-1. Типы капилляров : А — капилляр с непрерывным эндотелием, Б — с фенестрированным эндотелием, В — капилляр синусоидного типа. [17]
Капилляры с непрерывным эндотелием
Капилляры с непрерывным эндотелием — наиболее распространённый тип. Диаметр их просвета менее 10 мкм. Эндотелиальные клетки связаны при помощи плотных контактов, содержат множество пиноцитозных пузырьков, участвующих в транспорте метаболитов между кровью и тканями. Капилляры этого типа характерны для мышц.
Капилляры с фенестрированным эндотелием
Капилляры с фенестрированным эндотелием присутствуют в капиллярных клубочках почки, эндокринных железах, ворсинках кишки, в эндокринной части поджелудочной железы. Фенестра — истончённый участок эндотелиальной клетки диаметром 50–80 нм. Предполагают, что фенестры облегчают транспорт веществ через эндотелий. Наиболее чётко фенестры видны на электронограммах капилляров почечных телец.
Капилляр с прерывистым эндотелием
Капилляр с прерывистым эндотелием называют также капилляром синусоидного типа, или синусоидом. Подобный тип капилляров присутствует в кроветворных органах, состоит из эндотелиальных клеток с щелями между ними и прерывистой базальной мембраны.
Частный случай капилляров с непрерывным эндотелием — капилляры, формирующие гематоэнцефалический и гематотимический барьеры. Для эндотелия капилляров барьерного типа характерно умеренное количество пиноцитозных пузырьков и плотные контакты.
Гематоэнцефалический барьер (рис. 10-2) надёжно изолирует мозг от временных изменений состава крови. Непрерывный эндотелий капилляров — основа гематоэнцефалического барьера: эндотелиальные клетки связаны при помощи непрерывных цепочек плотных контактов. Снаружи эндотелиальная трубка покрыта базальной мембраной. Капилляры почти полностью окружены отростками астроцитов. Гематоэнцефалический барьер функционирует как избирательный фильтр. Наибольшей проницаемостью обладают вещества, растворимые в липидах (например, никотин, этиловый спирт, героин). Глюкоза транспортируется из крови в мозг при помощи соответствующих транспортёров. Особое значение для мозга имеет система транспорта тормозного нейромедиатора — аминокислоты глицина. Его концентрация в непосредственной близости от нейронов должна быть значительно ниже, чем в крови. Эти различия в концентрации глицина обеспечивают транспортные системы эндотелия.
Рис. 10-2. Гематоэнцефалический барьер образован эндотелиальными клетками капилляров мозга. Базальная мембрана, окружающая эндотелий, и перициты, а также астроциты, ножки которых полностью охватывают капилляр снаружи, не являются компонентами барьера. [17]
Совокупность артериол, капилляров и венул составляет структурно-функциональную единицу сердечно-сосудистой системы — микроциркуляторное (терминальное) русло (рис. 10-3). Терминальное русло организовано следующим образом: под прямым углом от терминальной артериолы отходит метартериола, пересекающая всё капиллярное русло и открывающаяся в венулу. От артериол берут начало анастомозирующие истинные капилляры, образующие сеть; венозная часть капилляров открывается в посткапиллярные венулы. В месте отделения капилляра от артериол имеется прекапиллярный сфинктер — скопление циркулярно ориентированных ГМК. Сфинктеры контролируют локальный объём крови, проходящей через истинные капилляры; объём же крови, проходящей через терминальное сосудистое русло в целом, определяется тонусом ГМК артериол. В микроциркуляторном русле присутствуют артериовенозные анастомозы, связывающие артериолы непосредственно с венулами или мелкие артерии с мелкими венами. Стенка сосудов анастомоза содержит много ГМК. Артериовенозные анастомозы в большом количестве присутствуют в некоторых участках кожи, где они играют важную роль в терморегуляции (мочка уха, пальцы).
Кровь из капилляров терминальной сети последовательно поступает в посткапиллярные, собирательные, мышечные венулы и попадает в вены.
Посткапиллярная венула (диаметр от 8 до 30 мкм) служит обычным местом выхода лейкоцитов из циркуляции. По мере увеличения диаметра посткапиллярной венулы увеличивается количество перицитов, ГМК отсутствуют. Гистамин (через гистаминовые рецепторы) вызывает резкое увеличение проницаемости эндотелия посткапиллярных венул, что приводит к отёку окружающих тканей.
Собирательная венула (диаметр 30–50 мкм) имеет наружную оболочку из фибробластов и коллагеновых волокон.
Мышечная венула (диаметр 50–100 мкм) содержит 1–2 слоя ГМК, причём, в отличие от артериол, ГМК не полностью охватывают сосуд. В эндотелиальных клетках присутствует большое количество актиновых микрофиламентов, играющих важную роль для изменения формы клеток. Наружная оболочка сосуда содержит пучки коллагеновых волокон, ориентированных в различных направлениях, фибробласты. Мышечная венула переходит в мышечную вену, содержащую несколько слоёв ГМК.
Внутренняя оболочка состоит из эндотелия, снаружи от которого расположен подэндотелиальный слой (рыхлая соединительная ткань и ГМК). Внутренняя эластическая мембрана выражена слабо и часто отсутствует.
Средняя оболочка вен мышечного типа содержит циркулярно ориентированные ГМК. Между ними располагаются преимущественно коллагеновые и в меньшем количестве эластические волокна. Количество ГМК в средней оболочке вен существенно меньше, чем в средней оболочке сопровождающей артерии. В этом отношении отдельно стоят вены нижних конечностей. Здесь (преимущественно в подкожных венах) средняя оболочка содержит значительное количество ГМК, во внутренней части средней оболочки они ориентированы продольно, а в наружной — циркулярно.
Таблица 10-1. Сравнительная морфологическая характеристика артерии мышечного типа и сопровождающей вены
Внутренняя эластическая мембрана
Слабо выражена или отсутствует
Структура стенки различных вен характеризуется многообразием. Не во всех венах имеются все три оболочки. Средняя оболочка хорошо развита в венах конечностей, особенно нижних, и отсутствует во всех безмышечных венах — головного мозга, мозговых оболочек, сетчатки глаза, трабекул селезёнки, костей, в мелких венах внутренних органов. Верхняя полая вена, плече-головные и яремные вены содержат безмышечные участки (нет средней оболочки). Средняя и наружная оболочки отсутствуют в синусах твёрдой мозговой оболочки, а также в её венах. Средняя оболочка значительно развита в подкожных венах нижних конечностей. Во внутренней её части ГМК ориентированы продольно, а в толстой наружной части — циркулярно. В крупных венах выражен подэндотелиальный слой, в средней оболочке сравнительно мало ГМК, наружная оболочка значительно превосходит толщину остальных и в своей внутренней части содержит многочисленные продольно ориентированные пучки ГМК.
Клапаны вен пропускают кровь только к сердцу; представляют собой складки интимы. Соединительная ткань образует структурную основу створок клапанов, а вблизи их фиксированного края располагаются ГМК. Клапаны отсутствуют в венах брюшной полости, грудной клетки, мозга, сетчатки и костей.
Это пространства в соединительной ткани, выстланные эндотелием. Заполняющая их венозная кровь не выполняет метаболическую функцию, а придаёт ткани особые механические свойства (упругость, эластичность и др.). Подобным образом организованы коронарные синусы, синусы твёрдой мозговой оболочки и кавернозных тел.
Каротидный синус расположен вблизи бифуркации общей сонной артерии, это расширение просвета внутренней сонной артерии тотчас у места её ответвления от общей сонной артерии. В области расширения средняя оболочка сосуда истончена, а наружная, напротив, утолщена. Здесь, в наружной оболочке, присутствуют многочисленные барорецепторы. Если учесть, что средняя оболочка сосуда в пределах каротидного синуса относительно тонка, то легко представить, что нервные окончания в наружной оболочке высокочувствительны к любым изменениям АД. Отсюда информация поступает в центры, регулирующие деятельность сердечно-сосудистой системы. Нервные окончания барорецепторов каротидного синуса — терминали волокон, проходящих в составе синусного нерва (Херинга) — ветви языкоглоточного нерва.
Рис. 10-4. Локализация каротидного синуса и каротидного тельца. Каротидный синус расположен в утолщении стенки внутренней сонной артерии вблизи бифуркации общей сонной артерии. Здесь же, тотчас в области бифуркации, находится каротидное тельце. [17]
Рис. 10-5. Клубочек каротидного тельца состоит из 2–3 клеток типа I (гломусные клетки), окружённых клетками типа II. Клетки типа I образуют синапсы (нейромедиатор — дофамин) с терминалями афферентных нервных волокон. [17]
Каротидное тельце (рис. 10-5) реагирует на изменения химического состава крови. Тельце расположено в стенке внутренней сонной артерии и состоит из клеточных скоплений, погружённых в густую сеть широких капилляров синусоидоподобного типа. Каждый клубочек каротидного тельца (гломус) содержит 2–3 гломусных клетки, или клетки типа I, а на периферии клубочка расположены 1–3 клетки типа II. Афферентные волокна для каротидного тельца содержат вещество P и относящиеся к кальцитониновому гену пептиды.
Клетки типа I образуют синаптические контакты с терминалями афферентных волокон. Для клеток типа I характерно обилие митохондрий, светлых и электронно-плотных синаптических пузырьков. Клетки типа I синтезируют ацетилхолин, содержат фермент синтеза этого нейромедиатора (холинацетилтрансфераза), а также эффективно работающую систему захвата холина. Физиологическая роль ацетилхолина остаётся неясной. Клетки типа I имеют н- и м-холинорецепторы. Активация любого из этих типов холинорецепторов вызывает или облегчает освобождение из клеток типа I другого нейромедиатора — дофамина. При снижении pO2 секреция дофамина из клеток типа I возрастает. Клетки типа I могут формировать между собой контакты, похожие на синапсы.
На гломусных клетках заканчиваются волокна, проходящие в составе синусного нерва, и постганглионарные волокна из верхнего шейного симпатического ганглия. Терминали этих волокон содержат светлые (ацетилхолин) или гранулярные (катехоламины) синаптические пузырьки.
Каротидное тельце регистрирует изменения рСО2 и рО2, а также сдвиги рН крови. Возбуждение передаётся через синапсы на афферентные нервные волокна, по которым импульсы поступают в центры, регулирующие деятельность сердца и сосудов. Афферентные волокна от каротидного тельца проходят в составе блуждающего и синусного нервов (Херинга).
Главные клеточные типы сосудистой стенки
Просвет кровеносных сосудов уменьшается при сокращении ГМК средней оболочки или увеличивается при их расслаблении, что изменяет кровоснабжение органов и величину АД.
ГМК сосудов имеют отростки, образующие с соседними ГМК многочисленные щелевые контакты. Такие клетки электрически сопряжены, через щелевые контакты возбуждение (ионный ток) передаётся от клетки к клетке. Это обстоятельство важно, т.к. в контакте с двигательными терминалями находятся только ГМК, расположенные в наружных слоях t. media. ГМК стенки сосудов (в особенности артериол) имеют рецепторы к разным гуморальным факторам.
Вазоконстрикторы и вазодилататоры
Таблица 10-2. Вазоактивные вещества
Предсердный натриуретический пептид (ANP)
Таблица 10-3. Вазодилататорное действие медиаторов, высвобождаемых вместе с ацетилхолином из постганглионарных парасимпатических волокон
Вазоактивный интестинальный пептид ( VIP )
Фосфорилирование киназы лёгкой цепи миозина
Относящийся к кальцитониновому гену пептид
Фосфорилирование киназы лёгкой цепи миозина
цГМФ-зависимая протеинкиназа
цАМФ-зависимая протеинкиназа
Циклический нуклеотид-зависимые ионные каналы
Фосфодиэстераза
Таблица 10-4. Сигнальные каскады (рецепторы и G –белки) для наиболее значимых вазоактивных веществ
Активируемая a субъединица G–бел ка
Предсердный натриуретический пептид ( ANP )
Двигательная вегетативная иннервация
Вегетативная нервная система регулирует величину просвета сосудов.
Холинергическая иннервация. Парасимпатические холинергические волокна иннервируют сосуды наружных половых органов. При половом возбуждении вследствие активации парасимпатической холинергической иннервации происходит выраженное расширение сосудов половых органов и увеличение в них кровотока. Холинергический сосудорасширяющий эффект прослежен также в отношении мелких артерий мягкой мозговой оболочки.
Различают два варианта ГМК сосудистой стенки: сократительный и синтетический.
Сократительный фенотип. ГМК имеют многочисленные миофиламенты и отвечают на воздействие вазоконстрикторов и вазодилататоров. Гранулярная эндоплазматическая сеть в них выражена умеренно. Подобные ГМК не способны к миграции и не вступают в митозы, т.к. нечувствительны к эффектам факторов роста.
Синтетический фенотип. ГМК имеют хорошо развитые гранулярную эндоплазматическую сеть и комплекс Гольджи; клетки синтезируют компоненты межклеточного вещества (коллаген, эластин, протеогликан), цитокины и факторы роста. ГМК в области атеросклеротического поражения сосудистой стенки перепрограммируются с сократительного на синтетический фенотип. При атеросклерозе ГМК вырабатывают факторы роста [например, фактор роста из тромбоцитов (PDGF), щелочной фактор роста фибробластов (bFGF)], усиливающие пролиферацию соседних ГМК.
Стенка кровеносного сосуда очень тонко реагирует на изменения гемодинамики и химического состава крови. Своеобразным чувствительным элементом, улавливающим эти изменения, является эндотелиальная клетка, которая с одной стороны омывается кровью, а другой обращена к структурам сосудистой стенки.
Эндотелий — тонкий слой плоских клеток, образует внутреннюю выстилку всех кровеносных сосудов и камер сердца. Стенка мелких кровеносных сосудов и капилляров представлена только этим клеточным типом. Общее количество эндотелиальных клеток в организме достигает 6 ´ 10 13 и составляет по весу 1 кг. Эндотелиальные клетки содержат тельца Вайбеля–Паладе, окружённые мембраной удлинённые структуры шириной 0,1 мкм и длиной 3 мкм. Тельца содержат фактор фон Виллебранда и Р-селектин. Эндотелиальные клетки не только образуют селективный барьер проницаемости, который контролирует транспорт веществ из крови в ткань и в обратном направлении, но и участвуют в выполнении многих других функций. Эндотелий продуцирует молекулы внеклеточного матрикса, участвует в переходе лейкоцитов из крови в ткань (рис. 10-6 и 10-7), связан с процессами вазоконстрикции и вазодилатации, свёртывания крови (образовании тромба и фибринолизе), формирования новых кровеносных сосудов (ангиогенеза), иммунного ответа и воспаления. В клубочках почки и гематоэнцефалическом барьере эндотелий специализирован на выполнение функции клеточного фильтра. Наиболее значимые внутриклеточные сигнальные пути для адгезии и выживания эндотелия показаны на рисунке 10-8.
Процессинг гормонов. Эндотелий участвует в модификации циркулирующих в крови гормонов и других биологически активных веществ. Так, в эндотелии сосудов лёгких происходит конверсия ангиотензина I в ангиотензин II.
Инактивация биологически активных веществ. Эндотелиальные клетки метаболизируют норадреналин, серотонин, брадикинин, простагландины.
Расщепление липопротеинов. В эндотелиальных клетках происходит расщепление липопротеинов с образованием триглицеридов и холестерина. В мембране эндотелия капилляров жировой ткани и скелетных мышц присутствует липопротеиновая липаза, расщепляющая триглицериды с образованием жирных кислот и глицерола.
Поддержание гемопоэза. Эндотелий синусоидов костного мозга и сосудов пуповины поддерживает пролиферацию и дифференцировку стволовых кроветворных клеток. Эндотелиальные клетки из этих сосудов с встроенными генами тромбопоэтина, эритропоэтина, GM-CSF и некоторых других активных молекул (c-kit, flt3/flk-2) устойчиво стимулируют гемопоэз и рассматриваются как перспективный инструмент для активации стволовых клеток при их использовании с целью коррекции дефектов кроветворения.
Генез клеток сосудистой стенки
В ответ на действие ангиогенного фактора эндотелиальные клетки начинают размножаться и менять свой фенотип. Пролиферативная активность клеток может увеличиваться в 100 раз. Эндотелиальные клетки через собственную базальную мембрану проникают в прилежащую соединительную ткань, участвуя в формировании почки капилляра. По окончании действия ангиогенного фактора фенотип эндотелиальных клеток возвращается в исходное «спокойное» состояние. На более поздних стадиях ангиогенеза в ремоделировании сосуда участвует ангиопоэтин-1, с действием которого также связывают стабилизирующее влияние на сосуд.
Все ангиогенные факторы можно подразделить на две группы: первая — прямо действующие на эндотелиальные клетки и стимулирующие их митозы и подвижность, и вторая — факторы непрямого влияния, воздействующие на макрофаги, которые, в свою очередь, выделяют факторы роста и цитокины. К факторам второй группы относят, в частности, ангиогенин. В ответ на действие ангиогенного фактора эндотелиальные клетки начинают размножаться и менять свой фенотип. Пролиферативная активность клеток может увеличиваться в 100 раз. Эндотелиальные клетки через собственную базальную мембрану проникают в прилежащую соединительную ткань, участвуя в формировании почки капилляра. По окончании действия ангиогенного фактора фенотип эндотелиальных клеток возвращается в исходное «спокойное» состояние. На более поздних стадиях ангиогенеза в ремоделировании сосуда участвует ангиопоэтин-1, с действием которого также связывают стабилизирующее влияние на сосуд.
Сосудистый эндотелиальный фактор роста ( VEGF )
Молекулярные формы рецепторов VEGF
Ангиогенные факторы роста
Таблица 10-5. Активаторы и ингибиторы ангиогенеза