субарахноидальное пространство головного мозга
Субарахноидальное пространство головного мозга
а) Терминология:
1. Сокращения:
• Расширение субарахноидальных пространств (САП)
2. Синонимы:
• Доброкачественное расширение субарахноидальных пространств
• Доброкачественная внежелудочковая гидроцефалия, доброкачественное внемозговое скопление жидкости у младенцев
• Доброкачественная сообщающаяся гидроцефалия, физиологическая внежелудочковая обструктивная гидроцефалия
• Доброкачественная макрокрания у младенцев
3. Определение:
• Идиопатическое расширение САП на первом году жизни
1. Общие характеристики расширения субарахноидальных пространств:
• Лучший диагностический критерий:
о Расширение САП и увеличение окружности головы (> 95%)
• Локализация:
о Субарахноидальное пространство
• Размеры:
о Определение нормальной ширины САП в литературных источниках разнится: единогласно принятых норм не существует
о Ширина кранио-кортикального пространства (ШККП): наибольший вертикальный размер между поверхностью головного мозга и сводом черепа:
— Верхняя граница нормы ШККП: 3-5 мм
— У младенцев возрастом 10 мм рассматривается как абсолютный признак патологии
о Ширина синокортикального пространства (ШСКП): наибольший вертикальный размер между латеральной стенкой верхнего сагиттального синуса и поверхностью головного мозга:
— Диапазон нормы: 2-10 мм
о Ширина межполушарного пространства: наибольшее расстояние между большими полушариями:
— Его расширение > 8,5 мм
о Примечание: нормальная максимальная ширина достигает пика к 28-й неделе (7-му месяцу) жизни
• Морфология:
о Границы ликворных пространств соответствуют контурам извилин (без их сглаживания)
о Субарахноидальные пространства справа и слева симметричны
2. Рентгенографические признаки:
• Рентгенография:
о Макроцефалия, выступающие лобные бугры
3. КТ признаки расширения субарахноидальных пространств:
• Бесконтрастная КТ:
о Расширение САП в лобных/передних межполушарных отделах
о Расширение цистерн (особенно супраселлярной/цистерны зрительного перекреста)
о Легкое расширение желудочков или их нормальные размеры
о Отсутствие расширения борозд (особенно в задних отделах головного мозга)
о Постуральное одностороннее уплощение черепа вокруг ламбдовидного шва
о Отсутствие изменений со стороны структур задней черепной ямки
• КТ с контрастированием:
о Позволяет визуализировать вены, пересекающие САП
о Аномальное контрастное усиление мозговых оболочек отсутствует
4. МРТ признаки расширения субарахноидальных пространств:
• Т1-ВИ:
о Изменения аналогичны таковым при бесконтрастной КТ
• Т2-ВИ:
о Изменения мозговой ткани или сигнальных характеристик отсутствуют
о Нормальный эффект потери сигнала за счет эффекта потока в водопроводе мозга
о Легкое расширение желудочков или нормальные их размеры
• FLAIR:
о Гомогенно гипоинтенсивная жидкость в САП (соответствует нормальному сигналу от СМЖ)
• Т2* GRE:
о Продукты крови отсутствуют
• ДВИ:
о Ограничение диффузии отсутствует
• Постконтрастные Т1-ВИ:
о Контрастированные вены пересекают САП
• МРТ плода: распределение жидкости/отдел боковых желудочков, имеющий наибольшие размеры; эти факторы зависят от положения плода
о После рождения обычно преобладает размер боковых желудочков в лобных отделах, что обусловлено положением ребенка лежа на спине
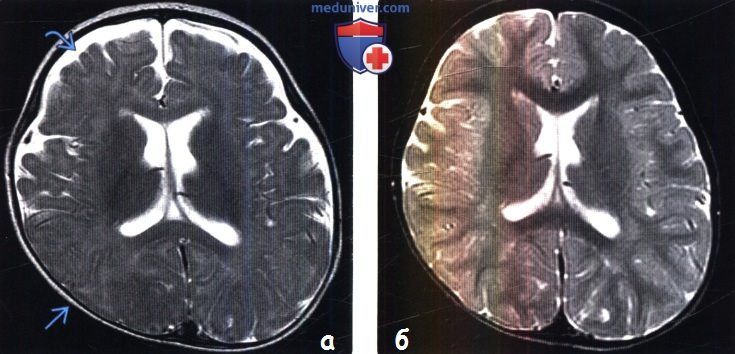
(Справа) МРТ у того же пациента в динамике в возрасте семи месяцев, Т2-ВИ, аксиальный срез: наблюдается нормализация размеров околомозговых и передних межполушарных отделов ликворных пространств. У таких пациентов в семейном анамнезе встречается доброкачественная макроцефалия.
5. УЗИ признаки расширения субарахноидальных пространств:
• В-режим:
о Расширение субарахноидальных пространств в лобных областях
о У неврологически здоровых младенцев ШККП и ШСКП 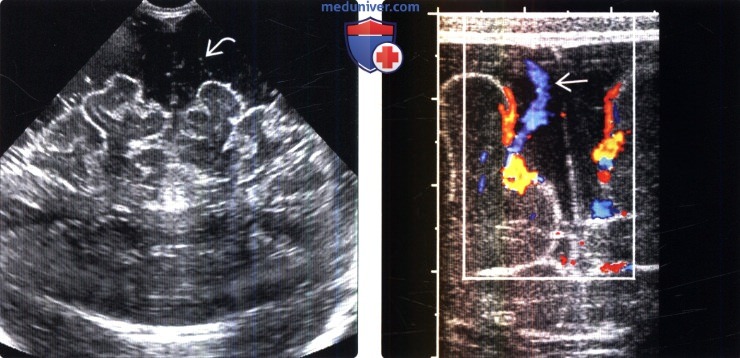
(Справа) Цветное допплеровское картирование, корональный срез: визуализируются венозные структуры, пересекающие расширенные субарохноидальные пространства. Расширенные субарахноидальные пространства обусловлены незрелостью путей ликворооттока.
в) Дифференциальная диагностика расширения субарахноидальных пространств:
1. Атрофия:
• Малая окружность головы (ОГ):
о «Заострение» формы лба вследствие закрытия методического шва
• У пациентов с доброкачественным расширением САП наблюдаются большие размеры головы:
о «Уплощение» лба вследствие формирования выступающего лобного бугра
• Учет окружности головы имеет критичное значение при постановке диагноза
2. Приобретенная внежелудочковая обструктивная гидроцефалия (ВЖОГ):
• Часто имеет геморагический / поствоспалительный / неопластический генез:
о Внемозговое скопление жидкости имеет большую плотность, чем СМЖ
• Ахондропалзия и другие аномалии основания черепа:
о Коарктация (сужение) большого затылочного отверстия
• Скачкообразное повышение внутричерепного давления
3. Неслучайная травма:
• Предрасположенность к кровотечению при минимальной травме не доказана:
о Связано с «растяжением» вен
4. Глутаровая ацидурия 1 типа:
• Расширение сильвиевых борозд в сочетании с отсроченной миелинизацией
• Повышение интенсивности сигнала на Т2-ВИ от базальных ганглиев
5. Повышенное венозное давление:
• Может быть обусловлено заболеваниями сердца или двусторонним тромбозом поперечных синусов/яремных вен
1. Общие характеристики расширения субарахноидальных пространств:
• Этиология:
о Механизм развития плохо изучен
о Самая распространенная теория: несоответствие между быстрым увеличением скорости секреции СМЖ и незрелостью дренажных ликворных путей:
— Дренаж СМЖ главным образом происходит через внеклеточное пространство → в капилляры
— «Созревание» арахноидальных грануляций (АГ) происходит к 18-и месяцам жизни
— АГ переходят в вены (как резисторы Старлинга)
— АГ регулируют пульсовое давление/венозный отток СМЖ после закрытия родничков
— Доброкачественное расширение САП обычно разрешается к этому времени
• Генетика:
о Доказанная генетическая предрасположенность отсутствует, хотя часто встречается доброкачественная семейная макрокрания
— Встречаемость макроцефалии в семейном анамнезе > 80%
• Ассоциированные аномалии:
о Возможность повышения риска повреждения мостиковых вен и возникновения, как результата, субдуральной гематомы в условиях отсутствия травмы
о Может представлять собой значимый фактор риска развития арахноидальных кист de novo
2. Стадирование и классификация:
• Признаки опасности:
о Растущее внутричерепное давление (ВИД)
о Быстрое увеличение окружности головы
о Возрастающая задержка развития или неврологическая симптоматика
о Появление в возрасте > 1 года или сохранение имевшегося ранее расширения САП в данном возрасте
3. Макроскопические и хирургические особенности:
• Глубокие/расширенные, но, в остальном, внешне нормальные САП
• Патологические мембраны отсутствуют
4. Микроскопия:
• При доброкачественном расширении САП поражение эпендимы не наблюдается
д) Клиническая картина:
1. Проявления расширения субарахноидальных пространств:
• Наиболее частые признаки/симптомы:
о Макрокрания: окружность головы > 95%
о Выступающие лобные бугры
о Отсутствие признаков повышения внутричерепного давления; нормальное давление ликвора при люмбальной пункции
• Другие признаки/симптомы:
о Возможно отставание в развитии (50% случаев), которое обычно разрешается самостоятельно
• Клинический профиль:
о Часто наличие доброкачественной макроцефалии в семейном анамнезе
о Младенцы мужского пола, иногда позднее начало ходьбы
2. Демография:
• Возраст:
о Обычно обнаруживается в возрасте 3-8 месяцев
• Пол:
о Мужской в 80% случаев
• Эпидемиология:
о Сообщается о распространенности макрокрании при нейровизуализации в возрасте
Редактор: Искандер Милевски. Дата публикации: 6.5.2019
Субарахноидальное пространство головного мозга
Запись на консультацию
Уважаемые пациенты, если у вас есть мой номер телефона, пожалуйста, не звоните мне, чтобы записаться на приём. Я не всегда владею информацией о наличии свободных мест, а разговоры по телефону отвлекают меня от работы.
Позвоните администратору или запишитесь онлайн.
8 (495) 523-01-12
8 (495) 523 03 15
Балашихинский диагностический центр
Основное место работы.
Наиболее удобное для меня и пациента место приёма.
На территории центра проводится компьютерная томография, все виды лабораторных и ультразвуковых исследований.
Возможность провести обследование и получить консультацию специалиста, позволяет нам конкурировать даже со столичными сетевыми клиниками.
Режим работы
ВТ-СР 10:00-15:00, ЧТ 14:00-17:00, ПТ, СБ 09:00-15.00
8-800-550-50-30
запись на портале госуслуг
Поликлиника №4 | г.Балашиха
Городская поликлиника № 4, «Балашихинская центральная районная больница»
В очереди не стоит добиваться соблюдения ваших представлений о справедливости. Помните, я действую в ваших интересах.
Пациенты поликлиники могут получить бесплатное обследование, консультации специалистов областных учреждений, направления на госпитализацию.
Режим работы
ПН-СР, ПТ 16:00-20.00, строго по предварительной записи
Самые популярные материалы сайта
Электронная почта: Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript.
Для отправки крупных файлов на электронную почту пользуйтесь облачными хранилищами: DropBox, GoogleDrive, Яндекс.Диск, Облако.Mail.ru.
Загрузите на «облако» архив, скопируйте ссылку на него и вставьте в текст письма.
Для того, чтобы отправить мне диск с исследованием, упакуйте его содержимое (можно только папку DICOM или файлы с расширением *.dcm) в архив (*.zip или *.rar), архив прикрепите к письму.
Субарахноидальное пространство головного мозга
а) Терминология:
• Идиопатическое расширение САП на первом году жизни
б) Визуализация расширения субарахноидальных пространств:
• Расширение САП и ↑ окружности головы (> 95% случаев)
• Границы ликворных пространств соответствуют контурам извилин (без их сглаживания)
• Субарахноидальные пространства справа и слева симметричны
• Макроцефалия, выступающие лобные бугры при рентгенографии
• При КТ с контрастированием отмечаются вены, пересекающие САП
• Сигнал от субарахноидальных пространств должен соответствовать сигналу от СМЖ на всех МР-последовательностях
в) Дифференциальная диагностика:
• Атрофия
• Приобретенная внежелудочковая обструктивная гидроцефалия (НОГ)
• Неслучайная травма
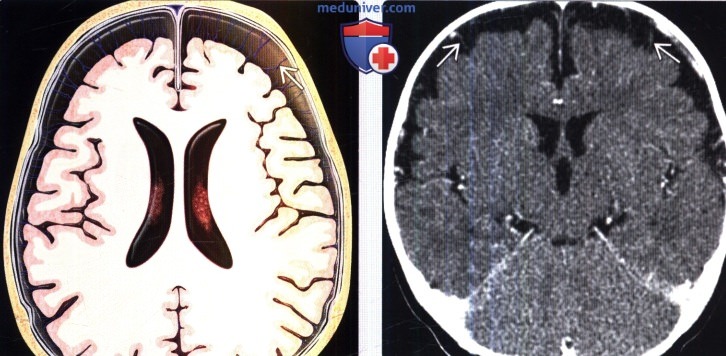
(Справа) КТ с контрастированием, аксиальный срез: у ребенка с макроцефалией определяется расширение субарахноидальных пространств (САП), которые пересекают контрастирован-ные вены, и умеренное расширение желудочков. Данное доброкачественное состояние имеет пик своей выраженности на седьмом месяце и разрешается самостоятельно к 12-24 месяцам жизни. 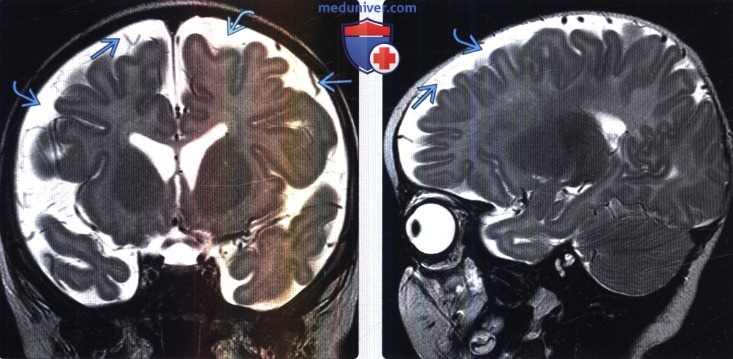
(Справа) МРТ, сагиттальный срез: у того же пациента наблюдается расширение субарахноидальных пространств в лобной области и множественные мостиковые сосуды. Нормальные значения ширины САП разнятся в различных источниках, единогласно принятых норм не существует. Ширина краниокортикального пространства > 10мм рассматривается как абсолютный признак патологии.
г) Патология:
• Механизм развития плохо изучен
• Самая распространенная теория: несоответствие между быстрым увеличением скорости секреции СМЖ и незрелостью дренажных ликворных путей
д) Клиническая картина расширения субарахноидальных пространств:
• Увеличение степени выраженности неврологических симптомов и отставание в развитии не согласуются с доброкачественным расширением САП
• Отсутствие признаков повышения внутричерепного давления; нормальное давление ликвора при люмбальной пункции
• Состояние разрешается самостоятельно; расширение САП разрешается без терапии в течение 12-24-х месяцев
• Не требует лечения
• У большинства пациентов при последующем наблюдении в динамике физические, неврологические нарушения и нарушения развития отсутствуют
е) Диагностическая памятка:
• Предполагайте неслучайную травму, если расширение САП имеет атипичный характер в любом отношении
• Важно: учитывайте окружность головы
Редактор: Искандер Милевски. Дата публикации: 6.5.2019
Геморрагический инсульт
Геморрагический инсульт — кровоизлияние в мозг и/или субарахноидальное пространство, встречается в четыре-пять раз реже, чем ишемический инсульт Этиология геморрагического инсульта Основными этиологическими факторами геморрагического инсульта являю
Геморрагический инсульт — кровоизлияние в мозг и/или субарахноидальное пространство, встречается в четыре-пять раз реже, чем ишемический инсульт
Основными этиологическими факторами геморрагического инсульта являются гипертоническая болезнь, артериальная гипертензия, врожденные и приобретенные артериальные и артерио-венозные аневризмы. Субдуральные и эпидуральные гематомы обычно имеют травматический генез. Реже причиной геморрагического инсульта могут быть геморрагические диатезы, применение антикоагулянтов, амилоидные ангиопатии, микозы, опухоль, энцефалиты.
Преимущественная локализация гематом — большие полушария головного мозга (около 90% паренхиматозных кровоизлияний), в 10% случаев выявляется поражение ствола головного мозга или мозжечка. В большинстве случаев отмечается разрыв сосуда, значительно реже — диапедезные кровоизлияния.
Клиника паренхиматозных кровоизлияний имеет общемозговую и очаговую симптоматику. Клиника субарахноидальных кровоизлияний включает две основные группы симптомов: общемозговые и оболочечные. При наличии этих и очаговых симптомов речь идет о субарахноидально-паренхиматозном кровоизлиянии. Особенности клинической картины паренхиматозных кровоизлияний зависят от локализации гематомы.
Паренхиматозные кровоизлияния. Кровоизлияние в скорлупу протекает с грубым нарушением сознания и неврологическим дефектом в виде контралатеральной гемиплегии, гемианестезии, афазии (при поражении доминантного полушария) или пространственной гемиагнозии и анозогнозии (при поражении недоминантного полушария). Клиническая картина сходна с таковой при окклюзии средней мозговой артерии.
При кровоизлияниях в таламус так же, как и при кровоизлияниях в скорлупу, возможны вклинение и кома. Важными признаками таламического поражения являются большая выраженность чувствительных нарушений, чем двигательных, и необычные глазодвигательные расстройства, чаще в виде ограничения взора, косоглазия.
Таблица 1. Шкала HUNT (Henry J. M. Barnett, Stroke, 1986)
Кровоизлияние в мост характеризуется обычно ранним развитием комы, точечными, не реагирующими на свет зрачками и двусторонней децеребрационной ригидностью.
Для кровоизлияния в мозжечок характерны внезапное головокружение, рвота в сочетании с выраженной атаксией, абазией, астезией и парезом взора. Сознание не нарушено, но сдавление ствола может привести к смерти.
Субарахноидальное кровоизлияние. Разрыв аневризмы. Субарахноидальное кровоизлияние (САК) чаще всего обусловлено разрывом мешотчатой аневризмы — дефекта внутренней эластической мембраны артериальной стенки, обычно возникающего в месте бифуркации или ветвления артерии. В большинстве случаев разрыв происходит в возрасте 35-65 лет. Возможны сопутствующие аномалии, такие как поликистоз почек или коарктация аорты. Внезапная необъяснимая головная боль любой локализации должна вызвать подозрение на САК, при этом необходимо проведение компьютерной томографии (КT). При аневризмах более 7 мм оправданно проведение микрохирургической облитерации.
Аневризмы другого типа располагаются по ходу внутренней сонной, позвоночной или базилярной артерии; в зависимости от строения они делятся на веретенообразные, шаровидные и диффузные. Такие аневризмы проявляются клинически, если оказывают давление на соседние структуры или при тромбозе, однако разрываются редко.
Таблица 2. Классы социально-бытовой активности
(Шмидт Е. В., Макинский Т. А., НИИ неврологии, 1979)
Для разрыва аневризмы характерна внезапная интенсивная головная боль. Больной обычно говорит, что столь сильной головной боли никогда раньше не испытывал. Возможна потеря сознания; иногда она переходит в кому, но чаще сознание восстанавливается, хотя и сохраняется оглушенность. В некоторых случаях потеря сознания происходит внезапно, до появления головной боли. САК часто возникает при физической нагрузке. При разрыве аневризмы диагноз обычно несложен, но иногда на ранней стадии никаких объективных симптомов нет, поэтому при внезапной головной боли врач обязан подумать о субарахноидальном кровоизлиянии.
Часто выявляются менингеальные симптомы и субфебрильная лихорадка. При офтальмоскопии нередко обнаруживаются субгиалоидные кровоизлияния.
Кровоизлияние может ограничиваться субарахноидальным пространством или распространяться на вещество мозга, вызывая очаговую симптоматику. Иногда вскоре после кровоизлияния развивается ишемический инсульт из-за нарушений кровотока или тромбоза в артериях, пораженных аневризмой.
Клинически определить локализацию аневризмы нелегко, хотя иногда возможно. Так, боль в глубине глазницы и поражение II-VI черепных нервов указывают на аневризму пещеристой части сонной артерии; гемиплегия, афазия и ряд других симптомов — на аневризму средней мозговой артерии; поражение III черепного нерва — на аневризму в месте соединения задней соединительной и внутренней сонной артерий; абулия и слабость в ноге — на аневризму передней соединительной артерии; поражение нижних черепных нервов — на аневризму базилярной или позвоночной артерии.
Преходящий или стойкий очаговый неврологический дефект, развивающийся спустя несколько суток после инсульта, обычно обусловлен спазмом мозговых сосудов, возникающим в ответ на попадание крови в субарахноидальное пространство. Как ранним, так и поздним осложнением САК может быть гидроцефалия, при которой иногда требуется желудочковое шунтирование.
Артериовенозные мальформации. Артериовенозные мальформации обычно проявляются эпилептическими припадками или кровоизлиянием, однако при крупных поражениях из-за большого сброса крови может возникнуть ишемия прилегающих участков мозга. Чаще всего это сочетанное паренхиматозно-субарахноидальное кровоизлияние. Страдают артериовенозными мальформациями обычно в детском и юношеском возрасте. Вот почему при упорных головных болях в этом возрасте необходимо прослушивание в области глазницы, сонной артерии, сосцевидного отростка.
Наличие сосудистых шумов в указанных областях патогномонично. В сомнительных случаях, а также с целью дифференциальной диагностики телеангиэктазий и других ангиом можно сделать КТ.
КТ — метод выбора. Она позволяет не только подтвердить диагноз, но и определить распространненость поражения при внутримозговых паренхиматозных кровоизлияниях. КТ — лучший метод диагностики САК, в большинстве случаев выявляющий кровь в субарахноидальном пространстве. Этот метод позволяет также диагностировать отек мозга, паренхиматозное и внутрижелудочковое кровоизлияние, гидроцефалию. Можно выявить локализацию источника при подоболочечном кровоизлиянии.
Магнитно-резонансная томография (МРТ) по сравнению с КТ более надежна при диагностике мелких гематом, локализующихся в области моста и продолговатого мозга, а также гематом, рентгенологическая плотность сгустков крови внутри которых выравнивалась с плотностью мозговой ткани. МРТ позволяет установить также доступные хирургическому вмешательству артериовенозные мальформации, которые очень трудно диагностируются при КТ, особенно без контрастного усиления.
Исследование спинномозговой жидкости показано лишь в случаях, когда компьютерная томография недоступна. Кровь в ликворе выявляется во всех случаях САК, а также при кровоизлияниях в мозжечок и мост; при небольших кровоизлияниях в скорлупу и таламус эритроциты в ликворе могут появится лишь через 2-3 суток.
Рентгенография черепа выявляет кальцинированные мальформации и аневризмы. Ее, как правило, не проводят.
Церебральную ангиографию обычно проводят непосредственно перед операцией для уточнения локализации и анатомического характера аневризмы, а также для подтверждения наличия или отсутствия очагового церебрального вагоспазма. В тяжелых случаях ангиографию лучше проводить только при неясном диагнозе и особенно при показаниях к хирургической декомпрессии.
Кровоизлиянию в мозг предшествуют церебральные кризы; заболевание начинается бурно, внезапно, чаще днем в связи с физическим напряжением или волнением. Характерны предвестники (приливы к лицу, головная боль, видение предметов в красном цвете); развиваются продолжительные коматозные состояния (иногда несколько дней); лицо бывает гиперемировано; повышается температура; дыхание клокочущее, хриплое; пульс напряженный, редкий; акцент второго тона на верхушке; артериальное давление повышено; миоз или мидриаз на стороне очага; выявляются очаговые симптомы в виде быстрого развития гемиплегии с понижением тонуса мышц, рефлексов, кожной температуры; иногда возникают эпилептиформные припадки или ранние контрактуры (тонические спазмы, защитная гиперрефлексия); выражены менингеальные явления, стволовые расстройства (нарушение дыхания, рвота, плавающие движения глазных яблок); псевдобульбарные рефлексы определяются редко, наблюдается задержка или недержание мочи; на глазном дне видны кровоизлияния в сетчатку; спинномозговая жидкость геморрагическая, ксантохромная, давление повышено; в крови лейкоцитоз, протромбин не повышен; в моче эритроциты, иногда сахар и белок.
Ишемическому тромботическому инсульту предшествуют преходящие нарушения мозгового кровообращения. Заболевание развивается постепенно, чаще ночью, под утро или во время сна; бывают предвестники (головокружения, кратковременные расстройства сознания); характерна неполная или непродолжительная утрата сознания; лицо больного бледное, температура обычно не повышается; дыхание замедленное, пульс слабый; тоны сердца глухие; артериальное давление не повышено; величина зрачков чаще всего не меняется; очаговые симптомы появляются в виде гемиплегии или моноплегии с низким мышечным тонусом, односторонним рефлексом Бабинского; гемиплегия развивается постепенно и бывает нестойкой; эпилептиформные припадки не характерны; менингеальные явления отсутствуют; стволовые явления наблюдаются редко (при обширных очагах); при повторных инсультах возникают псевдобульбарные рефлексы; иногда бывает недержание мочи; на глазном дне видно сужение и неравномерность сосудов; спинномозговая жидкость прозрачная, давление нормальное; в крови выявляется гиперкоагуляция; удельный вес мочи низкий.
Нетромботическому ишемическому инсульту предшествуют кризы, стенокардии, инфаркт миокарда и т. п.; заболевание развивается внезапно днем, чаще после физической нагрузки; зачастую без предвестников; характерна кратковременная потеря сознания, сопор; лицо бывает бледное; температура повышена; дыхание ослабленное замедленное; пульс аритмичный, ослабленный; тоны сердца глухие, иногда мерцательная аритмия; артериальное давление понижено, зрачки сужены; развивается преходящая гемиплегия с нерезко повышенным тонусом мышц, односторонним рефлексом Бабинского; эпилептиформные припадки наблюдаются редко; менингеальные и стволовые явления выражены редко; часто определяются псевдобульбарные рефлексы; бывает недержание мочи; на глазном дне виден склероз и сужение сосудов сетчатки; спинномозговая жидкость прозрачная, давление ее иногда повышено; в крови бывает повышен протромбин, в моче определяются следы белка.
Общие принципы. Наряду с дифференцированной терапией геморрагического инсульта важную роль играет базисная терапия, направленная на поддержание жизненноважных функций организма. Чем тяжелее течение инсульта, тем более необходима многосторонняя и комплексная базисная терапия, которая проводится индивидуально, под контролем лабораторных показателей и функций всех органов и систем.
В связи с современными патогенетическими представлениями особую важность приобретает ранняя диагностика мозгового инсульта, уточнение его характера и организация срочной медицинской помощи на догоспитальном и госпитальном этапах. Эффективность лечебных мероприятий зависит от своевременности их начала и от преемственности терапии во всех периодах заболевания.
Преемственность лечебных мероприятий определяется общей тактикой ведения больного и сопряжена с решением организационных проблем: быстрой транспортировкой больного, четкой организацией работы приемного отделения; ранним уточнением диагноза и решением вопроса о направлении в соответствующее отделение; отлаженной работой всех звеньев оказания помощи.
Нейрохирургическое вмешательство. Проблема геморрагического инсульта, по мнению большинства исследователей, в большей степени является нейрохирургической. Если ишемический инсульт — это процесс развития гемодинамических и метаболических изменений, заканчивающийся в основном через несколько дней после острого нарушения мозгового кровообращения, то геморрагический инсульт — это свершившийся факт кровоизлияния, и его патогенез подразумевает вторичные явления уже излившейся крови.
Удаление гематомы после внутримозгового кровоизлияния, если она локализована в доступном участке мозга (например, в мозжечке, скорлупе, таламусе или височной доле), может спасти жизнь больного. Операция показана как можно раньше (24-48 часов) при разрывах аневризмы, если состояние больного не улучшается и появляются признаки вклинения. Основная операция — клипирование шейки аневризмы, проводится и укутывание аневризмы мышцей или, реже, экстракраниальная окклюзия внутренней сонной артерии.
Пациенты, состояние которых соответствует 0 — III степени по шкале Hunt, не имеют противопоказаний по данной шкале для госпитализации в нейрохирургическое отделение (табл. 1).
Дифференцированная консервативная терапия. Консервативные терапевтические воздействия при геморрагическом инсульте дожны быть направлены на быструю коррекцию артериального давления на оптимальных для конкретного больного значениях; на борьбу с развивающимся отеком мозга и на проведение кровоостанавливающей и укрепляющей сосудистую стенку терапии.
Коррекция и контроль артериального давления. Следует по возможности не допускать повышения артериального давления (АД). Стараются удержать гипотензивными препаратами (бета-блокаторы, антагонисты кальция, спазмолитики, ингибиторы АПФ) давление в пределах нормы. Для предотвращения эмоциональных реакций назначают седативную терапию (диазепам, элениум). Иногда с профилактической целью назначают фенобарбитал (по 30 мг внутрь три раза в сутки), так как он оказывает еще и противосудорожное действие.
Для исключения натуживания назначают слабительные препараты (регулакс, глаксена, сенаде и др.). Необходимо создать условия для “охранительного торможения”; оградить от света и шума.
Кровоостанавливающая терапия и терапия, направленная на укрепление сосудистой стенки. Назначают дицинон (этмазилат натрия) внутривенно или внутримышечно (250 мг четыре раза в сутки); антипротеазные препараты на 5-10 дней: гордокс (100 тыс. ЕД. четыре раза в день внутривенно капельно) или контрикал (30 тыс. ЕД. сразу, а потом по 10 тыс. ЕД. два раза в день в/в).
Хорошо укрепляют сосудистую стенку препараты кальция (кальций пантотенат, беррокка, глюконат кальция — в/м, хлорид кальция — в/в), рутин, викасол, аскорбиновая кислота.
Большое значение имеет антифибринолитическая терапия в виде гамма-аминокапроновой кислоты до 30 г в сутки (100-150 мл 5% раствора в/в капельно, затем внутрь). Можно вводить с малыми дозами реополиглюкина, улучшающего микроциркуляцию.
Лечение спазма мозговых сосудов. Признаки спазма мозговых сосудов (сонливость, очаговая симптоматика) появляются после двух-трех суток и чаще всего на седьмые сутки после имевшего места геморрагического инсульта. Полагают, что он обусловлен высвобождением серотонина, катехоламинов, пептидов и других вазоактивных веществ. Назначают при спазме, а еще лучше с профилактической целью заранее. Антагонисты кальция — нимотон (10 мг в/в капельно) — 10-14 дней или нимодипин (по 30-60 мг каждые четыре часа внутрь). В этом случае необходима коррекция гипотензивной терапии, так как антогонисты кальция влияют на артериальное давление.
Восстановительное лечение. Восстановительная терапия проводится длительно и на всех этапах лечения, но особенно большое значение она имеет после острого периода инсульта. Лечебная физкультура сочетается при этом с физиотерапией, точечным и классическим массажем, иглорефлексотерапией, электростимуляцией, магнитотерапией.
Необходима трудотерапия — обучение навыкам самообслуживания, работа на учебно-тренировочных стендах и трудовых тренажерах. Эффективна психотерапия: индивидуальная, групповая, семейная; рекомендуются аутогенные, адаптативные тренировки и др. У лиц с нарушениями речевых функций обязательны логопедические занятия.
Больной нуждается в лечении в общей сложности не менее трех-четырех месяцев. Этот срок при тяжелых инсультах в зависимости от состояния больного может быть увеличен до полугода и более. Больные состоят на диспансерном учете. При затянувшемся периоде восстановления функций больных переводят на инвалидность.
В настоящее время различают пять классов социально-бытовой активности (табл. 2).
Группа инвалидности определяется соответственно выраженности нарушений функции и профессии. Больные с параличом конечностей, афазией нуждаются в уходе посторонних лиц и признаются инвалидами I группы. При глубоком парезе, когда сохраняется возможность к самообслуживанию, но утрачена трудоспособность, назначается II группа инвалидности. Больные II группы приспосабливаются к работе на дому: печатают, собирают детали, занимаются диспетчерской деятельностью на телефоне и т. п.

