новообразование грушевидного синуса что такое
Новообразование грушевидного синуса что такое
1. Аббревиатура:
• Плоскоклеточный рак (ПКР) грушевидного синуса
2. Определение:
• Злокачественное образование слизистой оболочки одного из отделов гортаноглотки
• 2/3 случаев ПКР ротоглотки возникают в грушевидном синусе
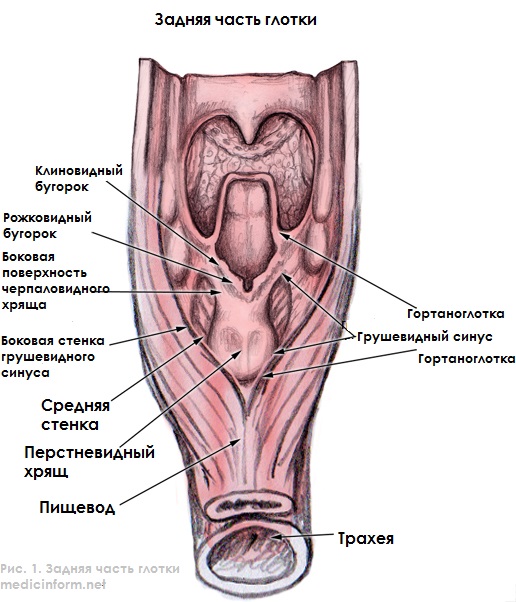
(Справа) При аксиальной КТ с КУ у этого же пациента в верхушке правого грушевидного синуса визуализируется небольшой, плохо различимый участок асимметричного накопления контраста, который был верифицирован как первичный ПКР. Обратите внимание на вторично измененный контрлатеральный лимфоузел с признаками некроза.
3. МРТ при плоскоклеточном раке грушевидного синуса:
• Признаки первичной опухоли:
о Т1 ВИ: низкая или промежуточная интенсивность, Т2 ВИ: промежуточная или высокая интенсивность
о Неравномерное накопление гадолиниевого контраста
• Признаки пенетрации хряща (Т4а) на МРТ:
о Гиперинтенсивный сигнал в хряще только на Т2 ВИ подозрителен на отек/перихондрит
о Пенетрация = прорастание хряща опухолью целиком
о Хрящ поражен, если
— Интенсивность сигнала в хряще на Т2ВИ =таковой в опухоли, и
— Интенсивность сигнала на Т1ВИ С+ FS = первичной опухоли
• Вторично измененные лимфоузлы могут быть солидными или некротическими:
о Необходимо обращать внимание на нечеткость краев лимфоузла как признак экстракапсулярного распространения
4. Сцинтиграфия:
• ПЭТ/КТ:
о Может использоваться для стадирования ПКР гортаноглотки на поздних стадиях для исключения метастазов в контрлатеральные лимфоузлы и М1
о Может быть полезен, когда метастатическая лимфаденопатия очевидна клинически, а первичная опухоль в грушевидном синусе скрыта
5. Рекомендации по визуализации:
• Лучший метод диагностики:
о ПЭТ/КТ с КУ лучше всего для стадирования ПКР грушевидного синуса, подтверждения лимфаденопатии, обнаружения отдаленных метастазов
о КТ с КУ часто выполняется в первую очередь
о МРТ-дополнительный метод для выявления инвазии хряща
• Выбор протокола:
о КТ с КУ: при спокойном дыхании пациента; с целью лучшей визуализации слизистой через 90 секунд после введения контраста в вену
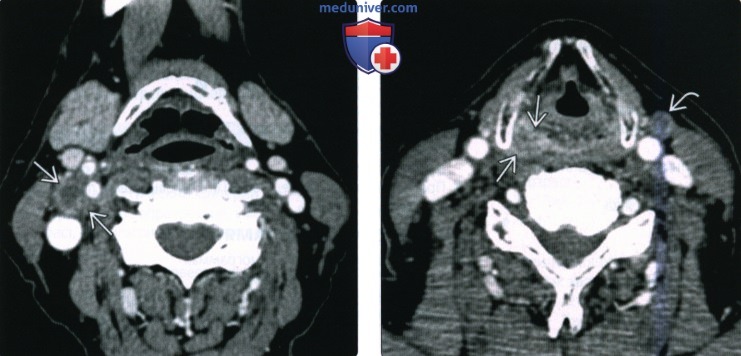
(Справа) При аксиальной КТ с КУ у пациента с жалобами на нарушение глотания и боль в ухе визуализируется образование, умеренно накапливающее контраст, вовлекающее все стенки грушевидного синуса, распространяющееся в окружающую клетчатку. Опухоль распространяется кзади в превертебральные мышцы в, заглоточная жировая клетчатка не визуализируется.
в) Дифференциальная диагностика плоскоклеточного рака грушевидного синуса:
1. Паралич голосовой связки:
• Вследствие расширения грушевидного синуса на стороне парализованной голосовой связки синус с другой стороны может выглядеть опухолеподобным
2. Супраглоттит:
• Воспалительное увеличение черпалонадгортанных складок
3. Киста четвертой жаберной щели:
• Аномалии третьей или четвертой жаберной щели чаще встречаются у пациентов младшего возраста
• Фистула грушевидного синуса: от вершины в нижние отделы шеи
4. Злокачественная опухоль малой слюнной железы гортаноглотки:
• Очень редкая опухоль гортаноглотки
• На МР Т2ВИ в большинстве случаев обладает сигналом неравномерной интенсивности с кистозными изменениями
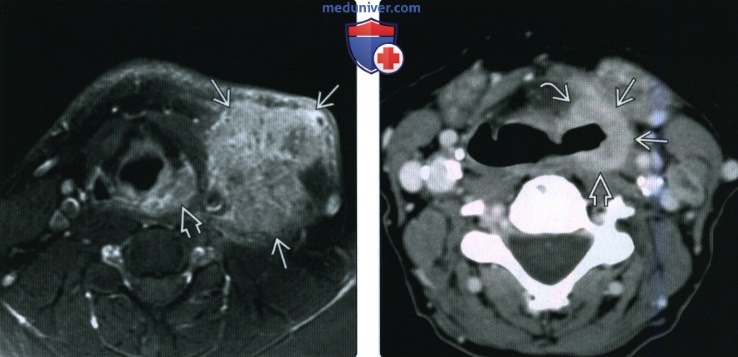
(Справа) При аксиальной КТ с КУ у мужчины 82 лет в задненаружной стенке грушевидного синуса визуализируется объемное образование (ПКР). Опухоль (T3N2bM1) сочетается с параличом левой голосовой связки, вызывает метастатическую лимфаденопатию, и метастазирует в легкие.
2. Стадирование, классификация плоскоклеточного рака грушевидного синуса:
• Стадирование опухолей всех трех отделов гортаноглотки (грушевидного синуса, заперстневидной области, задней стенки гортаноглотки) осуществляется с использованием одной системы
• Согласно Американскому Объединенному Комитету по Раку (АОКР) 2010
• Стадия N: аналогично опухолям ротоглотки и полости рта
• Возможные ошибки связаны с отсутствием абсолютной чувствительности (100%) методов визуализации в обнаружении инвазии превертебральной фасции:
о Сохранность заглоточной жировой пластинки: отсутствие инвазии
о Отсутствие жировой пластинки: инвазия/отсутствие инвазии
3. Макроскопические и хирургические особенности:
• Плохо отграниченное инвазивное или изъязвленное образование либо экзофитная опухоль гортаноглотки
4. Микроскопия:
• Плоскоклеточная дифференцировка, межклеточные мостики или кератинизация
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы: о Боль в горле и дисфагия
о Отраженная боль в ухе:
— Внутренний гортанный нерв и аурикулярный нерв (ЧН X): иннервируют наружный слуховой проход и ушную раковину
• Другие признаки/симптомы:
о Пальпируемые лимфоузлы, неизвестное расположение первичной опухоли
2. Демография:
• Возраст:
о Обычно >50 лет
• Пол:
о М>Ж
• Эпидемиология:
о 65% ПКР гортаноглотки возникают в грушевидном синусе:
— 20% в заперстневидной области, 15% в задней стенке гортаноглотки
3. Течение и прогноз:
• Часто обнаруживается поздно (ТЗ или Т4); первичная опухоль может быть скрытой (Т1) и сочетаться с лимфаденопатией
• Частота лимфаденопатии достигает 75% из-за развитой сети лимфатических сосудов шеи:
о Чаще всего поражаются лимфоузлы II, III, IV уровня
о Часто наблюдается двухсторонняя лимфаденопатия (N2c)
• Возможно распространение опухоли кпереди (в гортань), поскольку вершина грушевидного синуса располагается на уровне голосовых связок
• В 20-40% случаев появляются отдаленные метастазы:
о В легких > в костях и печени
• Общая пятилетняя выживаемость: 40%:
о ПКР гортаноглотки: наихудший прогноз (ПКР головы и шеи)
• В 16% случаев обнаруживается вторая первичная опухоль:
о Что существенно снижает выживаемость
е) Диагностическая памятка:
1. Следует учесть:
• Поскольку ПКР грушевидного синуса может обусловливать оталгию, пациенты с жалобами на боль в ухе нуждаются в лучевом исследовании глотки
2. Советы по интерпретации изображений:
• Небольшой ПКР грушевидного синуса: неизвестная первичная опухоль:
о Грушевидные синусы сложно оценить клинически
• ПКР большего размера может заполнять синус и распространяться в гортань; сложно определить, в какой стенке возникла опухоль:
о При КТ с пробой Вальсальвы или фонацией может обнаруживаться расширение грушевидного синуса
• Необходимо тщательно оценивать экстрафарингеальное распространение:
о Кпереди: в гортань
о Кнаружи: в щитоподъязычную мембрану, щитовидный хрящ
о Кзади: инвазия превертебральных тканей
о Каудально: в заперстневидную область гортаноглотки и пищевод
о Краниально: в ротоглотку
3. Моменты, которые необходимо отразить в заключении:
• У пациентов с ПКР гортаноглотки часто возникает вторая первичная опухоль
ж) Список использованной литературы:
1. Tanzler ED et al: Challenging the need for random directed biopsies of the nasopharynx, pyriform sinus, and contralateral tonsil in the workup of unknown primary squamous cell carcinoma of the head and neck. Head Neck. 38(4):578-81,2016
2. Chen AY et al: Pitfalls in the staging squamous cell carcinoma of the hypopharynx. Neuroimaging Clin N Am. 23(1 ):67-79, 2013
3. Park YM et al: Feasiblity of transoral robotic hypopharyngectomyforearlystage hypopharyngeal carcinoma. Oral Oncol. 46(8):597-602, 2010
Редактор: Искандер Милевски. Дата публикации: 3.2.2021
Гипофарингеальный рак
Как и в большинстве других субсайтных обозначений (один из множественных участков связывания с различной специфичностью в пределах одного и того же антигенсвязывающего центра антитела), различия при гипофарингеальном раке анатомические, а не патофизиологические.
В целом этот вид рака относится к раку головы и шеи.
Гипофарингеальный рак получил свое название именно из-за места своего расположения в организме. В первую очередь это грушевидный синус, боковые, задние, средние стенки глотки, заперстневидный участок (глоточно-пищеводное соединение).
Большинство злокачественных новообразований возникают именно в грушевидном синусе. В Соединенных Штатах и Канаде, например, от 65 до 85% гипофарингеальных карцином обнаруживаются в грушевидном синусе, от 10 до 20% связаны с задней стенкой глотки, и от 3 до 5% встречаются в заперстневидной области.
Строение задней части глотки
Гортаноглотка – это область между ротоглоткой (на уровне подъязычной кости) и пищеводом (на нижнем конце перстневидного хряща). По факту гортань является структурой, отделимой от глотки, поскольку располагается чуть впереди. Злокачественные опухоли при гипофарингеальном раке локализуются в основном в пределах грушевидного синуса (грушевидного кармана).
На рисунке 1 можно подробнее ознакомиться с анатомическим строением этого участка тела.
Гортаноглотка состоит из трех сегментов глотки. Это широкая вверху и постепенно сужающаяся по направлению к нижней части крикофарингеальная мышца. Она ограничена спереди задней поверхностью перстневидного хряща. В глотке по обе стороны гортани формируются грушевидной формы пазухи или ямки (отсюда и название участка тела).
Как и в других случаях рака головы или шеи, более 95% злокачественных опухолей образуются на слизистой оболочке, следовательно, обозначены как плоскоклеточный рак. Предраковые поражения слизистой оболочки мутируют в гиперпролиферирующие поражения, которые постепенно обретают способность расти и вторгаться в соседние ткани. Далее поражаются лимфатические узлы, рак вторгается в другие органы, образуя метастазы.
Рак глотки встречается примерно в 7% случаев рака верхних дыхательных путей и пищеварительного тракта. Заболеваемость раком гортани в 4-5 раз превышает частоту заболеваемости раком гортаноглотки. В настоящее время в мире ежегодно заболевает раком гортани около 125 тысяч человек.
Мужчины заболевают этим видом рака в 3 раза чаще, чем женщины. Несмотря на это, рак глоточно-пищеводного соединения у женщин встречается чаще. Специалисты полагают, что это следствие несбалансированного рациона (ввиду диет, ограничений в питании, синдрома Пламмера-Винсона). По национальному признаку так же можно выделить закономерность: афроамериканцы подвержены появлению злокачественных опухолей гортани и глотки больше, чем белые.
Прогноз при раке грушевидного синуса, факторы риска
Биологическое поведение карциномы глотки сильно отличается от рака гортани. Карциномы глотки, как правило, слабо дифференцированы, и пациенты могут не ощущать симптомов длительное время. Из-за этого прогноз в основном неблагоприятен.
Скорость образования метастаз при раке грушевидного синуса высока, как и степень поражения лимфатических узлов, и составляет от 50 до 70% от общего числа случаев заболеваний. Почти 70% пациентов, обращающихся за помощью к онкологу, к моменту начала лечения имеют 3 стадию рака. Метастазы в лимфатических узлах встречаются примерно у половины больных. Частота отдаленных метастазов при раке грушевидного синуса так же самая высокая среди всех видов рака головы и шеи.
Прогноз любого ракового больного зависит от стадии развития опухоли, её размеров, степени агрессивности и состояния здоровья больного на момент появления заболевания. Пятилетняя выживаемость с поражениями степени Т1-Т2 составляет 60%, однако при наличии поражений Т3 или Т4 показатель выживаемости снижается до 17-32%. Пятилетняя выживаемость для всех стадий составляет в среднем 30%.
На выживаемость в целом влияют следующие факторы:
Факторы риска
Симптомы рака грушевидного синуса, диагностика
При образовании первичной опухоли возникают следующие симптомы:
Гипофарингеальные раковые опухоли довольно агрессивны и могут за короткое время сильно увеличиться в размерах. Чем больше опухоль, тем интенсивнее проявляются симптомы.
Дополнительные симптомы:
Средняя продолжительность периода времени между бессимптомным началом болезни и фазой с активной симптоматикой составляет от 2 до 4 месяцев. На более поздних стадиях болезни голос пациента становится хриплым, сильно снижается вес, вся мокрота и слюна выходит с кровью. Около 70% больных умирают на 3 стадии рака гортаноглотки и грушевидного синуса.
Диагностика рака гортаноглотки начинается с подробного осмотра шеи и головы – это пальпация или волоконно-оптическое обследование при помощи гибкого эндоскопа. Типичные визуальные проявления рака гортаноглотки – появление язв на слизистых, в грушевидном синусе может накапливаться вязкая слюна, кроме того, наблюдается заметный отек одной или обеих голосовых связок, асимметрия миндалин, гиперкератоз или эритематоз слизистой.
Кроме того, проводится оценка функции черепных нервов, оценивается подвижность челюсти, проверка легких на предмет хронических инфекций. Обследование конечностей может выявить заболевания периферических сосудов или признаки поздних стадий заболеваний легких и вторичного рака легких.
Около 30% пациентов имеют серьезные сопутствующие заболевания на момент постановки диагноза «рак грушевидного синуса» или «рак гортаноглотки».
Лечение рака грушевидного синуса
Как и для лечения других форм рака головы или шеи, в случае образования злокачественной опухоли грушевидного синуса или другого участка ротоглотки применяют такие методы:
Кроме того, применяется такой подвид хирургического удаления, как трансоральная лазерная резекция. Ввиду специфического места расположения опухоли есть большой риск частичной временной или полной и постоянной утраты голоса, кроме того, послеоперационный период чреват трудностями с приемом пищи, жеванием и глотанием, а также затруднениями в процессе дыхания.
Дополнительные функциональные проблемы после хирургического вмешательства и лучевой терапии: фиброз шеи, отек лица, болевые ощущения в горле при глотании и в состоянии покоя.
Для частичного или полного восстановления речевой и глотательной функции проводят реконструктивные операции, используя ткани пациента. Крупные дефекты, например, могут быть исправлены за счет тканей тонкого кишечника, а также различных тканей с поверхности тела (кожа предплечья, передняя и боковая часть бедра).
В 2011 году специалистами Университетского колледжа Лондона была создана искусственная трахея. Орган был изготовлен из нанокомпозита и пересажен пациенту, чье дыхательное горло было повреждено раковой опухолью. Операция была проведена в Швеции, в Университетской клинике Каролинского института.
Широкая и пористая площадь поверхности синтетической трахеи позволила посеять стволовые клетки, взятые из костного мозга пациента и эпителия носа. В течение нескольких дней синтетическую трахею, выращенную из стволовых клеток на искусственном «шаблоне», пересадили пациенту. Таким образом, удалось избежать длительного периода приживаемости искусственного материала.
3 вещества, которые помогут меньше болеть зимой
Ученые научились нейтрализовать SARS-CoV-2 при помощи жвачки
Исследование: Виагра на 67% снижает риск болезни Альцгеймера
4 вещества, дефицит которых может быть причиной бессонницы
Один из компонентов морской капусты не дает SARS-COV-2 проникать в клетки человека
Более заразный, менее опасный: как Омикрон повлияет на ход пандемии?
РАК ГОРТАНОГЛОТКИ
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака гортаноглотки.
Его подготовили высоко квалифицированные специалисты Отдела лучевого и хирургического лечения заболеваний головы и шеи МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Данная брошюра содержит информацию о диагностике и лечении рака гортаноглотки. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Мы поможем Вам победить рак!
Филиалы и отделения, где лечат рак гортаноглотки
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
2. Отдел лучевого и хирургического лечения заболеваний головы и шеи
Заведующий – к.м.н, СЕВРЮКОВ Феликс Евгеньевич
Введение
Особенности локализации. Анатомия гортаноглотки
Гортаноглотка (нижний отдел глотки) — сложная анатомическая область, играющая важную роль в функции пищеварительной и дыхательной систем. Поэтому рак в гортаноглотке вызывает серьезные затруднения дыхания и глотания. Гортаноглотка – часть глотки от уровня верхнего края подъязычной кости (или дна ямки надгортанника) до нижнего края перстневидного хряща. В ее состав входят грушевидные карманы, боковые и задняя стенки и заперстневиднаяя область.
Статистика. Среди злокачественных опухолей ЛОР-органов рак гортаноглотки занимает второе место после рака гортани, составляя 40-60%. Среди опухолей верхних отделов дыхательных и пищеварительных путей рак гортаноглотки достигает 10-20%
Классификация и стадии рака гортаноглотки
По морфологическому строению более чем в 90% случаев диагностируется плоскоклеточный рак разной степени дифференцировки (ороговевающий, неороговевающий и др)
Кодирование по МКБ 10
C12 Злокачественное новообразование грушевидного синуса
C13.0 Злокачественное новообразование заперстневидной области
C13.1 Черпалонадгортанной складки нижней части глотки
C13.2 Задней стенки нижней части глотки
C13.8 Поражение нижней части глотки, выходящее за пределы одной и более вышеуказанных локализаций
C13.9 Нижней части глотки неуточненное.
Классификация
TX Недостаточно данных для оценки первичной опухоли
T0 Первичная опухоль не определяется
Tis Преинвазивная карцинома (Carcinomainsitu)
T1 Опухоль ограничена одной анатомической областью гортаноглотки и не более 2см в наибольшем измерении
T2 Опухоль поражает несколько анатомических частей гортаноглотки или прилежащих структур не боле 4см в наибольшем измерении без фиксации половины гортани
T3 Опухоль более 4см в наибольшем измерении или с фиксацией половины гортани
T4а Опухоль распространяется на любую из следующих структур: щитовидно/перстневидный хрящ подъязычную кость, щитовидную железу и/или пищевод, центральную часть мягких тканей
T4b Опухоль распространяется на предпозвоночную фасцию, оболочку сонных артерий, структуры средостения
Регионарные лимфатические узлы
NX Недостаточно данных для оценки регионарных лимфатических узлов
N0 Нет признаков метастатического поражения регионарных лимфатических узлов
N1 Метастазы в одном лимфатическом узле на стороне поражения до 3 см. в наибольшем измерении
N2 Метастазы в одном лимфатическом узле на стороне пораже-ния до 6 см. в наибольшем измерении, или метастазы в не- скольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении, или метастазы в лимфатических узлах шеи с обеих сторон до 6 см в наибольшем измерении
N2а Метастазы в одном лимфатическом узле на стороне поражения до 6 см. в наибольшем измерении
N2b Метастазы в нескольких лимфатических узлах на стороне поражения до 6см в наибольшем измерении
N2c Метастазы в лимфатических узлах с обеих сторон или с противоположной стороны до 6 см. в наибольшем измерении
N3 Метастазы в лимфатических узлах более 6 см. в наибольшем измерении
Отдалённые метастазы
MX Недостаточно данных для определения отдалённых метастазов
М0 Нет признаков отдалённых метастазов
М1 Имеются отдалённые метастазы
Стадии рака гортаноглотки
Стадия0
СтадияI
СтадияII
СтадияIII
СтадияIVA
СтадияIVB
СтадияIVC
Симптомы рака гортаноглотки
— ощущения присутствия кома в горле или инородного тела
— неприятные ощущения при глотании
— охриплость и болевые ощущения в горле затруднение дыхания
— снижение массы тела
— увеличение узлов на шее
Причины возникновения и факторы риска рака гортаноглотки
— пол и возраст, преимущественно встречается у мужчин в возрасте 40-60лет.
— инфицирование ВПЧ 16
— длительно существующая папиллома
— группа лиц работающих в условиях запылённости, повышенной температуры, бензола, нефтепродуктов, сажи, фенольных смол
Подавляющее число больных раком гортаноглотки являются злостными курильщиками. Риск появления рака гортаноглотки повышается из-за употребления алкогольных напитков, работы в условиях запылённости, повышенной температуры, повышенного содержания в атмосфере табачного дыма, бензола, нефтепродуктов, сажи, фенольных смол.
Когда обратится к врачу
Подготовка к посещению врача
— составьте список симптомов, в том числе тех, которые могут показаться не связанным с причиной, по которой Вы записались на прием.
— запишите ключевую личную информацию.
— составьте список всех лекарственных препаратов или добавок, которые Вы принимаете.
— рассмотрите возможность сопровождения Вас на прием членов семьи или близким другом. Иногда достаточно трудно воспринять всю информацию, полученную в ходе визита.
— запишите все вопросы, которые Вы хотите задать врачу.
— при себе иметь всю медицинскую документацию по поводу заболевания, включая стекло препараты если проводилась биопсия по месту жительства.
Диагностика рака гортаноглотки
При подозрении на новообразование гортаноглотки больной направляется к специалисту по опухолям области головы и шеи. Гортаноглотка расположена глубоко, поэтому диагностика представляет определенные трудности. С помощью специального инструмента, представляющего собой гибкую тонкую трубку с осветителем и вводимого через нос или рот, тщательно исследуются полость носа, гортань и гортаноглотка. В случае выявления подозрительного очага или опухоли выполняется биопсия (взятие кусочка ткани для исследования).
— объективный осмотр, осмотр и пальпация лимфоузлов шеи
— биопсия опухоли, при наличии увеличенных узлов тонкоигольная биопсия под контролем УЗИ
— СКТ шеи, МРТ шеи, ПЭТ по показаниям
Хирургическое лечение
1. Эндоскопическая резекция гортаноглотки – возможна при раке начальных стадиях рака, без разрезов на коже шеи.
3. Открытая резекция гортани и гортаноглотки с одномоментной пластикой органа, при которой возможно сохранение разделительной функции гортани.
4. Ларингофарингоэктомия – полное удаление гортани. Дополняется трахеотомией (введением трубки через вскрытие трахеи) для дыхания; речь в дальнейшем может быть частично восстановлена с помощью специального аппарата, либо после занятий с логопедом, а также трахеопищеводным шунтированием. Также удаляются шейные лимфоузлы, а в некоторых случаях – щитовидная железа. В расширенном вариантерезецируется глотка и шейный отдел пищевода. После резекций глотки и шейного отдела пищевода восстановление питания осуществляется с помощью кожных лоскутов или участка кишечника.
5. Реконструктивные операции – одновременное или отсроченное восстановление всех или части утраченных функций, при наличии деформаций после предыдущих операций. После резекций глотки и шейного отдела пищевода восстановление питания осуществляется с помощью кожных лоскутов или участка кишечника.
Химиотерапия рака гортаноглотки
Используется как в самостоятельном варианте впри опухолях ΙV стадии в качестве паллиативного метода лечения, так и сочетании с послеоперационной лучевой терапией, при неблагоприятных факторах прогноза. Основными препаратами выбора при плоскоклеточном раке гортаноглотки: препараты платины, фторурацил, таксаны. Также в центре проводится суперселективная химиоинфузия и химиоэмболизация опухолевых сосудов.
Лучевая терапия рака гортаноглотки
Лучевая терапия назначается с разными целями:
В качестве адьювантного лечения после хирургического вмешательства при неблагоприятных факторах прогноза, либо при 4 стадии заболевания.
Для лечения рецидивного рака гортаноглотки.
В качестве паллиативного лечения при неоперабельных опухолях.
В некоторых случаях как самостоятельное лечение при ранних стадиях заболевания.
Прогноз
Филиалы и отделения, в которых лечат рак гортаноглотки
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
1.Отделение микрохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович
тел.: +7(495) 150-11-22
2. Отдел лучевого и хирургического лечения заболеваний головы и шеи МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России г. Обнинск, Калужской области
Заведующий – к.м.н, СЕВРЮКОВ Феликс Евгеньевич