ноги в коленях выгибаются обратную сторону что это
Синдром гипермобильности суставов
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Признаки этого недуга это, как мы уже говорили, чрезмерная пластичность, хруст в коленках, спине и других суставов, сутулость, боли в костях.
Как появляется
Чаще всего синдром приобретается с рождением, обусловлен генами нескольких поколений. Сопровождается болезнь постоянным хрустом в различных частях тела и ноющими спазмами, присутствует боль в суставах, что доставляет немало неприятных ощущений.
Многие люди считают такие отклонения нормальными и не обращаются к специалистам. Думая, что им достался уникальный дар, они идут в специализированный спорт – гимнастику, акробатику, занимаются йогой или балетом. Но на самом деле спорт только ухудшает их состояние. Диагноз устанавливается, как правило, на проф.осмотрах или при получении травм.
Гипермобильностью страдает каждый десятый человек планеты. Чаще всего она обнаруживается у женщин, так как именно у слабого пола она более заметно проявляет себя.
Ученые сокращенно называют недуг СГМС. Есть и более редкие формы заболевания, более опасные, например, синдромы Марфана, Элерса-Данло, Стиклера и другие.
Признаки болезни
У таких пациентов встречается излишняя ранимость кожи, варикоз, грыжи, неправильный прикус, кифоз и другие недуги.
Как лечится
Для начала нужно избавиться от ненужных нагрузок – спорт придется бросить. Для лечения применяют специальные фиксаторы, которые называют ортезами. В них входят накладки на колени, логти, пульс и т д.
При болях назначают спазмолитики и анальгетики. Хороший эффект дают мази и компрессы. Некоторым пациентам показано лечение лазером, парафином и грязями.
Но главное, это гимнастика. Она помогает мышцам вокруг сустава стать крепкими и тем самым сдерживать его подвижность. Это, как правило, статичные движения, как в йоговских практиках. Все упражнения делаются не спеша.
Одна из таких лечебно-физических методик, которая приносит хорошие плоды – гимнастика Ланы Палей. В ней не существует никаких движений на поднятие тяжести и других силовых упражнений, все, что делается, делается для растяжки сустава и крепости мышц тела.
Вот лишь два из них:
1. Упражнение на улучшение осанки и крепких плеч. Делается для крепости спины.
Нужно лечь на живот на пол. Руки расположить к телу, ладошки сделать вниз. Чуть подальше от себя убираем руки, ноги не напрягаем. Не делая упор на руки, ладони оставив, как есть, не спеша, прогибаем тело вверх, плечи при этом разворачиваются назад. Нужно попробовать соединить лопатки. Нельзя делать голову назад, она находится параллельно к полу. Нужно поймать напряг мышц у лопаток и зафиксировать позу на полминуты. Затем расслабиться. Немного отдохнув, сделайте это же самое чуть быстрее. Повторяйте упражнение 10 раз, не резко, поднимайтесь только на вдохе.
2. Упражнение для ягодиц, поясницы и ног. Ложимся на пол на живот. Руки рядом с телом, ноги друг к другу. Ноги прямо, поднимаем их, сколько позволяет тело. Все очень медленно. Задержитесь так на полминутки, ягодицы должны быть напряжены. Затем отдохните. Тоже самое выполняем чуть-чуть подинамичней. Упражнение делается не менее пятнадцати раз. Подъем нижних конечностей совершайте на вдохе, а опускайте наоборот выдыхая. Не раздвигайте при этом ноги. Все делается плавно и осторожно.
Вальгусная деформация ног: симптомы, диагностика, лечение
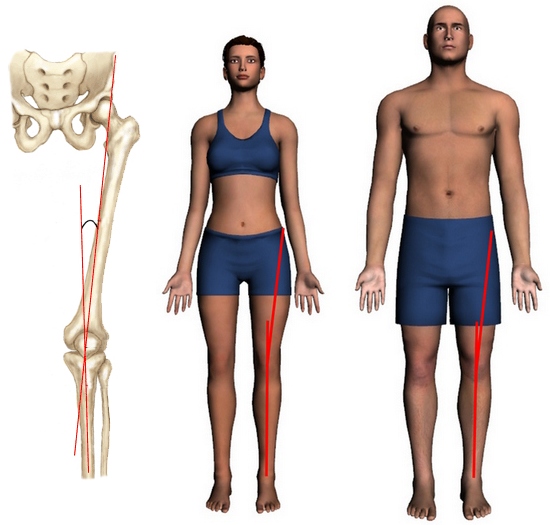
Идеальные ноги имеют свои стандарты красоты: прямые, смыкаются колени, стопы, икры, образуя три промежутка. Такой эталон важен не только с эстетической, но и с медицинской точки зрения. Отклонения могут нанести вред здоровью. Если смыкаются только колени, а стопы расходятся в стороны, ортопед ставит диагноз: вальгусная деформация ног (x-образная деформация).
Что такое вальгусное искривление ног?
Х-образные ноги – серьезная патология, которая относится к деформациям нижних конечностей. Встречается она у детей раннего возраста (до 7 лет), но в этот период требуется только наблюдение и профилактика, так как опорно-двигательный аппарат еще формируется. Как правило, к 7 годам уже видна динамика. В возрасте до 11 лет диагноз «вальгусная деформация ног (Х-образная деформация)» еще не окончателен. Процесс может пойти вспять, но может развиваться дальше. Последствия Х-образных ног гораздо серьезней в старшем возрасте.
Внешне ноги напоминают букву «Х», а внутри происходят серьезные нарушения. Они могут касаться бедренной кости или голени, в зависимости от этого лечение отличается.
Вальгусная деформация ног (Х-образная деформация): причины
Причин Genu valgum несколько, выделяют основные:
Женщины страдают от патологии чаще в связи с особенностями строения таза.
Симптомы
Важливий момент: діагноз вальгусна деформація ніг (Х-подібна деформація ) буває «хибним», тоді це лише косметичний дефект. Пацієнти з «хибною патологією» не відчувають фізичного дискомфорту, але може проявлятися психологічний аспект. Справжня вальгусна деформація ніг (Х-подібна деформація) дає про себе знати наступним чином:
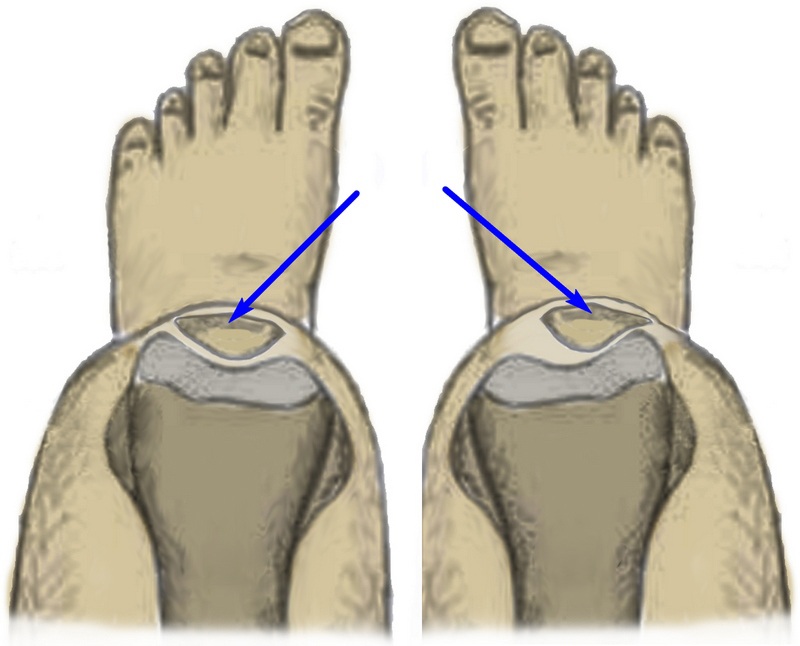
Перші ознаки Genu valgum можна побачити неозброєним оком. Якщо людину поставити рівно, зімкнути ноги, коліна будуть торкатися одне одного, а стопи розходитись на відстань 4-5 см і більше.
Как определить
Первый признак варусного искривления ног
Первые признаки Genu valgum видно невооруженным глазом. Если человека поставить ровно, сдвинув ноги, колени будут прикасаться, а расстояние между стопами останется 4-5 см и более.
Можно ли с этим жить?
Жить с подобным дефектом можно, но не стоит
X-образное искривление ног существенно влияет на качество жизни. Риск возрастных осложнений опорно-двигательного аппарата возрастает в разы, не говоря уже о психологических комплексах. Даже ложная вальгусная деформация ног (Х-образная деформация) вызывает неуверенность в себе. Женщинам трудно носить каблуки, мужчинам сложнее заниматься спортом и поддерживать форму.
Что грозит в будущем
Вальгусная патология ног (Х-образная деформация) ведет к таким последствиям: связки в коленных суставах растягиваются, сустав расшатывается, может выгнуться в сторону; формируется плоскостопие, ноги болят еще больше; при одностороннем вальгусе одна нога становится короче, изменяется осанка, развивается сколиоз. Стоит ли рисковать и оставлять проблему без внимания?
Профилактика
Специальная гимнастика, комплекс ЛФК
Упражнения укрепляют опорно-двигательный аппарат, связки и мышцы. При подозрении у ребенка вальгуса, нужно периодически проверять состояние суставов.
Дополнительные меры профилактики
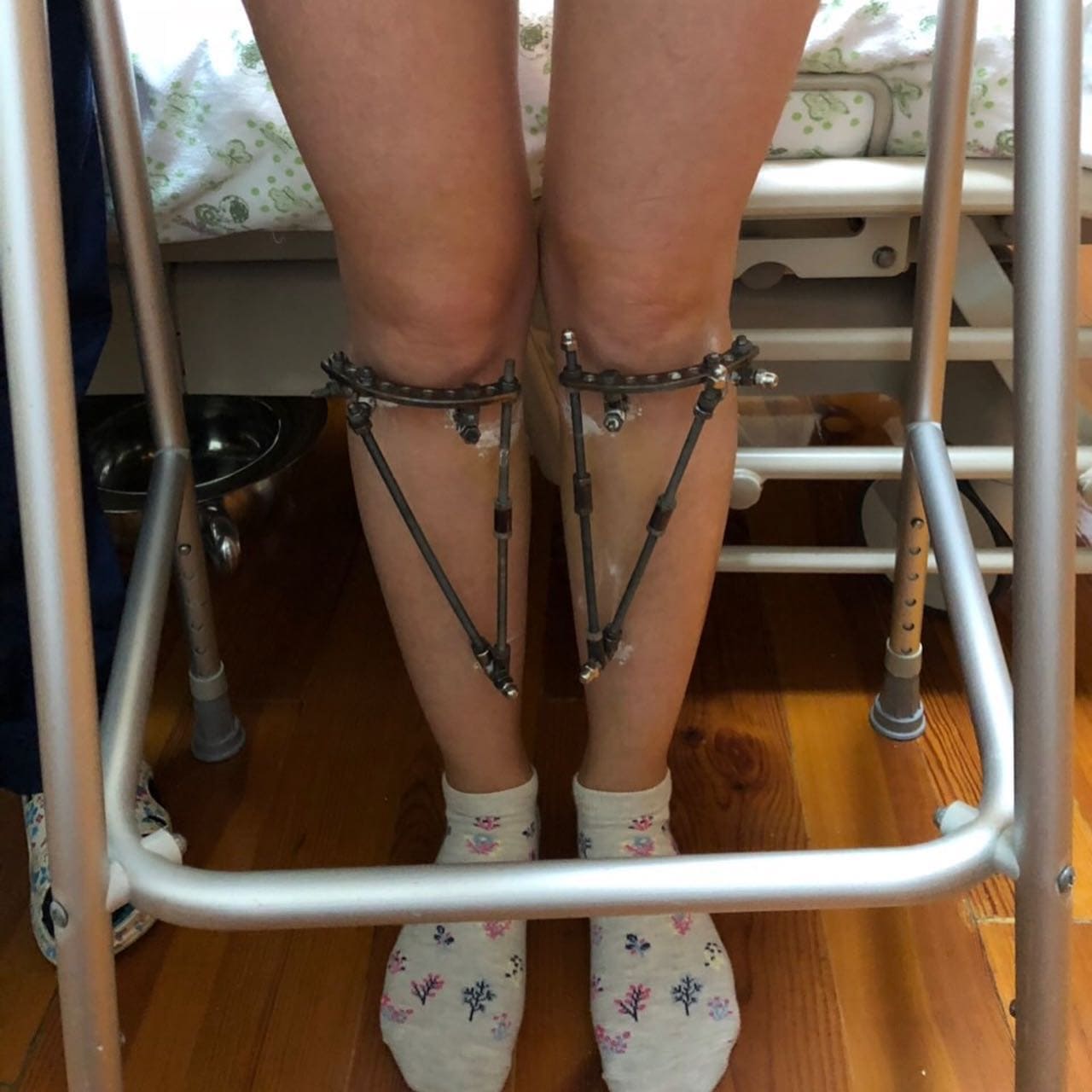
Ношение специальной обуви, специальный массаж, шарнирные отрезы, которые назначают в тяжелых ситуациях. Если профилактика не помогает, проводят операцию.
Станьте здоровыми уже сегодня!
Запишитесь на консультацию прямо сейчас!
ВРАЧИ
Наши врачи применяют уникальные методики лечения и улучшенные методики Веклича В.В.
Веклич Виталий Викторович
Медведев Олег Анатольевич
Доктор медицины, врач анестезиолог.
Веклич Виктория Витальевна
Главный врач Медицинского Центра «Ладистен Клиник», профессиональный дипломированный хирург, в области детской и взрослой ортопедии и травматологии.
ПОДГОТОВКА
Подготовка к операции включает в себя:
Визначається ступінь патології, можливість оперативного втручання, складається індивідуальний план лікування. В обов’язковому порядку перед оперативним втручанням необхідно пройти ряд досліджень для точної оцінки стану здоров’я пацієнта і виключити можливі протипоказання. «Д іагноз вальгусна деформація ніг (Х-подібна деформація) – не вирок». Отримати красу та здоров’я ніг можна за кілька тижнів!
РЕАБИЛИТАЦИЯ
Повна реабілітація проходить після операції за 2,5-3 місяці. За цей час кістки зростаються в правильному положенні.
Апарат знімають в клініці за 3 хвилини.
Пацієнт вступає в нове життя красивими, здоровими ногами.
РЕЗУЛЬТАТЫ
Наши пациенты стали здоровы, красивы и полны новых сил с Ладистен клиник.
Коррекция вальгусной (Х-образной) деформации ног
Коррекция вальгусной деформации и укорочение бедра на 2 см
Коррекция вальгусной деформации левого бедра
Ребёнок, 7 лет, Украина
Клинический случай: диагноз вальгусная деформация ног
НАШИ КОНТАКТЫ
ул. Лесная, 97, Cофиевская Борщаговка, Киев
Деформация колена причины, способы диагностики и лечения
Деформация колена — заболевание, характеризующееся искривлением коленного сустава либо О — образного, либо Х — образного типа. Деформация проявляется при развитии костной ткани. Возможно искривление коленей и в старческом возрасте, объясняется интенсивной нагрузкой на ослабленный опорно-двигательный аппарат. Главным симптомом деформации коленного сустава кроме неправильной ходьбы считается боль, усиливающаяся при дополнительной физической нагрузке.
Причины деформации колена
Искривление коленей — вторичная болезнь, развивающаяся на фоне другого заболевания. Деформация коленного сустава развивается при поражении костной ткани. Выделяют следующие причины прогрессирования синдрома у ребенка:
Во взрослый период жизни деформация коленного сустава отмечается при физическом повреждении нижних конечностей:
Также у взрослого деформация развивается при загрязненной окружающей среде, недостаточной концентрации витаминов и минералов в организме, заболеваниях суставов и нарушении функционирования эндокринной системы.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 07 Декабря 2021 года
Содержание статьи
Типы деформации коленей
В возрасте до 2 лет небольшое искривление коленных суставов считается нормой. Объясняется это особенностями строения мышц в данный возрастной период. В зависимости от стороны, в которую происходит искривление нижних конечностей, выделяют 2 разновидности. Каждая имеет характерную симптоматику:
Вальгусная деформация коленей
Варусная деформация коленей
Искривление нижних конечностей имеет О — образную форму. На первоначальных этапах заболевания симптоматика выражена слабо. Характерная черта — косолапость. По мере развития болезни отмечаются нарушения в походке, развивается быстрая утомляемость при ходьбе. Характеризуется повышенной нагрузкой на позвоночник. Провоцируется развитие сколиоза.
Методы диагностики
При подозрениях на варусную разновидность искривления нижних конечностей назначается рентгенография. Потребуется обследование стоп, тазовой области. Назначается компьютерная томография или МРТ. Если причина развития деформации коленного сустава — заболевание внутренней системы, назначается консультация у врачей другого профиля.
Для диагностики вальгусной разновидности заболевания измеряется расстояние между щиколотками, когда стопы и голени сомкнуты. Назначается рентгенография для определения угла отклонения костей. При необходимости назначают УЗИ суставных тканей, плантографию, компьютерную томографию. Определяется концентрация кальция в организме.
Для постановки диагноза в сети клиник ЦМРТ пациент проходит комплексное обследование, включающее следующие процедуры:
Дисплазия мыщелков бедренной кости, подвывих и наклон надколенника
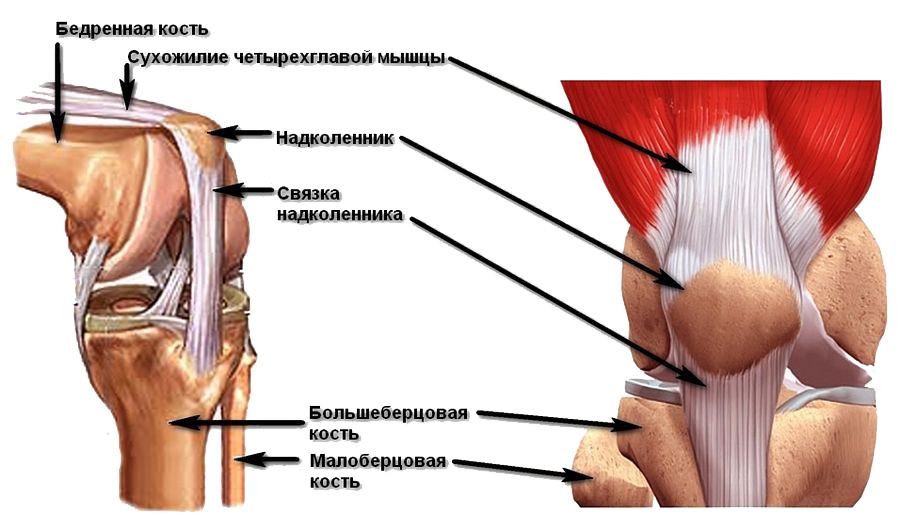
Коленная чашечка, именуемая в медицине надколенником и представляющая собой самую крупную из сесамовидных костей, располагается во фронтальной части колена внутри сухожилия, разгибающего голень. Работая по принципу блока, надколенник обеспечивает мышечную тягу, повышая ее рабочий потенциал.
Анатомия надколенника и коленной чашечки
Сухожилие, в котором расположен надколенник, образовано 4-мя мышцами передней бедренной поверхности. В нижней части коленной чашечки расположена собственная связка надколенника, присоединенная (прикрепляемая) к большеберцовой кости. Когда нога находится в разогнутом положении, коленная чашечка, как бы, плавает в суставной щели над коленным суставом. При этом, при сгибании нижней конечности, надколенник ложится в суставную борозду, расположенную на концах (мыщелках) бедренной кости.
С внутренней части коленная чашечка имеет достаточно толстый (до 5 мм) хрящевой слой, обеспечивающий нормальное скольжение по мыщелку бедра.
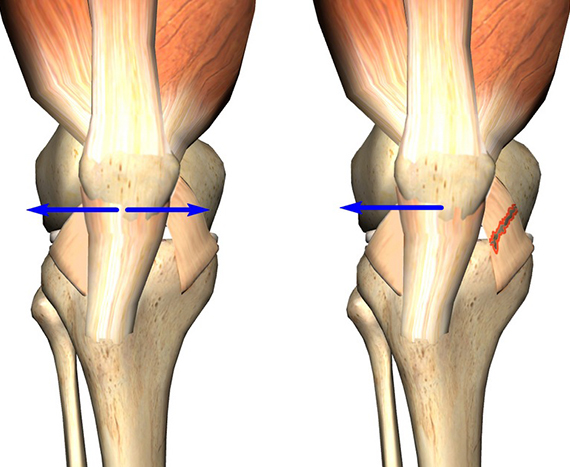
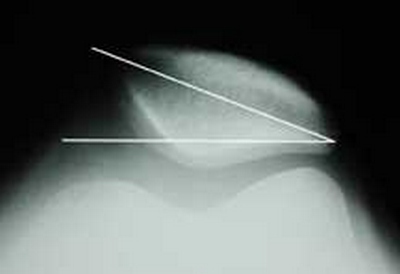
На рис. 1 изображено колено в согнутом положении. При этом, коленная чашечка, расположенная в бороздке, работает, как блок, повышая силу тяги сухожилия.
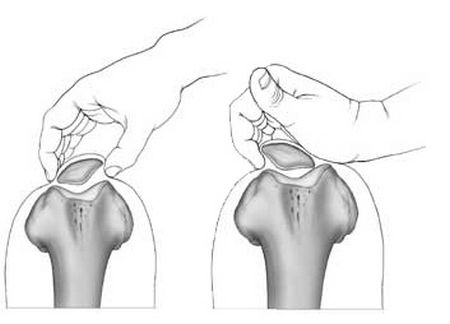
Нормальная работа коленной чашечки возможна при условии центрированного (правильного) его расположения в бороздке бедренной кости. В противном случае может наблюдаться наклон коленной чашечки.
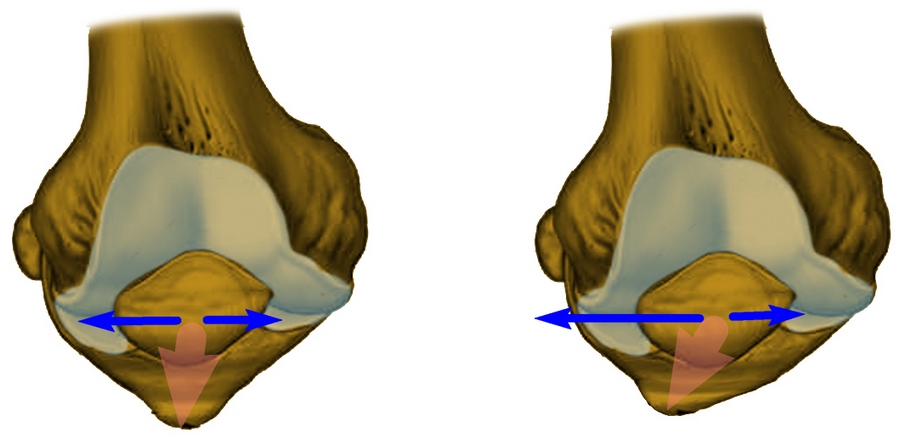
На рисунке слева показано нормальное (центрированное) положение надколенника. Справа – положение надколенника смещено.
В подавляющем большинстве ситуаций, при наличии тех или иных проблем в бедренно-надколенниковом суставе, коленная чашечка смещается в наружную сторону, и лишь изредка – во внутреннюю. Незначительные наклоны во фронтальном направлении могут говорить о наличии высокого давления надколенника на мыщелок, или, как называют данную патологию в медицине, латеральной гиперпрессии. В свою очередь, если коленная чашечка смещается во внутреннюю часть, пациенту диагностируется медиальная гиперпрессия.
Как показывает медицинская практика, даже незначительное смещение надколенника может спровоцировать его подвывих. В то время, как полный выход коленной чашечки за пределы бороздки – ее вывих.
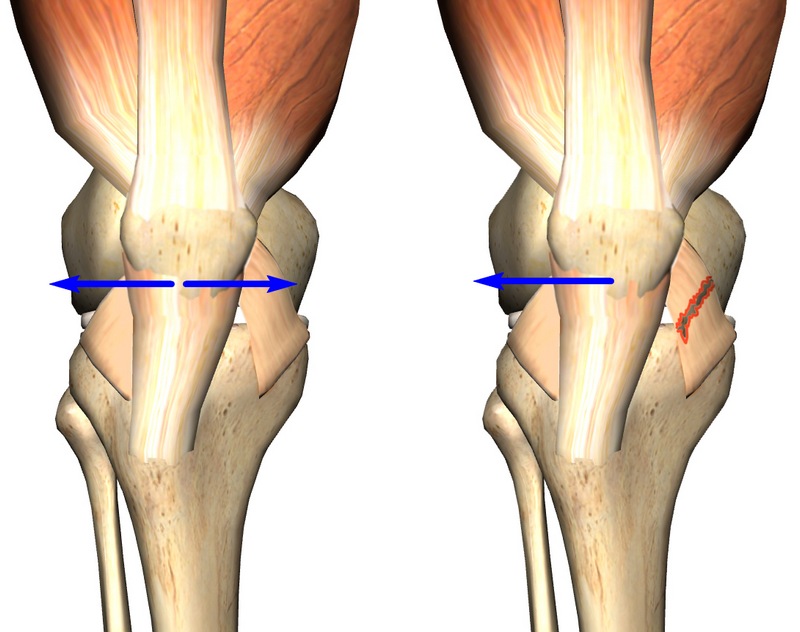
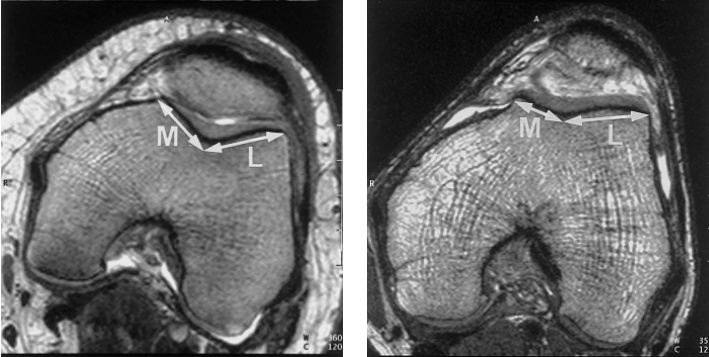
На рис. 3 в направлении слева на право отображено нормальное состояние коленного сустава с одинаковой шириной наружной и внутренней частей. Далее, показана латеральная гиперпрессия, при которой внутренний просвет шире, нежели наружный. На следующем изображении можно наблюдать выход части коленной чашечки за пределы бороздки при подвывихе. И, затем, можно наблюдать полное смещение надколенника за пределы сустава при вывихе.
Наклон, а также подвывих коленной чашечки являются одним из примеров его нестабильности, при которой может наблюдаться полный вывих.
Причины
Возникновение и патологическое развитие наклона надколенника, а также его подвывих провоцируются множеством факторов и, в большинстве случаев, сразу несколькими.
Наиболее значимыми причинами данного недуга являются:
Анатомически, коленная чашечка имеет 2-е расположенные по бокам связки, удерживающие ее и не дающие ей смещаться внутрь и наружу. При этом, чрезмерное натяжение наружной, либо ослабление внутренней связки могут провоцировать существенное смещение надколенника кнаружи.
При нормальном, строго центрированном положении коленной чашечки в бороздке (мыщелке), тяга внутренней и наружной связок строго сбалансирована. В случае возникновения дисбаланса (например, при серьезных повреждениях и разрывах связки) надколенник будет смещаться кнаружи вследствие отсутствия компенсации тяги наружной связки.
Помимо связок, стабильность коленной чашечки обеспечивают и мышцы, в том числе и внутренняя (медиальная). Являющаяся составным элементом четырехглавой мышцы бедра, данное мышечное образование отвечает, в том числе, и за стабильность коленной чашечки, исключая ее смещение кнаружи.
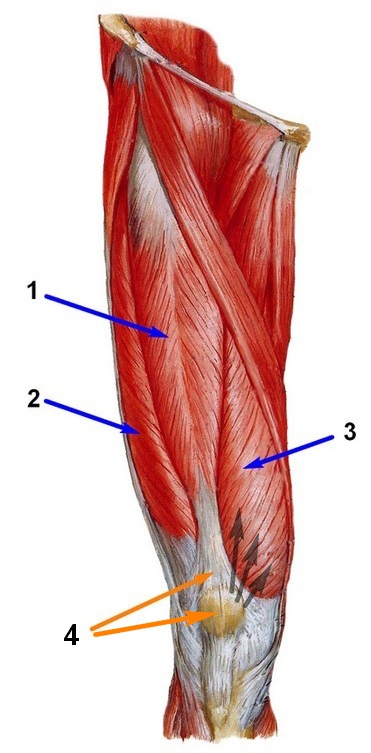
На рис. 5 отображены бедренные мышцы (вид спереди): 1 – прямая, 2 – латеральная, 3 – медиальная, 4 – промежуточная. Черными стрелками отмечена тяга медиальной мышцы.
Вальгусное или Х-образное искривление голеней кнаружи
Голень соединяется с бедренной костью под так называемым Q-углом (углом квадрицепса), определяемым шириной таза. Как правило, у женщин данный угол больше, нежели у мужчин. Как показывает медицинская практика, большая величина угла квадрицепса является дополнительным фактором, провоцирующим повреждение (включая полный разрыв) передней связки.
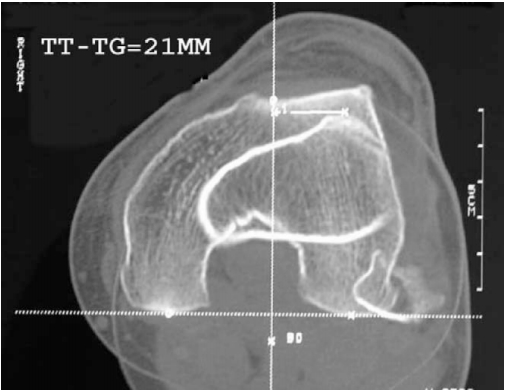
Дисплазия мыщелков бедра
Для стабильного и надежного удержания надколенника, бороздка, расположенная между мыщелками бедра, должна быть глубокой. В случае наличия так называемой дисплазии и вызванной данной патологией малой глубиной бороздки, коленная чашечка может смещаться кнаружи. Вывить дисплазию позволяют различные лучевые методики – МРТ и рентгенограммы.
На рис. 7 показаны данные МРТ коленного сустава, отображающие размещение коленной чашечки в бороздке. Слева показана бороздка в нормальном состоянии, справа – при наличии дисплазии мыщелков.
Переразгибание в колене, а также повышенное стояние надколенника провоцируют смещение последнего кнаружи вследствие выскальзывания из бороздки.
Наружное положение бугристости большеберцовой кости, к которой присоединяется связка коленной чашечки
У некоторого количества пациентов бугристость смещена кнаружи (расположена латерально), что провоцирует попутное смещение надколенника.
Подобная ситуация имеет место быть и в случае значительного закручивания голени во внутреннюю сторону (ротации голени внутреннего типа). Этому способствуют врожденные анатомические нюансы строения нижних конечностей, например – плоскостопие.
Закручивание голени во внутреннюю часть провоцирует попутное смещение коленной чашечки
Симптоматика подвывиха и наклона коленной чашечки
В случае патологически неправильного скольжения коленной чашечки в бороздке, зачастую, наблюдается нестабильность первой, а также различной интенсивности болевые ощущения в области коленного сустава.
При этом, чувство нестабильности, хотя и достаточно распространенный, но не основной показатель наличия подвывиха, либо наклона коленной чашечки.
Помимо болевых ощущений, при совершении разгибательно-сгибательных движений колена не редко можно услышать хруст (щелчок), вызванные патологически неправильным скольжением коленной чашечки в мыщелковой бороздке.
Стоит, также, обратить внимание, что подвывиху/наклону надколенника, зачастую, предшествует повреждение тех или иных участков сустава, вызванное, например, осложнениями после хирургического вмешательства, а также полученными ранее вывихами и пр.
В случае патологического подвывиха и/или наклона, скольжение коленной чашечки в мыщелковой бороздке осуществляется с отклонениями. Это, в свою очередь, вызывает существенные повреждения покрывающего данный коленный участок хряща, провоцируя развитие различного рода травм и, в частности, артроза сустава.
Также, в случае продолжительного наклона и/или подвывиха коленной чашечки, в суставной части может наблюдаться скопление жидкости, провоцирующей возникновение отечностей.
Диагностика
Осмотр лечащим специалистом
Согласно распространенной медицинской практике, наиболее частыми симптомами подвывиха и наклона коленной чашечки, является наличие в коленной области болевых ощущений различной интенсивности. В процессе осмотра, специалист уточняет локализацию боли, а также выясняет при совершении каких движений она обычно проявляется. Зачастую, дискомфортные ощущения возникают при совершении сгибательных движений свыше 30° и при определенных нагрузках, например, спуске и подъеме по лестнице.
Также, врач акцентирует внимание на неравномерном развитии отвечающих за разгибание коленно-суставных мышц. Как правило, при наличии подвывиха, а также наклоне надколенника могут наблюдаться атрофические изменения медиальной мышцы.
Однако и это еще не все. В процессе осмотра лечащим специалистом могут проверяться:
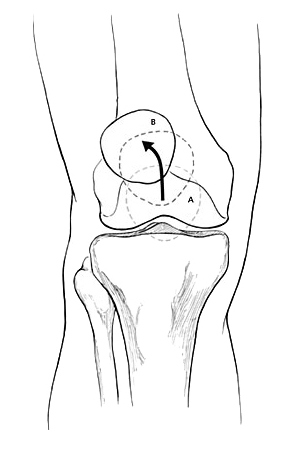
Поскольку в нормальном состоянии коленная чашечка перемещается по прямой траектории, ориентировочную оценку состояния надколенника можно выполнить путем разгибания нижней конечности в положении сидя. В случае наличия подвывиха, наблюдается его смещение кнутри. Если же J-признак отмечен при разгибании свисающей конечности – речь может идти о слабости медиальной бедренной мышцы.
На рисунке показана траектория движения коленной чашечки из точки А в точку В при совершении разгибания нижней конечности. При этом, при наличии подвывиха/наклона, надколенник движется по траектории, напоминающей букву J.
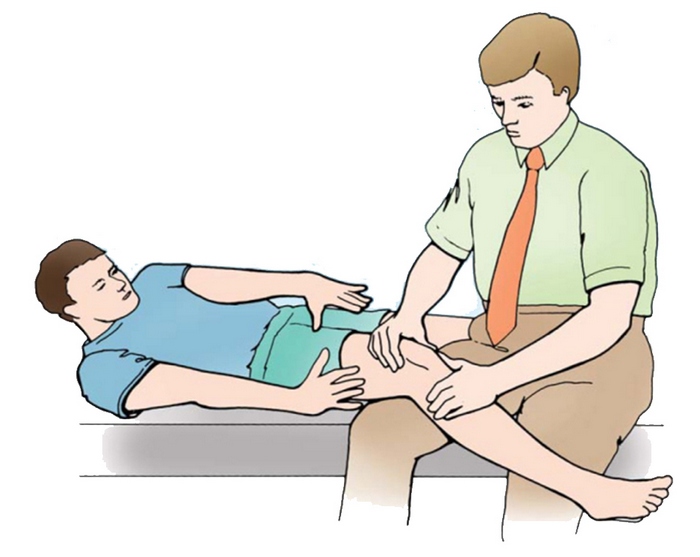
Для наиболее точного диагностирования подвывиха и/или наклона коленной чашечки, лечащий специалист проводит пальпацию пораженного участка. Наличие болевого синдрома, а также не типичная подвижность надколенника могут практически со 100%-й гарантией указывать на наличие недуга.
Кроме того, наличие болезненных ощущений в районе медиального надмыщелка свидетельствует о развитии так называемого признака Бассетта, возникающего, зачастую, при травмировании медиальной связки.
С целью выявления чрезмерной тяги наружной связки проводятся измерения наклона коленной чашечки при разогнутом, находящемся в свободном положении колене. В момент приподнятия ее наружного края, внутренний край фиксируется. Полученный угол, в норме, составляет порядка 15°. Если болевые ощущения начинают возникать в случае меньших показателей – речь может идти о чрезмерном натяжении латеральной связки.
На изображении показан процесс пальпации коленной чашечки (проба Бассета).
Страх, вызванный предчувствием вывиха коленной чашечки
В процессе взятия проб, когда специалист смещает коленную чашечку, пациент может почувствовать дискомфортные ощущения, боль, а также страх вывиха.
Обследование пациента осуществляется в положении лежа, как на спине (чаще всего), так и на животе. При этом, во втором случае, фиксация таза и отсутствие возможности сгибания бедра обеспечивают более точную оценку имеющейся ситуации.
Для того, чтобы подтвердить установленный диагноз, а также разработать оптимально подходящий для конкретной ситуации план лечения, специалист проводит дополнительное обследование посредством лучевых методик – КТ и МРТ.
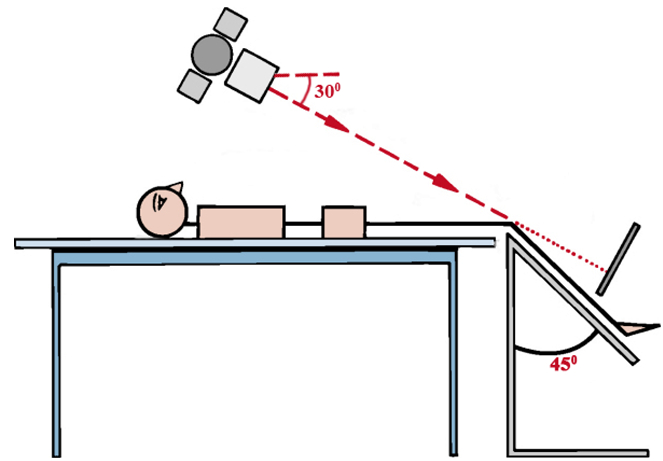
Первый этап обследования предполагает получение рентгенограммы в боковой и фронтальной проекциях при положении пациента стоя. Данная методика позволяет оценить особенности рельефа и глубину борозды, а также определить высоту стояния коленной чашечки. В этом случае, при получении такой развернутой информации, специалист может выявить деформацию, существенный подвывих или полный перелом коленной чашечки. Дополнительные сведения о размещении надколенника, а также наличии его вывиха или наклона, предоставляет рентгенограмма, выполненная в осевой проекции.
Особенности положения пациента при рентгенограммах по Мерчанту
Рентгенограмма по Мерчанту (осевая проекция) демонстрирует наклон надколенника. В этом случае наружная ширина суставной щели меньше, нежели внутренняя.
В отличие от рентгенограммы, компьютерная томография позволяет определить наличие недуга с большей точностью, что объясняется отсутствием искажений и наложений друг на друга структур при получении снимка. Более того, КТ предоставляет возможность получить необходимые данные при любых вариациях согнутой конечности.
Как уже было сказано выше, наиболее значимой причиной возникновения и прогрессирования наклона/подвывиха считается патологическое положение бугристости большой берцовой кости. Как правило, КТ, также, позволяет максимально точно установить особенности пространственного положения борозды, бугристости, и коленной чашечки.
На изображении показано наложение срезов позволяющих вымерять промежуток между бороздой и бугристостью.
МРТ допускается применять для уточнения данных, полученных при проведении КТ и рентгенографических исследований. Однако, наиболее актуальным такой метод является при:
Учитывая, что наличие болевых ощущений в колене, зачастую, может быть сопряжено с наличием иного вида проблем, МРТ, как наиболее точная методика, применяется гораздо чаще.
Особенности лечения
Консервативные методики
Как правило, устранение проблем, вызванных наклоном/подвывихом коленной чашечки, проводится по консервативным методикам, основанным, преимущественно, на выполнении специально разработанных физупражнений, позволяющих эффективно восстановить баланс разгибающих мышц.
Эффективным считается и применение так называемого тейпирования, обеспечивающего снижение болевых ощущений в области колена и компенсацию коленной чашечки кнаружи.
Важно, все же, отметить, что в ряде случаев, несмотря на результативность консервативных методик, без хирургического вмешательства на обойтись.
Хирургические методики
Методики хирургического вмешательства основаны на артроскопическом введении через предварительно сделанный прокол видеокамеры, позволяющей детально наблюдать и оценивать надколенник, а также все другие элементы коленного сустава изнутри.
В случае, когда наблюдается только наклон надколенника, выполняют рассечение косой части широкой мышцы, а также всей наружной связки.
Схематическое отображении артроскопического рассечения наружного края коленной чашечки.
Выше было дано элементарное описание основной и наиболее часто применяемой хирургической процедуры, используемой для устранения подвывиха и/или наклона коленной чашечки. Однако, как правило, существует масса вариаций одной и той же клинической ситуации, что требует индивидуального подхода к ее устранению.
Прогноз
В подавляющем большинстве клинических ситуаций, лечение подвывиха/наклона, имеет благоприятный исход. При грамотном подходе, а также адекватной консервативной и/или хирургической стратегии лечения, с высокой степенью вероятности допускается полное излечение и восстановление пациента, с возможностью достаточно быстрого возврата к активному образу жизни и занятиям спортом.
Разумеется, что при восстановлении интенсивность физических реабилитационных нагрузок следует повышать постепенно, во избежание повторного травмирования некогда поврежденной области колена.