не раздвигаются ноги что делать
Синдром вагинальной релаксации
Синдром вагинальной релаксации — это женское гинекологическое заболевание, при котором мышцы и слизистая оболочка влагалища утрачивают свой тонус, что приводит к увеличению объёма влагалища и неполному смыканию вульварного кольца (половой щели, входа во влагалище).
Синдром вагинальной релаксации (СВР) имеет несколько вариантов названия: вагинальная слабость, синдром широкого влагалища, атония влагалища. Заболевание не представляет угрозы для жизни, но сильно ухудшает её качество: женщины жалуются на снижение чувствительности во время сексуальной близости и трудности в достижении оргазма. Не последнее место занимают и жалобы эстетического характера: широко открытая половая щель многими воспринимается как признак вульгарности.
Причины
Основной причиной СВР являются дисфункции тазового мышечно-связочного аппарата: метаболическая дистрофия, нарушения нервной регуляции, а также повреждения соединительных тканей и мышечных волокон в области таза и влагалища в частности. Утрата мышечно-связочным аппаратом своей функциональной состоятельности может быть вызвана следующими факторами:
Также вероятность развития синдрома широкого влагалища возрастает при гиподинамии, ранней менопаузе, геморрое и варикозной болезни.
Симптомы
Ещё одним признаком СВР могут служить жалобы постоянного полового партнёра на слишком слабое примыкание стенок влагалища к половому члену, чего раньше не наблюдалось.
Лечение
Пациенткам, страдающим синдромом вагинальной релаксации, рекомендуется интимная пластика, позволяющая добиться быстрых и устойчивых результатов. Для решения проблемы вагинальной слабости применяются следующие методы:
В особо сложных ситуациях выполняется кольпорафия — полноценная хирургическая операция, в ходе которой часть тканей влагалища иссекается, а края разреза ушиваются, что позволяет сузить просвет половых путей до требуемых размеров.
О консервативной терапии
Консервативная терапия может применяться на начальных стадиях СВР, а также в случаях, если пациентки отказываются от интимной пластики. Для восстановления тонуса мышечно-связочного аппарата влагалища используют следующие методы:
Недостатком консервативного лечения СВР является низкая результативность в запущенных или особо тяжёлых случаях, а также длительный курс терапии.
Профилактика
Чтобы предупредить развитие синдрома вагинальной релаксации, достаточно соблюдать всего несколько простых рекомендаций: регулярно наблюдаться у гинеколога, контролировать вес тела, избегать поднятия тяжестей, пролечивать заболевания дыхательных путей, не допускать хронических запоров. При отсутствии противопоказаний женщинам настоятельно рекомендуется заниматься тренировкой интимных мышц.
Боль при отведении бедра
Содержание
Боль при отведении бедра чаще всего является следствием повреждения или воспаления тканей тазобедренного сустава. Эти суставы отвечают за поддержку всей тяжести тела человека в вертикальном положении и имеют огромное значение в обеспечении физической деятельности. Патологии этой области могут принести серьезный дискомфорт в повседневную жизнь вплоть до ограничения подвижности и потери работоспособности.
Чаще всего поражения тазобедренного сустава вызывают обострение боли не только при отведении бедра, но и при любых других движениях ноги. Боль также может иррадиировать (отдавать) в близкие по отношению к суставу области: бедренную, паховую, ягодичную. При этом болезненность способна сохраняться как при физических нагрузках, так и при их отсутствии. Все это делает такой симптом, как боль при отведении бедра, довольно размытым по своей характеристике и затрудняет постановку диагноза. Необходимо вовремя обратиться за квалифицированным лечением к проверенным специалистам – это послужит гарантией избавления от боли и дискомфорта в тазовой области навсегда или на длительный срок без внезапных рецидивов. Наш медицинский центр обеспечит вам именно такое лечение.
Основные причины возникновения боли при отведении бедра
Среди возможных причин можно выделить:
Разновидности боли при отведении бедра в зависимости от их характера
При обращении к врачу важно как можно конкретнее сформулировать все сопутствующие боли при отведении бедра проявления патологии. В первую очередь это относится к характеру самой боли, которая может быть:
Диагностика и лечение болей в области тазобедренного сустава
В медицинском центре «Шифа» мы используем лучшее диагностическое оборудование современных брендов, что позволяет нам проводить качественные исследования и ставить точный диагноз. Вам могут быть назначены следующие диагностические процедуры:
Назначение терапии во многом зависит от причины боли при отведении бедра, но почти при всех патологиях она наиболее эффективна в комплексе: медикаменты + физиотерапия + коррекция двигательной активности пациента. Последнее включает в себя лечебную гимнастику, уменьшение или увеличение физической нагрузки (индивидуально в зависимости от причины заболевания). Хирургическое вмешательство (например, эндопротезирование сустава) назначается при серьезных травмах и патологиях, только в случаях, если другая терапия будет неэффективна.
В нашем медицинском центре вы можете рассчитывать на всесторонний и заботливый подход к проблеме боли в зоне тазобедренного сустава. По результатам диагностики вам будет назначено эффективное и грамотное лечение. Записывайтесь на прием к нашим врачам по контактному номеру телефона.
Синдром беспокойных ног
Синдром беспокойных ног (болезнь Экбома или Виллиса-Экбома) – это состояние, при котором человек испытывает неприятные ощущения в ступнях и голенях во время засыпания, вынуждающие его постоянно шевелить нижними конечностями, вставать, ходить или делать массаж. Ночной отдых становится неполноценным, возникает дневная сонливость. В тяжелых состояниях недостаток сна приводит к развитию депрессии, повышенной тревожности и других сопутствующих проблем.
Общая информация и синдроме
По данным статистики, синдром беспокойных ног возникает у 2-10 человек из 100. Ему больше подвержены пожилые люди, беременные, а также молодежь в возрасте до 30 лет. Женщины страдают чуть чаще мужчин.
Биомеханизм заболевания точно не известен. Считается, что патология связана с нарушением выработки или обмена дофамина и нарушением работы гипоталамуса, отвечающего за чередование сна и бодрствования.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
Симптомы
Симптомы синдрома беспокойных ног не зависят от его причины. Основным признаком патологии является неприятное ощущение в стопах и голенях. Пациенты описывают его как жжение, зуд, покалывание, распирание или сдавливание, боли, тяжесть и т.п. Дискомфорт появляется в покое, чаще всего во время засыпания, и вызывает стойкое желание пошевелить ногами. Ощущения прекращаются во время движения и возобновляются в покое. В результате процесс засыпания нарушается.
В течение ночи проблема сохраняется. Человек продолжает двигать ногами (а иногда и руками) неосознанно, в результате чего сон становится поверхностным и прерывистым. Сила приступов особенно выражена в начале и середине ночи (до 2-3 часов утра), затем дискомфорт постепенно сходит на нет. Недостаточный ночной отдых приводит к появлению сонливости в дневное время. У пациента снижается внимание, способность к концентрации. В тяжелых случаях развивается стойкое расстройство сна, а оно, в свою очередь, приводит к нервному истощению и депрессии.
Некоторые люди отмечают появление дискомфорта в ногах и в дневное время. Длительное пребывание в сидячем положении, например, во время поездки, работы за компьютером или посещения театра также провоцирует приступ.
Диагностика
Диагноз синдрома беспокойных ног ставится на основе жалоб пациента на характерную симптоматику, стандартного и неврологического осмотра. Для подтверждения назначаются два обследования:
Помимо постановки основного диагноза врач старается выявить причину патологии. Для этого могут быть назначены:
При необходимости пациент направляется на консультацию к узким специалистам (эндокринолог, гастроэнтеролог, уролог и т.п.).
Лечение синдрома беспокойных ног
Лечение требует комплексного подхода. Если патология носит первичный характер, используются следующие препараты:
Препараты первых трех групп являются рецептурными. Их прием должен проводиться в строгом соответствии с назначением врача. В тяжелых случаях используются опиоидные препараты, но их применение строго ограничено.
Если заболевание возникло на фоне другой патологии, назначаются средства для устранения причины:
Улучшить эффект медикаментозного лечения помогает физиотерапия (магнитотерапия, дарсонвализация), массаж, лечебная физкультура. Эти методики являются вспомогательными.
В долгосрочной перспективе желательно пройти курс санаторно-курортного лечения, направленный на укрепление нервной системы. Грязевые ванны, хвойные ванны, водолечение, лимфопрессотерапия – все это способствует нормализации психического состояния, улучшает сон и снижает частоту приступов.
Профилактика приступов
Чтобы не мучиться вопросами, что делать при синдроме беспокойных ног и как его вылечить, рекомендуется скорректировать образ жизни. Правильное питание, физическая активность, полноценный отдых – все это помогает уменьшить частоту приступов и даже полностью избавиться от них. Врачи рекомендуют придерживаться следующих правил:
Умеренная физическая активность является хорошей профилактикой гиподинамии. При синдроме беспокойных ног лучше отдавать предпочтение ходьбе, легкому бегу, а также плаванию. Добиться улучшения можно также с помощью йоги и медитации, особенно тех асан, которые снимают напряжение ног.
Лечение в клинике «Энергия здоровья»
Специалисты клиники «Энергия здоровья» готовы прийти на помощь при синдроме беспокойных ног любой тяжести. К Вашим услугам опытные врачи отделения Неврологии клиники, которые поставят диагноз и подберут эффективное лечение. Мы используем комплексный подход, который включает в себя:
При необходимости на помощь придут наши психотерапевты.
Преимущества нашей клиники
«Энергия здоровья» – это многопрофильный медицинский центр, предлагающий каждому пациенту медицинские услуги высшего качества. В распоряжении наших специалистов имеется современное диагностическое оборудование, позволяющее быстро определить причину проблем и подобрать лечение. Обращаясь к нам, Вы получаете:
Синдром беспокойных ног способен превратить каждую ночь в ад. Запишитесь на обследование и лечение в клинику «Энергия здоровья» и подарите себе полноценный ночной отдых.
ДИСПЛАЗИЯ ТАЗОБЕДРЕННЫХ СУСТАВОВ У ДЕТЕЙ: ЧТО НАДО ЗНАТЬ РОДИТЕЛЯМ
Несгибаемость – это достоинство, переходящее с годами в диагноз. Так говорят о взрослых людях, имеющих упрямый характер в юности, и проблемы с суставами в старости. Но что делать, если неполноценные суставы имеет маленький ребёнок? Как не пропустить своевременную диагностику заболевания суставов младенца и можно ли решить эту проблему в раннем возрасте?
Сегодня мы поговорим о таком заболевании, как дисплазия тазобедренных суставов (или сустава) у детей.
Итак, давайте разбираться.
ЧТО ТАКОЕ ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА?
Дисплазия тазобедренного сустава — врождённая неполноценность сустава, обусловленная его неправильным развитием, которая приводит к подвывиху или вывиху головки бедренной кости — к «врождённому вывиху бедра» (англ.: congenital dislocation of the hip). При этом состоянии может наблюдаться либо недоразвитие сустава, либо его повышенная подвижность в комбинации с недостаточностью соединительной ткани.
МЕТОДИКА ОПРЕДЕЛЕНИЯ ДИСПЛАЗИИ
Как правило, определить или иногда заранее заподозрить патологию у детей можно по таким основным классическим признакам:
Именно последний симптом является самым важным при диагностике этого заболевания. Методика его определения сводится к следующему. Ребенку медленно отводят бедра равномерно в обе стороны. При нормальных отношениях в суставах оба бедра в положении крайнего отведения почти касаются наружными поверхностями плоскости стола. При вывихе головка бедра в момент отведения соскальзывает в вертлужную впадину, что сопровождается характерным толчком – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину.
СИМПТОМАТИКА ЗАБОЛЕВАНИЯ
Основными симптомами дисплазии являются:
Важно отметить, что у здоровых новорожденных деток ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола или иной поверхности. При ограничении отведения ножек только до 50-60° есть все основания заподозрить врожденную патологию. У здорового ребенка в возрасте 7-8 месяцев каждая ножка обычно отводится на 60-70°, а у малыша с врожденным вывихом – только на 40-50°, что есть основанием бить тревогу родителям.
БЕССИМПТОМНОЕ ТЕЧЕНИЕ ДИСПЛАЗИИ: А ТАК БЫВАЕТ?
Да, в этой патологии бывает и бессимптомное течение. Именно поэтому часто родители не могут самостоятельно заподозрить дисплазию, поскольку нет никакого ограничения движения в тазобедренном суставе. В этом случае болезнь обнаруживает только детский врач. Поэтому в возрасте один месяц ребенка обязательно должен осмотреть квалифицированный ортопед. Такой осмотр возможно сделать в профильном медицинском центре «Ladisten Clinic».
МОЖНО ЛИ УЗНАТЬ О ЗАБОЛЕВАНИИ ВО ВРЕМЯ БЕРЕМЕННОСТИ С ПОМОЩЬЮ УЗИ? КАК ИЗБЕЖАТЬ ЕГО РАЗВИТИЯ?
Во время УЗИ беременной женщине, как правило, этот диагноз не выявляют.
Поэтому, от женщины в данном случае ничего не зависит. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Здесь главное своевременная диагностика у ребенка и правильное выбранное дальнейшее лечение.
ДИАГНОСТИКА И ЕЕ ОСНОВНЫЕ МЕТОДЫ
Предварительный диагноз ребенку может быть выставлен еще в роддоме при его первичном осмотре. В этом случае нужно обязательно в течение первых 3-х недель жизни обратиться к детскому ортопеду, который проведет обследование и составит схему лечения. Важно отметить, что для исключения данной патологии всех детей осматривают в возрасте 1- 4 месяцев. Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Как правило, для уточнения диагноза дисплазия применяются такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется. Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и на практике достаточно информативна.
СТАТИСТИЧЕСКИЕ ДАННЫЕ
Статистика утверждает: до 25 % новорожденных деток имеют ту или иную форму дисплазии тазобедренного сустава, иными словами — рождаются с подвывихами. В большинстве случаев под постоянным наблюдением ортопеда суставы самостоятельно «дорастают» и приходят в анатомическую норму. В остальных — им просто нужно немного помочь.
Так, одной из причин, приводящих к нарушению нормального развития сустава, является неправильное его развитие еще внутриутробно. Болезнь начинает развиваться на 5-6 неделе беременности. Также важно отметить, что свое влияние на наличие дисплазии у ребенка оказывают генетический и гормональный факторы, поскольку дисплазия тазобедренного сустава в 10 раз чаще встречается у детей, родители которых имели признаки врожденного вывиха бедра. Стоит отметить, что у девочек дисплазия тазобедренных суставов встречается в два раза чаще и протекает особенно тяжело. Что касается суставов, то чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %). Также во врачебной практике при его диагностике замечена связь заболеваемости с экологическим неблагополучием.
ФОРМЫ ДИСПЛАЗИИ
Дисплазия тазобедренного сустава может проявляться в самых разных формах.
Различают три основные формы дисплазий:
— дисплазию вертлужной впадины — ацетабулярную дисплазию (недостаточная глубина впадины);
— дисплазию проксимального отдела бедренной кости;
— ротационные дисплазии;
— подвывихи и вывихи тазобедренных суставов.
ПОСЛЕДСТВИЯ
Нарушение функции нижней конечности, походки, боли в тазобедренных суставах и высокий риск инвалидности — вот последствия запущенной дисплазии. Потому всем родителям нужно знать первые симптомы этого недуга и понимать важность своевременных визитов к детскому ортопеду.
ПРОФИЛАКТИКА ЗАБОЛЕВАНИЯ
Именно оно является основным методом профилактики дисплазии тазобедренного сустава. Как только еще в 1971 году согласно национальной оздоровительной программы провели пропаганду широкого пеленания, уже спустя несколько лет только 0,2% деток в возрасте от 1 года страдали этим недугом.
К таким устройствам относятся всевозможные шины (своего рода распорки между ног), пластиковые корсеты и даже гипсовые фиксаторы. Самое популярное фиксирующее приспособление — это так называемые стремена Павлика — чешского врача-ортопеда, придумавшего фиксировать ножки малыша с помощью особой шлейки.
Конкретным упражнениям и приемам для ежедневного массажа и гимнастики вас обучит наш лечащий ортопед «Ladisten Clinic», поскольку набор манипуляций строго зависит от того, насколько именно недоформирован сустав.
Но только тех моделей, которые позволяют малышу свободно держаться, широко расставив ноги в стороны.
ЛЕЧЕНИЕ
Лечение дисплазии тазобедренного сустава, как правило, осуществляется или путем вправления вывиха и лечения кокситной повязкой, или путем скелетного вытяжения или же хирургического вмешательства.
ВПРАВЛЕНИЕ ВЫВИХА И ЛЕЧЕНИЕ КОКСИТНОЙ ПОВЯЗКОЙ (этот метод не используем в нашей клинике)
Еще в 1896 г. А. Лоренц опубликовал первые случаи излечения врождённого вывиха бедра при помощи именно бескровного вправления с последующей длительной фиксацией ног кокситной гипсовой повязкой в положении сгибания и отведения в тазобедренном суставе под прямым углом (первое положение Лоренца). Закрытое вправление вывиха проводят обычно детям в возрасте от 2 до 5-6 лет. После 5-летнего возраста бескровное вправление вывиха технически сложно или даже невозможно. В этих случаях применяют хирургическое лечение — открытое вправление.
СКЕЛЕТНОЕ ВЫТЯЖЕНИЕ
В отдельных случаях вправление высоких вывихов бедра возможно методом скелетного вытяжения. Его проводят у детей в возрасте от 1,5 года до 6-8 лет. Чем больше возраст ребёнка, тем больше вероятность в необходимости завершения лечения хирургическим путём.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Для лечения врождённого вывиха бедра применяют большое количество хирургических методов, которые можно разделить на такие группы:
КАК ЭТО ЛЕЧИТСЯ В МЦ «LADISTEN CLINIC»?
В медицинском центре «Ladisten Clinic» в 2004 году кандидатом медицинских наук Веклич В.В. был разработан хирургический метод лечения таких заболеваний, как дисплазия тазобедренных суставов, подвыхи и вывихи.
Данный метод заключается в малотравматичном лечении. Операция выполняется с проколов, длится 40 минут, устанавливается аппарат внешней фиксации (АВФ). При этом ребенок в аппарате может ходить. Срок лечения составляет всего 2,5-3 месяца, при этом в клинике ребенок находится всего 7 дней. Лечение не требует обезболивающей терапии во время ношения аппаратов. Аппарат снимается за 5 минут.
А КАК В ДРУГИХ СТРАНАХ?
Интересно отметить, что в странах Азии и Африки, где женщины издревле носят своих младенцев на себе, привязывая их себе на спину или на живот (то есть ребенок все время проводит в положении сидя, с широко расставленными ножками), такого явления как дисплазия тазобедренного сустава у детей вообще не существует.
ПРОГНОЗ
При своевременном обнаружении и правильном лечении заболевания прогноз условно благоприятный.
ГДЕ ЛЕЧАТ ДИСПЛАЗИЮ ТАЗОБЕДРЕННЫХ СУСТАВОВ У ДЕТЕЙ?
Если у Ваших деток есть проблема с суставами и у ребенка заподозрили или уже диагностировали дисплазию тазобедренного сустава – Вы всегда можете обратиться в специализированный медицинский центр «Ladisten Clinic», где работают опытные, со стажем более 40 лет и известные не только в Украине, но и в мире, врачи – ортопеды, которые всегда профессионально проконсультируют и помогут в лечении этого и сопутствующих заболеваний ваших деток.
Что делать с деформацией коленного сустава?
Рассказываем о причинах, способах диагностики и методах лечения деформации коленных суставов.
У многих людей проблемы с суставами колена и бедра начинаются в пожилом возрасте. Это связано с разрушением костей и истончением хрящевой ткани. Но деформация коленного сустава, в отличие от артрита или старых травм, проявляется и в детском возрасте, и даже может быть заложена ещё в период беременности.
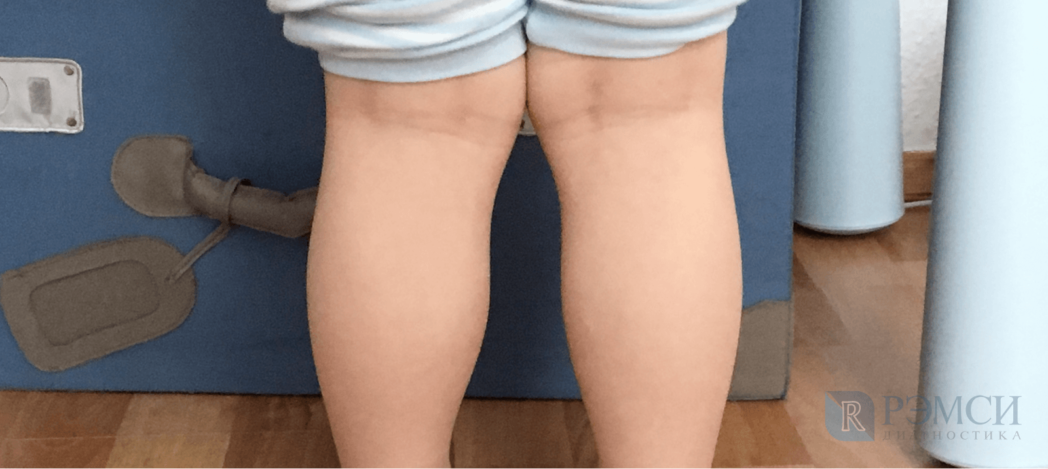
Что такое искривление коленного сустава?
Искривлённые колени — одно из самых распространённых ортопедических заболеваний. Из-за него меняется походка, появляется косолапость. Ощущается постоянная боль в коленях. Простые прогулки приносят дискомфорт и усталость. Лёгкая деформация не приносит боли при обычной жизни, и носит исключительно эстетический характер.
При деформации колено смещается внутрь или наружу, что приводит к разворачиванию бедра и голени, изменению угла опоры и искривлению костей ноги. Врачи различают два вида деформации:
Заболевание делится также по степени проявления:
Причины деформации коленного сустава
Заболевание может развиться в разные стадии жизни: до рождения, в детстве и у взрослого человека. Врождённая аномалия формы коленей проявляется, если у матери во время беременности:
Если же ребёнок родился здоровым, то у него есть шанс заболеть деформацией суставов в следующих случаях:
Из-за недостатка питательных веществ кости и хрящи становятся более мягкими и хрупкими. Если ребёнок рано встанет на ноги, которые ещё не будут приспособлены держать его вес, то суставы неизбежно искривятся.
У взрослого человека есть несколько путей приобретения этого заболевания:
Конечно, при недостатке витаминов и минералов в питании проблемы с коленями появятся и у взрослого. Однако на уже развитых суставах риск получить серьёзное искривление куда ниже, чем во время роста.
Как диагностировать и лечить?
Врач увидит сильную деформацию коленного сустава при визуальном осмотре. Для этого он измерит расстояние между щиколотками (при вальгусной деформации) или коленями (при варусной) в расслабленном состоянии. Если у него появится подозрение на патологию, то он назначит полноценные обследования коленей и костей таза:
В редких случаях, при запущенной стадии болезни нужно сделать снимки поясничного и крестцового отделов позвоночника.
Если болезнь проявилась после травмы или развития патологий суставов, врачам придётся поработать с первичным заболеванием. Здесь уже могут понадобиться снимки позвоночника, общий и биохимический анализы крови, а также исследования синовиальной жидкости.
Лечение деформации включает в себя физиотерапию и массаж, использование ортопедической обуви, лёгкую лечебную физкультуру, изменение диеты. Могут назначить хондропротекторы и противовоспалительные препараты. В тяжёлой стадии искривление исправляют хирургическим путём.
Избавиться от болезни-причины необходимо, так как кривизна ног приведёт к тяжёлым последствиям. Нарушается строение не только нижних конечностей, но и всего тела. Деформация коленного сустава имеет множество последствий: от плоскостопия до сколиоза и серьёзных искривлений позвоночника. Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Профилактика искривления коленных суставов
У детей
Первую профилактику следует проводить ещё матери: она должна тщательно следить за своим питанием и приёмом лекарств во время беременности. При возможности, нужно провести это время в чистом районе, а не в центре города. Следует избегать любого взаимодействия с токсическими веществами: красками, растворителями, инсектицидами.
В первые годы ребёнок должен получать достаточное количество кальция и витамина D, регулярно бывать на свежем воздухе. Не следует ограничивать его движения или, наоборот, пытаться посадить или поставить на ноги раньше, чем он сам будет готов это сделать. Если у него есть врождённая склонность к слабым суставам, следует наблюдаться у специалиста. Возможно, он посоветует коррекцию питания или физической активности.
У взрослых
Взрослому человеку достаточно вести здоровый образ жизни, регулярно делать хотя бы лёгкую гимнастику, полноценно питаться и носить удобную обувь. Берегите себя от травм, вовремя лечите инфекционные заболевания.
Для предотвращения развития уже имеющейся деформации следуйте рекомендациям врача: принимайте назначенные препараты, используйте ортопедическую обувь, занимайтесь лечебной физкультурой. Обязательно следите за своим питанием, чтобы в нём присутствовало достаточное количество витаминов и минералов. Эти действия не только помогут при проблемах с суставами, но и избавят от множества других неприятных симптомов.
И не откладывайте визит к врачу, если вы или ваш ребёнок почувствовали боль в колене и изменение походки. Деформация коленного сустава намного проще лечится на начальной стадии, когда проблемы ещё почти незаметны.