нарывает нога при диабете что делать
Болезни кожи при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть. На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы. В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans. Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии. Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком. Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию. Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
И. Б. Мерцалова, кандидат медицинских наук
РМАПО, Москва
Алгоритмы диагностики, лечения и профилактики синдрома диабетической стопы
Диабетическая стопа Cиндром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, явления остеоартропатии, представляющие непосредственную угрозу развития я
Cиндром диабетической стопы (СДС) объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, явления остеоартропатии, представляющие непосредственную угрозу развития язвенно-некротических процессов и гангрены стопы. СДС — одно из наиболее грозных осложнений сахарного диабета (СД), развивающееся более чем у 70% больных. Несмотря на то что поражение нижних конечностей достаточно редко является непосредственной причиной смерти пациентов, оно в большинстве случаев ведет к инвалидизации. Частота ампутаций конечностей у больных СД в 15 — 30 раз превышает данный показатель в общей популяции и составляет 50 — 70% общего количества всех нетравматических ампутаций. Однако следует особо отметить, что при СД II типа (инсулин-независимом) уже на момент постановки диагноза от 30% до 50% больных имеют признаки поражения нижних конечностей той или иной степени.
Достаточно велики и экономические затраты, необходимые для проведения адекватного лечения этой большой категории пациентов, но следует помнить, что при использовании оперативных методов эти затраты возрастают в 2 — 4 раза. Это связано как с более высокой стоимостью самого хирургического лечения, так и с увеличением затрат на последующую реабилитацию (протезирование, полная потеря трудоспособности). Ампутация одной конечности ведет к возрастанию нагрузки на другую, и, как следствие этого, многократно увеличивается риск развития язвенных дефектов и на контралатеральной конечности.
 |
| Алгоритм обследования больных с синдромом диабетической стопы |
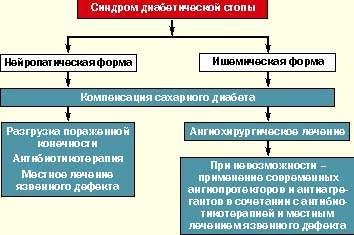
В мировой клинической практике как терапевтов, так и хирургов принята единая классификация синдрома диабетической стопы, согласно которой различают три основные клинические формы:
В основу данной классификации положены современные представления о патогенезе СДС и преобладании одного из его основных звеньев (нейропатия, микро- и макроангиопатия) в конкретном клиническом случае. Каждая клиническая форма СДС требует различных терапевтических подходов.
Одним из проявлений диабетической нейропатии является диабетическая остеоартропатия. Наиболее выраженные изменения костных структур и связочного аппарата стопы называются суставом или стопой Шарко. Кроме собственно сустава Шарко выделяют и другие формы костно-суставных поражений при СД: остеопороз, гиперостоз, остеолиз, патологические переломы и спонтанные вывихи. На практике наблюдаются различные сочетания вышеуказанных форм у одного и того же пациента, что связано с общностью их патогенетических и реализующих факторов. Учитывая этот момент, многие авторы предлагают объединить разновидности патологических изменений костей и суставов под термином «стопа Шарко».
Для раннего выявления поражения нижних конечностей у больных СД необходимо проведение определенного комплекса диагностических мероприятий, состоящих из следующих этапов.
1. Тщательный сбор анамнеза. Имеют значение длительность заболевания, тип СД ( I тип или II тип), проводимое ранее лечение, а также наличие у больного на момент осмотра или ранее таких симптомов нейропатии, как колющие или жгущие боли в ногах, судороги в икроножных мышцах, чувство онемения, парастезии. Жалобы больного на перемежающуюся хромоту являются характерным признаком макроангиопатии. Учитываются время появления болей, расстояние, которое больной проходит до появления первых болей, наличие болей в покое. В отличие от ишемических болей, которые могут также возникать ночью, нейропатически обусловленный болевой синдром купируется при ходьбе. Ишемические боли несколько ослабевают при свешивании ног с края постели. Наличие в анамнезе язв или ампутаций является важным прогностическим признаком в плане развития новых поражений стоп. При имеющихся других поздних осложнениях СД, таких как ретинопатия и нефропатия (особенно ее терминальная стадия), высока вероятность развития язвенного дефекта. Наконец, при сборе анамнеза необходимо определить информированность больного о возможности поражения стоп при СД, ее причинах и мерах профилактики.
2. Осмотр ног — наиболее простой и эффективный метод выявления поражений стопы. При этом важно обратить внимание на такие признаки, как цвет конечности, состояние кожи и волосяного покрова, наличие деформаций, отеков, участков гиперкератоза и их расположение, язвенных дефектов, состояние ногтей, особенно в межпальцевых промежутках, зачастую остающихся незамеченными. Пальпаторно определяется пульсация на артериях стопы.
 |
| Алгоритм лечения больных с различными клиническими формами синдрома диабетической стопы |
3. Оценка неврологического статуса включает:
а) Исследование вибрационной чувствительности, проводимое с помощью градуированного камертона. Для нейропатического поражения характерно повышение порога вибрационной чувствительности, для ишемической — показатели соответствуют возрастной норме.
б) Определение болевой, тактильной и температурной чувствительности по стандартным методикам. В последние годы большую популярность приобрели неврологические наборы монофиламентов, позволяющих с большой степенью точности определить степень нарушения тактильной чувствительности.
в) Определение сухожильных рефлексов.
г) Электромиография является наиболее информативным методом оценки состояния периферических нервов, однако ее применение ограничено из-за трудоемкости и высокой стоимости исследования.
4. Оценка состояния артериального кровотока. Наиболее часто используются неинвазивные методы оценки состояния периферического кровотока — допплерометрия, допплерография. Проводится измерение систолического давления в артериях бедра, голени и стопы — по градиенту давления определяется уровень окклюзии. Показатели лодыжечно-плечевого индекса (ЛПИ) отражают степень снижения артериального кровотока (ЛПИ = РАГ/РПА, где PАГ — систолическое давление в артериях стоп или голеней, PПА — систолическое давление в плечевой артерии). Показатели систолического давления и ЛПИ определяют дальнейший ход диагностического поиска. При необходимости проводится определение насыщения тканей кислородом, а для решения вопроса о возможности проведения ангиохирургического лечения — ангиография. Показатели систолического давления могут служить определенным ориентиром в плане возможности консервативного лечения, они также позволяют прогнозировать вероятность заживания язвенных дефектов стоп.
 |
| Диабетическая стопа: рентгенограмма |
5. Рентгенография стоп и голеностопных суставов позволяет выявить признаки диабетической остеоартропатии, диагностировать спонтанные переломы мелких костей стопы, заподозрить наличие остеомиелита, исключить или подтвердить развитие газовой гангрены.
6. Бактериологическое исследование имеет первостепенное значение для подбора адекватной антибиотикотерапии.
В группу риска развития СДС входят следующие категории пациентов:
Пациенты, входящие в группу риска, должны проходить указанные выше обследования не реже одного раза в шесть месяцев. Обследование должно проводиться специально обученным эндокринологом или группой специалистов (эндокринолог, хирург, рентгенолог, специалист функциональной диагностики) в поликлиниках по месту жительства. Больные, имеющие различные клинические формы синдрома диабетической стопы, должны направляться в специализированные отделения стационаров или в центры «Диабетическая стопа», организованные на базе городских многопрофильных больниц и специализированных центров. Тактика лечения каждого конкретного больного определяется в зависимости от формы и тяжести СДС, наличия других осложнений СД и сопутствующих заболеваний.
Таблица 1. Дифференциальная диагностика основных клинических форм синдрома диабетической стопы
В случае нейропатической формы СДС должно проводиться консервативное лечение больного с использованием разгрузки пораженной конечности (постельный режим, костыли, кресло-каталка, ношение специальной разгрузочной обуви), массивной антибиотикотерапии (с учетом данных бактериологического исследования отделяемого), проводимой до полной эпителизации дефекта, ежедневного местного лечения язвенного дефекта, включая хирургическую обработку раны с удалением гноя и некротических масс, орошением растворами антисептиков, применением современных перевязочных средств (в зависимости от стадии раневого процесса). Лечение проводится под строгим контролем гликемии с ежедневной коррекцией дозы инсулина и пероральных сахароснижающих препаратов. Большинству больных СД I типа требуется интенсификация инсулинотерапии, а больным СД II типа — перевод с приема таблетированных препаратов на инсулинотерапию. При наличии диабетической остеоартропатии в комплекс лечебных средств включаются препараты кальция, витамина Д, бифосфонаты.
При ишемической форме СДС предпочтение должно отдаваться современным методам сосудистых реконструкций для восстановления нормального кровотока в поврежденной конечности. Лечение таких больных должно проводиться совместно ангиохирургом и эндокринологом. В случае невозможности проведения оперативного лечения рекомендуется медикаментозная терапия (ангиопротекторы в эффективных дозах, вазапростан). Абсолютно необходимым является поддержание хорошей компенсации сахарного диабета.
В случае диагностики нейроишемической (смешанной) формы синдрома диабетической стопы должна проводиться комплексная терапия, влияющая на оба патогенетических звена.
Вопросы реабилитации особенно важны для больных, перенесших ампутации пальцев или части стопы по поводу диабетической гангрены, а также для пациентов с выраженными деформациями стоп. Для таких больных в обязательном порядке должны изготавливаться ортопедическая обувь и другие ортопедические приспособления.
Диспансерное наблюдение за больными с нейропатической формой синдрома осуществляется районными эндокринологами или специалистами кабинетов и центров «Диабетическая стопа». Наблюдение за пациентами с ишемической и смешанной формами синдрома должно осуществляться совместно эндокринологами и ангиохирургами центров «Диабетическая стопа» или профильных отделений городских больных. Профилактика развития поражений стоп при СД обязательно должна включать обучение пациентов правилам подбора обуви и ухода за ногами.
Проведение лечебных и профилактических мероприятий по приведенному плану позволяет снизить риск ампутации конечности у больных СД в два и более раза.
Диабетическая нейропатия и ангиопатия
Используйте навигацию по текущей странице
Диабетическая ангиопатия
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
Лечение диабетической ангиопатии
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
