Что такое маска ивл
Что такое маска ивл
Неинвазивная вентиляция легких при COVID-19
Во время пандемии COVID-19 у примерно 5–6% пациентов отмечается тяжелая гипоксемия с необходимостью интенсивной терапии, а некоторым из этих пациентов требуется инвазивная или неинвазивная вентиляция легких. Причиной гипоксемической дыхательной недостаточности является или тяжелая пневмония, или развившееся вследствие этой пневмонии состояние, сходное с ОРДС. Тяжелая пневмония характеризуется лихорадкой или подозрением на инфекцию дыхательных путей и частотой дыхания более 30 в минуту, тяжелым диспноэ или сатурацией (SpO2) менее 90% при дыхании атмосферным воздухом. Диагноз ОРДС ставится на основании действующих в текущий момент клинических руководств или рекомендации с соответствующей градацией по степени тяжести: ОРДС легкой, умеренной и тяжелой степени в зависимости от отношения парциального давления кислорода в артериальной крови к фракции кислорода вдыхаемого воздуха. В данной статье мы рассмотрим возможности и ограничения неинвазивной вентиляции легких (НИВЛ) при острой дыхательной недостаточности.
Причиной тяжелой дыхательной недостаточности при ОРДС традиционно принято считать нарушение вентиляционно-перфузионных отношений или внутрилегочный шунт. Более новые данные в отношении ОРДС, вызванного COVID-19, говорят о том, что патофизиологические изменения, лежащие в основе ОРДС, могут быть весьма разнообразными. В частности, у этих пациентов может наблюдаться не классический ОРДС, а так называемый атипичный ОРДС. Атипичный ОРДС характеризуется нарушением механизмов перфузии и снижением гипоксической вазоконстрикции на фоне сохраненной легочной механики.
У пациентов с COVID-19 динамика развития заболевания от возникновения первых респираторных симптомов до ОРДС и до интубации может быть очень быстрой и занимать всего несколько дней, поэтому может потребоваться принять быстрое решение в отношении проведения вентиляции легких. При наличии у пациента гипоксемии или дыхательной недостаточности первоначально на первый план выходят такие возможности терапии, как подача кислорода через носовые канюли, или маску Вентури и высокопоточная назальная оксигенотерапия. При ухудшении газообмена и повышении кислородозависимости в динамике следует рассмотреть наличие показаний для CPAP-терапии или ИВЛ. Наряду с определением показаний следует определить не только форму ИВЛ (будь то инвазивная или неинвазивная вентиляция легких), но и момент времени перевода на ИВЛ.
НИВЛ может способствовать благоприятному исходу при ее применении у пациентов с классическим ОРДС только в том случае, если с ее помощью удается обеспечить протективную вентиляцию легких с соответствующим высоким уровнем PEEP. У пациентов с гипоксемической дыхательной недостаточностью и недостаточной эффективностью применения чистого кислорода или же при легкой форме ОРДС, а также при гиперкапнической дыхательной недостаточности (например, при сопутствующем заболевании сердца, ХОБЛ, гипервентиляции, вызванной ожирением, нейромышечном заболевании) следует предпринять попытку лечения с применением НИВЛ или же с применением CPAP-терапии на первом этапе и затем переходом на НИВЛ. При этом порог интубации должен быть низким, и при ухудшении состояния (повышение кислородозависимости, резко или постоянно снижающийся показатель сатурации артериальной крови и/или частоты дыхания и усиление работы дыхания), следует незамедлительно выполнить интубацию и начать механическую ИВЛ. Таким образом, НИВЛ может применяться у отдельных пациентов на ранних этапах и с легкой формой острой гипоксемической дыхательной недостаточности. В то же время накапливается все больше данных, что у пациентов, у которых не наступило улучшение на раннем этапе, НИВЛ лишь откладывает проведение интубации, а не помогает ее избежать.
Как НИВЛ, так и высокопоточная назальная оксигенотерапия, которая проводится с интервалами (в зависимости от применяемых настроек и при увеличении показателей потока) сопровождается повышенным образованием аэрозоля, что в случае COVID-19 приводит к потенциальному риску контаминации вирусом. Поэтому обеспечению защиты персонала от инфекции следует уделить особое внимание. По этой же причине следует своевременно определять неэффективность неинвазивной ИВЛ, а затем правильно готовить и выполнять интубацию пациента. Это позволяет избежать экстренной интубации, которая не только сопряжена с менее благоприятным исходом для пациента, но и вследствие увеличения времени реакции и недостаточных мер предосторожности ведет к повышенному опасности для бригады за счет увеличения вирусной нагрузки. Ввиду тех же причин, при проведении инвазивной ИВЛ утечки воздуха следует свести к минимуму. Следует применять рото-носовые и полнолицевые кислородные маски, а также шлемы для кислородотерапии и отдавать предпочтение аппаратам с реверсивным контуром. При применении аппаратов ИВЛ с нереверсивным контуром между маской и клапаном сброса (или клапаном выдоха) следует установить вирусный фильтр.
Что такое мешок Амбу
В статье рассказывается, что такое мешок Амбу, для чего он нужен, какие бывают маски к этому устройству, а также о правилах безопасности и ухода за этим оборудованием.
Как выбрать мешок Амбу
Мешок Амбу — это механическое ручное устройство для выполнения временной искусственной вентиляции лёгких. Устройство входит в стандартный комплект реанимобилей, применяется в отделениях реанимации и операционных. Это устройство помогает обеспечить искусственную вентиляцию легких человеку, который не в состоянии дышать самостоятельно.
Пациентам со СМА мешок Амбу нужен для спасения жизни при остановке дыхания, откашливания мокроты и ежедневной гимнастики, которая помогает укреплять мышцы, максимально долго сохранять возможность самостоятельного дыхания и меньше болеть.
Устройство состоит из герметичной маски, изготовленной из мягкой резины или нетоксичного силикона; клапана, который обеспечивает непопадание воздуха из легких пациента обратно в мешок при выдохе, и сумки — это сам вентиляционный мешок, который содержит воздух для наполнения легких.
Для детей со СМА нужен взрослый мешок Амбу с объемом не меньше полутора литров, чтобы они могли эффективно откашливаться и делать упражнения.
Для пациентов со СМА нужен мешок Амбу с клапаном сброса избыточного давления. Он защищает человека от травм органов дыхания. Как видно из названия, открытый клапан сбрасывает лишний воздух из мешка, если легкие человека уже заполнены воздухом.
Как разобраться в расходных материалах для кислородной терапии
Время чтения: 4 мин.
Распространенная ситуация: пациенту назначена респираторная терапия или терапия по удалению мокроты на дому (ИВЛ, аспиратор). Его должны обеспечить всем необходимым. Больница или поликлиника выдает, что указал врач, а потом оказывается, что расходных материалов нет!
Почему так происходит? Дело в том, что обычно врач не разбирается в специфике комплектации оборудования. Пациент или его родственники — тем более. Больница же выдает только то, что попросили. В итоге получается замкнутый круг: не выдали, потому что не просили. Не просили, потому что не знали, что просить.
Что такое расходные материалы
Чтобы в итоге человек получил назначенную кислородную терапию, в вопросе должны разбираться и врачи и сотрудники, ответственные за закупку оборудования в медицинских учреждениях. Тогда врач даст полную выписку, закупщик составит полное техническое задание, пациент получит всё и оно будет работать.
Какие бывают интерфейсы
В обычном вдыхаемом воздухе содержится примерно 21% кислорода. Медицинский кислородный концентратор вырабатывает 90-96-процентный кислород.
Какое количество этого кислорода «дойдет» до пациента зависит от интерфейса (приспособления между источником кислорода и пациентом), с помощью которого он ему подается.
Кислородная канюля
Это трубка специальной конструкции, имеющая два патрубка (зубца) со стороны пациента, которые вставляются в ноздри. Кислородные носовые канюли чаще всего изготовлены из ПВХ или полипропилена. Они различаются по размерам: неонатальные, детские, взрослые (разный диаметр и расстояние между носовыми зубцами).
Конструкция зубцов у разных производителей может отличаться, как и у различных моделей — с прямыми или изогнутыми зубцами, цилиндрическими или расширяющимися и др.
Как правило длина канюли (трубки) составляет около 2 метров (редко 5 метров). Если вам необходимо использовать кислородный концентратор на большем расстоянии от пациента, придется присоединять дополнительную кислородную линию (трубку).
При использовании кислородной канюли и кислородного концентратора при потоках до 6 л/мин концентрация кислорода во вдыхаемом воздухе обычно около 30% (в некоторых источниках приводят диапазон 24-44 %).
При подаче кислорода от стационарных кислородных концентраторов или портативных в режиме постоянного потока не забывайте контролировать наличие воды в увлажнителе. Поток сухого воздуха очень быстро высушивает слизистую оболочку носа и причиняет дискомфорт пациенту в местах прилегания канюли.
Кислородную канюлю следует менять один раз в месяц при использовании 24/7. При постоянном использовании зубцы канюли становятся жесткими и травмируют места прилегания к ноздрям.
Существует множество производителей кислородных носовых канюль. Некоторые делают мягкие утолщения в местах прилегания к ушам.
Канюля — один из самых дешевых интерфейсов для передачи кислорода от кислородного концентратора к пациенту.
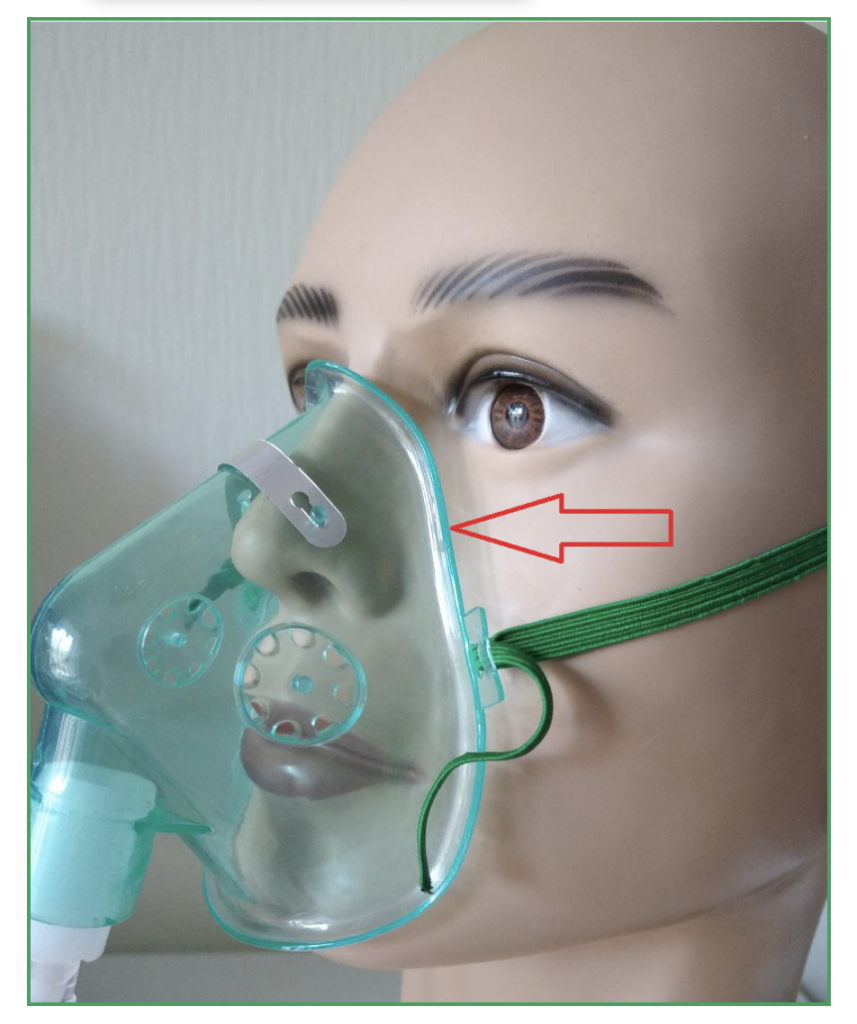
Кислородная маска
Специальная маска, которая покрывает нос и рот пациента. Поток кислорода, который идет от маски значительно меньше раздражает слизистую носа. Использовать маску предпочтительнее, когда пациент дышит ртом. Выдох происходит через специальные отверстия в маске.
Также маски отличаются друг от друга конструктивно — с металлическим носовым зажимом и без, с мягким уплотнением в месте прилегания к лицу, специальной анатомической формы.
Кислородные маски, как и маски НИВЛ, желательно подбирать по форме лица каждого человека и смотреть удобно ли ему. Обязательно проследите, чтобы не было утечек кислорода, особенно в области глаз и в местах расположения держателя.
Использование кислородной маски позволяет увеличить концентрацию кислорода во вдыхаемой смеси в среднем до 45-55 %.
Маски следует ежедневно обрабатывать мыльным раствором и заменять на новые один раз в 3 месяца при использовании 24/7.
На сайте Паллиатив.рф можно скачать файл с примерными сроками замены расходных материалов для домашнего использования.
У некоторых производителей кислородные маски снабжены вирусобактериальными фильтрами на выдохе. Использование таких кислородных масок убережет работников больниц, ухаживающий персонал от возможного заражения от пациента, находящегося на кислородной поддержке. Это особенно актуально в период пандемии COVID-19.
Кислородная маска высокой концентрации
Если концентрация кислорода во вдыхаемой смеси должна быть выше, чем обеспечивает простая кислородная маска (маска средней концентрации), используют кислородную маску высокой концентрации. Эта маска конструктивно схожа с обычной кислородной маской, но снабжена мешком, в котором накапливается кислород от аппарата во время выдоха пациента.
Такие маски имеют специальное устройство с клапаном, который обеспечивает поступление кислорода к пациенту и в резервный мешок, а также клапанами выдоха и безопасности.
Использование кислородной маски высокой концентрации повышает процент кислорода во вдыхаемой смеси до 80-85%. Наиболее эффективно их использовать при потоке выше 10 л/мин.
Тепловлагообменные фильтры
Если кислородозависимый пациент дышит через трахеостомическую трубку (без ИВЛ), подачу кислорода как правило осуществляют через тепловлагообменный фильтр (официациальное название — термовент дыхательный, неофициальное — искусственный нос). Такие фильтры присоединяются к трахеостомической трубке. Для подачи кислорода они снабжены специальным входом, к которому подключается кислородная линия.
Подача кислорода через такие фильтры наиболее комфортна и безопасна для пациента. Единственный минус: понять конкретную концентрацию кислорода во вдохе невозможно.
Для трахеостомированных пациентов существуют также специальные аэрозольные маски, прилегающие к трахеостомической трубке, через которые можно подавать увлажненный кислород.
Кислородная линия
Для увеличения расстояния между кислородным концентратором и пациентом используют специальную трубку — кислородную линию (кислородные концентраторы могут работать с линией до 15 м). Кислородная линия может быть изготовлена из ПВХ, из материалов не содержащих ПВХ, из силикона и др.
Они могут быть толстостенными, с внутренним армированием (ребрами жесткости), переменного сечения. Трубки переменного сечения наиболее удобны в использовании — они продаются бухтами по 50 и более метров (всегда можно отрезать кусок нужной длины), имеют изменение диаметра от 4 до 8 мм с шагом около 80 см (минимальный диаметр подходит для наконечников ТВО-фильтров).
Примерная комплектация закупки
Чтобы обеспечить кислородной поддержкой на дому 5 пациентов больнице нужно закупить:
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Использовано стоковое изображение от Depositphotos.
Чурсин В.В. Искусственная вентиляция легких (учебно-методическое пособие)
Информация
Физиология дыхания
Анатомия
Проводящие пути
Нос — первые изменения поступающего воздуха происходят в носу, где он очищается, согревается и увлажняется. Этому способствует волосяной фильтр, преддверие и раковины носа. Интенсивное кровоснабжение слизистой оболочки и пещеристых сплетений раковин обеспечивает быстрое согревание или охлаждение воздуха до температуры тела. Испаряющаяся со слизистой оболочки вода увлажняет воздух на 75-80%. Длительное вдыхание воздуха пониженной влажности приводит к высыханию слизистой оболочки, попаданию сухого воздуха в легкие, развитию ателектазов, пневмонии и повышению сопротивления в воздухоносных путях.
Трахея — основной воздуховод, в ней согревается и увлажняется воздух. Клетки слизистой оболочки захватывают инородные вещества, а реснички продвигают слизь вверх по трахее.
Бронхи (долевые и сегментарные) заканчиваются концевыми бронхиолами.
при низком давлении растяжения, уменьшает действие сил, вызывающих накопление жидкости в тканях. Кроме того, сурфактант очищает вдыхаемые газы, отфильтровывает и улавливает вдыхаемые частицы, регулирует обмен воды между кровью и воздушной средой альвеолы, ускоряет диффузию СО2, обладает выраженным антиокислительным действием. Сурфактант очень чувствителен к различным эндо- и экзогенным факторам: нарушениям кровообращения, вентиляции и метаболизма, изменению РО2 во вдыхаемом воздухе, загрязнению его. При дефиците сурфактанта возникают ателектазы и РДС новорожденных. Примерно 90-95% альвеолярного сурфактанта повторно перерабатывается, очищается, накапливается и ресекретируется. Период полувыведения компонентов сурфактанта из просвета альвеол здоровых легких составляет около 20 ч.
увеличением скорости потока (форсирование вдоха или выдоха) сопротивление дыхательных путей увеличивается.
Сопротивление дыхательных путей зависит также от объема легких. При большом объёме паренхима оказывает большее «растягивающее» действие на дыхательные пути, и их сопротивление уменьшается. Применение ПДКВ (PEEP) способствует увеличению объема легких и, следовательно, снижению сопротивления дыхательных путей.
Сопротивление дыхательных путей в норме составляет:
Острая дыхательная недостаточность
Классификация ОДН
В соответствии с вышеизложенным (с позиции оказания экстренной помощи), в первую очередь нужно классифицировать ОДН по тяжести.
Наиболее удобно в реаниматологии классифицировать все синдромы, связанные с органной недостаточностью (точнее – с функциональной недостаточностью того или иного органа) по степени компенсации – способности выполнять свои функции. Любую недостаточность можно разделить на компенсированную, субкомпенсированную и некомпенсированную.
Взяв для аналогии классификации Дембо А.Г. (1957), Rossier (1956), Малышева В.Д. (1989) можно разделить ОДН на:
— Некомпенсированную, когда при выраженных нарушениях механики дыхания не поддерживается нормальный газовый состав крови и уже абсолютно не удовлетворяются метаболические потребности организма. Клинически в состоянии покоя ЧДД более 35 в мин или брадипноэ ( 1, увеличивается физиологическое мертвое пространство, сокращается площадь реального газообмена. Как итог, прогрессирует гипоксемия и гипоксия, которые невозможно компенсировать развивающимся тахипноэ. Для ТЭЛА, кроме того, характерны выраженные гемодинамические нарушения и явления правожелудочковой недостаточности, что усугубляет ситуацию.
Искусственная вентиляция легких
Однако на практике существенное отрицательное влияние ИВЛ на функцию почек наблюдается достаточно редко. Вероятно, положительное влияние на оксигенацию адекватно проводимой ИВЛ все-таки превалирует над отрицательным антидиуретическим эффектом. И в практике автора, и по данным литературы нередки случаи, когда при развивающейся олигурии на фоне гипоксии различного генеза (ОРДС, артериальная гипотен-зия, гестозы) перевод больных на ИВЛ (в комплексе с другой терапией) сопровождался увеличением диуреза вплоть до полиурии. Надо думать, это связано с устранением гипоксии, снижением уровня катехоламинов, купированием спазма артериол и т. д. Прогрессирование олигурии чаще всего обусловлено другой причиной (например, органическими изменениями почек, нескоррегированной гиповолемией, эндогенной или экзогенной интоксикацией).
Возможное отрицательное действие ИВЛ на функцию печени и ЖКТ связано со следующими механизмами:
Принципы работы аппаратов ИВЛ
Существуют несколько способов осуществления цикличности:
— По давлению – аппарат контролирует давление в дыхательном контуре и по заданным величинам давления в конце вдоха и выдоха обеспечивает цикличную ИВЛ. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие, пока в них не поднимется давление, например до 18 см.вод.ст., после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от избыточного давления, удалив отработанную газовую смесь и снизив давление, например до 0 см вод.ст. Затем опять начинается вдох, опять до достижения 18 см.вод.ст. и т.д. Изменяя величины давления для срабатывания клапанов и производительность генератора можно менять параметры ИВЛ – ДО, ЧД и МОД.
— По частоте – аппарат контролирует время фаз дыхательного цикла – вдоха и выдоха. Зная частоту дыхания и соотношения длительности фаз, можно рассчитать длительность вдоха и выдоха. Например, ЧД – 10 в минуту, значит на один дыхательный цикл (вдох+выдох) уходит 6 секунд. При соотношении вдох:выдох (I:E) – 1:2, длительность вдоха составит 2 секунды, выдоха 4 секунды. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие в течении 2-х секунд, после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от отработанной газовой смеси в течении 4-х секунд. Изменяя ЧД (и/или I:E) и производительность генератора можно менять ДО и МОД.
— По объёму – аппарат контролирует объём газовой смеси, нагнетаемой в лёгкие пациента, обеспечивая ДО. Затем даётся время для освобождения от отработанной газовой смеси. Изменяя ДО и производительность генератора (МОД), при заданном соотношении I:E, можно изменять ЧД.
Достаточно давно появился (ещё в РО-5), но только сейчас широко используется ещё один принцип управления цикличностью:
— По усилию пациента – когда сам больной инициирует вдох и генератор нагнетает в его лёгкие заданный ДО. В этом случае такие показатели как ЧД и, соответственно МОД, определяются самим пациентом. Эти триггерные (откликающиеся) системы определяют попытки самостоятельного вдоха а) по созданию небольшого отрицательного давления в дыхательном контуре или б) по изменению потока газовой смеси.
В более современном представлении классификацию по принципу обеспечения цикличности можно представить в следующем виде:
— Аппараты или режимы ИВЛ с контролем дыхательного объёма. Работая «по частоте», т.е. в рамках расчётного времени на вдох, аппарат рассчитывает с какой скоростью надо доставить заданный ДО в лёгкие пациента.
— Аппараты или режимы ИВЛ с контролем давления на вдохе. Работая также «по частоте», т.е. в рамках расчётного времени на вдох, аппарат с определённой скоростью и до достижения установленного давления в дыхательных путях, нагнетает в лёгкие пациента ДО, измеряя его величину.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.