Что такое лимфангиоэктазия дпк
Симптомы, лечение и прогноз при лимфангиэктазии слизистой двенадцатиперстной кишки
Лимфаэктазия (лимфангиэктазия двенадцатиперстной кишки (дпк) или болезнь Вальдмана) – это врожденное или приобретенное заболевание лимфатической системы, которое характеризуется расширением (телеангиоэктазией) лимфатических сосудов. При лимфоангиэктазии слизистой двенадцатиперстной кишки лимфа вытекает из толщи стенки кишечника и проникает в его просвет. Вместе с биологической жидкостью из организма уходят белки и жиры, отмечается ухудшенное всасывание протеина из пищи.
Механизм развития

Попадая в просвет кишечника, лимфа покидает организм при испражнении человека. С собой жидкость уносит жизненно важные вещества: белки, жиры, витамины и минералы. Утеря таких питательных веществ приводит к серьезным последствиям.
Причины и виды заболевания
Врожденная лимфангиэктазия ДПК – это патология, которая возникла внутриутробно; точные причины появления неизвестны. Определенную роль в развитии болезни играют факторы наследственности, неправильное формирование лимфатической системы.
Вторичная, или приобретенная лимфангиэктазия возникает как следствие другой болезни. Как правило, патология развивается при наличии раковой опухоли в брюшной полости или забрюшинном пространстве. Лимфангиэктазия появляется также при брыжейки кишечника и хроническом панкреатите. К заболеванию приводят даже проблемы с сердцем (воспаление сердечной сумки, хроническая застойная сердечная недостаточность).
Симптомы заболевания

Основные симптомы лимфангиэктазии – частые массивные диареи и отечный синдром. Нарушение стула (понос) вызван тем, что в кишечник с лимфой попадает большое количество жиров. Они окрашивают каловые массы в желтый цвет, делают их жидкими. Диарея становится постоянной и неудержимой. Пациентов также часто беспокоит тошнота, вздутие и боли в разных отделах живота.
Отек у детей с лимфоангиоэктазией приобретает распространенный характер. Отечность возникает от того, что организм теряет массу белка. В теле человека протеин крови способен притягивать на себя молекулы воды. Если его становится меньше, жидкость свободно заходит в ткани и вызывает отек рук, ног, лица и живота. Характерным симптомом является асцит – выпот жидкости в брюшную полость.
Диагностика
Исследования, проводимые для установления диагноза, делятся на две группы. Первая группа – лабораторные анализы. К ним относят биохимия крови и кала. В крови пациентов с лимфангиэктазией дпк выявляют снижение количества общего белка. Также важными признаками являются дефицит кальция и жиров. В кале обнаруживают увеличение количества белка и жиров. Анализ на выявление альфа-антитрипсина в фекалиях является ключевым в диагностике потери белка с калом.
КТ. Диффузное утолщение стенки тонкой кишки пациента с лимфангиэктазией. Фото взято с медсайта meduniver.com
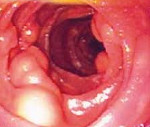
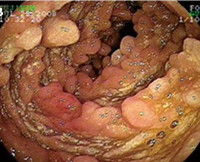
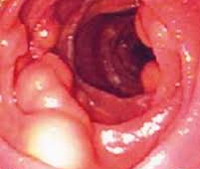
К инструментальным методам диагностики относят эндоскопию желудка и двенадцатиперстной кишки, гистологию, компьютерную томографию и ультразвуковое исследование. При проведении эндоскопии на стенках кишечника выявляют белые точки, возвышающиеся над слизистой оболочкой кишки. Это и есть признак лимфангиэктазии.
Иногда поражается не вся двенадцатиперстная кишка, а лишь ее сегменты. В таких случаях диагностировать болезнь с помощью эндоскопии невозможно. Применяют эндоскопическую видеокапсулу, которая проходит сквозь весь пищеварительный тракт и снимает видео. С ее помощью можно увидеть участки кишечника, недоступные для эндоскопа.
Решающую роль в диагностике лимфангиэктазии играет гистологическое исследование слизистой оболочки двенадцатиперстной кишки. В материале выявляют микроскопические изменения лимфатических сосудов, наблюдают их расширение и утолщение стенок.
Методы терапии
Лечение лимфангиэктазии двенадцатиперстной кишки и ее симптомов заключается в специальной диете. Больным стоит питаться продуктами с низким содержанием жира. Диета должна быть постоянной. Даже редкое употребление жиров приводит к перегрузке расширенных лимфатических сосудов, которые могут разрываться, а лимфа все так же будет попадать в полость кишечника.
Несоблюдение диеты приводит к повторным поносам и ухудшению самочувствия. Для больных детей производят специальные питательные смеси, например «Хумана LP + SCT», «Нутрилон-пепти TSC». Эти продукты обеспечивают организм жирами, которые из кишечника попадают сразу в кровь, минуя лимфатические сосуды.
Диета обязательно должна содержать сниженное количество солей, что уменьшает отек. Также назначают жирорастворимые витамины А, D и E. Пациентам выписывают препараты, содержащие минералы (особенно кальций).
Если у больного сильные отеки, ему показано введение белков плазмы крови и короткие курсы приема мочегонных препаратов. Для предотвращения диареи назначают лекарства, снижающие активность кишечника — «Лоперамид» и «Имодиум».
Для борьбы с нарушением стула иногда применяют аналоги гормона соматостатина. Наиболее распространенный – Октреотид. Этот гормон имеет много функций. Одна из них – сужение сосудов кишечника, и как следствие — снижение поглощения жиров.
Для лечения лимфангиэктазии двенадцатиперстной кишки некоторые врачи применяют стероидные препараты, которые содержат гормоны (например, Преднизолон). Такие медикаменты способны усиливать образование собственных белков организма. Эта методика лечения признается не всеми. Терапия Преднизолоном лишь маскирует клинические проявления болезни.
Прогноз
Лимфангиэктазия двенадцатиперстной кишки относится к неизлечимым заболеваниям. Врачам удается лишь улучшить качество жизни больных. Диета, противодиарейные и мочегонные препараты способны значительно снизить симптомы и проявления болезни. Прогноз неблагоприятен в плане возможности полного излечения, однако существующие средства терапии значительно улучшают самочувствие пациентов.
Кишечная лимфангиэктазия — это врожденное или приобретенное расширение лимфатических сосудов тонкой кишки, вызванное их мальформацией или обструкцией. Проявляется отечностью, диареей, стеатореей, тошнотой, признаками нутритивной недостаточности, хилотораксом, хилезным асцитом. Диагностируется с помощью копрограммы, общего и биохимического анализов крови, контрастной рентгенографии, эндоскопии и биопсии тонкой кишки, радиосцинтиграфии. При лечении используют аналоги соматостатина, блокаторы опиатных рецепторов, выполняют резекцию пораженных лимфатических сосудов, кишечника, лимфовенозное шунтирование, торакоцентез, лапароцентез.
МКБ-10
Общие сведения
Кишечная лимфангиэктазия (кишечная лимфангиэктатическая болезнь, экссудативная гипопротеинемическая энтеропатия) — гетерогенная группа редких гастроэнтерологических заболеваний, выявляемых преимущественно у детей и молодых пациентов. Идиопатическая форма расстройства была впервые описана в 1959-1961 годах Р. Гордоном и Т.А. Вальдманом. Первичная лимфангиэктазия одинаково часто выявляется у девочек и мальчиков, вторичная чаще диагностируется у мужчин. Актуальность своевременной диагностики патологии обусловлена высокой вероятностью задержки развития в детском возрасте и тяжелыми метаболическими нарушениями у взрослых, выраженность которых может быть уменьшена при назначении симптоматического лечения и коррекции рациона.
Причины
Гипопротеинемическая экссудативная энтеропатия является полиэтиологическим патологическим состоянием, обусловленным аномалией строения лимфатических сосудов или нарушением оттока лимфы от кишечника. Специалистами в области клинической гастроэнтерологии, ангиологии и лимфологии определены следующие основные причины возникновения кишечной лимфангиэктатической болезни:
Блокада мезентериальных лимфатических сосудов возможна при ретроперитонеальном фиброзе, саркоидозе, констриктивном перикардите, ряде аутоиммунных процессов (системной красной волчанке, склеродермии, дерматомиозите). В этих случаях причинами нарушения лимфооттока являются как непосредственное сжатие лимфатических сосудов из-за разрастания соединительной ткани, так и застой в основных венозных коллекторах, принимающих лимфу из брюшной полости.
Патогенез
Основой патофизиологических нарушений при всех вариантах кишечной лимфангиэктазии служит повышенное давление лимфы, однако при идиопатической и приобретенной формах патологии пусковые моменты нарушений лимфодренажа различны. У больных с врожденным вариантом патологии — болезнью Гордона-Вальдмана — переполнение лимфатического русла обусловлено аномальным строением сосудов. При приобретенной энтеральной лимфангиэктазии застой лимфы вторичен и развивается из-за наличия препятствий на путях ее оттока.
Повышение давления в кишечной лимфатической системе провоцирует эктазию сосудов, набухание слизистой оболочки, сброс лимфы в тонкую кишку. Постоянные потери белка и лимфоцитов сопровождаются возникновением гипопротеинемии, приводящей к образованию отеков, лимфопении. Из-за морфологических изменений слизистой нарушается абсорбция хиломикронов и липопротеинов, вследствие чего ухудшается всасывание жиров, белков, жирорастворимых витаминов, ряда макро- и микроэлементов (кальция, железа, меди).
Классификация
Систематизация клинических форм кишечной лимфангиэктазии основана на критерии первичности-вторичности патологического процесса. Такой подход максимально учитывает особенности развития каждого из вариантов экссудативной энтеропатии, позволяет правильно оценить прогноз заболевания и определиться с врачебной тактикой. Выделяют следующие виды лимфангиэктатической болезни кишечника:
Симптомы кишечной лимфангиэктазии
Заболевание характеризуется хроническим течением с постепенным нарастанием симптоматики. Основные признаки первичной лимфангиэктазии — обширные симметричные отеки, сочетающиеся с диспепсическими расстройствами (тошнотой, диареей, светлым зловонным калом с жирным блеском, умеренными болями в животе). При прогрессировании болезни наблюдается ухудшение общего состояния, бледность кожных покровов, потеря массы тела вплоть до истощения, отставание детей в росте и физическом развитии. При вторичной эктазии интестинальных лимфатических сосудов проявления ведущего заболевания усугубляются образованием асимметричных периферических отеков, признаками мальабсорбции. В тяжелых случаях наблюдается выпот в серозные полости — хилоторакс, хилезный асцит.
Осложнения
При первичной кишечной лимфангиэктазии значительно повышается вероятность возникновения лимфопролиферативных заболеваний, что связано с мутациями в генетическом аппарате клеток. Также возможно развитие обратимой слепоты, которая обусловлена отеком макулы сетчатки. В случае длительного течения лимфангиэктазия может приводить к развитию фиброзных сужений тонкой кишки, вызывая симптомы кишечной непроходимости.
Среди других осложнений заболевания выделяют дефекты зубной эмали (вследствие дефицита кальция), воспаление десен, склонность к частым ОРВИ (при снижении иммунной функции лимфоцитов), гипопротеинемические дистрофические изменения в мышцах, внутренних органах. На фоне недостатка жирорастворимых витаминов ухудшается сумеречное зрение, повышаются кровоточивость, сухость кожных покровов, склер, слизистых, развиваются остеопороз, мышечная слабость, снижается фертильность.
Диагностика
Постановка диагноза зачастую затруднена из-за редкой встречаемости заболевания и сходства клинической картины с проявлениями других патологий пищеварительного тракта. Подозревать наличие кишечной лимфангиэктазии необходимо у детей, молодых пациентов с хроническими энтеритами невыясненной этиологии. Наиболее информативными в диагностическом плане являются:
В клиническом анализе крови при лимфангиэктазии выявляется относительная лимфоцитопения, снижение содержания гемоглобина и эритроцитов. Биохимический анализ крови позволяет обнаружить гипопротеинемию (в основном за счет уменьшения количества альбуминов и гамма-глобулинов), снижение концентрации кальция, церулоплазмина, трансферрина, α-1-антитрипсина. Для комплексной оценки состояния ЖКТ может выполняться УЗИ или КТ органов брюшной полости.
Дифференциальная диагностика энтеральной лимфангиэктазии проводится с рецидивирующими энтеритами и энтероколитами, инфекционными заболеваниями (сальмонеллезом, иерсиниозом), целиакией, спру, пахидермопериостозом, кишечной мальабсорбцией, наследственными ферментопатиями. Кроме наблюдения гастроэнтеролога, пациенту рекомендованы консультации ангиолога, лимфолога, инфекциониста, иммунолога, гематолога, онколога, онкогематолога, кардиолога.
Лечение кишечной лимфангиэктазии
Тактика ведения пациента определяется клинической формой гипопротеинемической энтеропатии. Независимо от причин заболевания больному рекомендована диета с низким содержанием жиров (менее 30 г/сут.), обогащенная протеинами, кальцием, жирорастворимыми витаминами. Употребление синтетических жировых эмульсий со среднецепочечными триглицеридами, абсорбируемыми в портальный кровоток, частично обеспечивает организм необходимыми жирами. Коррекция рациона позволяет уменьшить интенсивность диареи и восполнить дефицит основных нутриентов. Общему улучшению лимфотока и уменьшению периферических отеков способствует достаточная двигательная активность, комплексы ЛФК с упражнениями, предполагающими подъем рук выше плеч. Схемы лечения энтеральной лимфангиэктатической болезни включают:
При сочетании лимфангиэктазии кишечника с хилотораксом рекомендовано выполнение торакоцентеза. Наличие значительного выпота при сопутствующем хилезном асците служит показанием для 3-4-недельной замены энтерального питания парентеральным, выполнения лапароцентеза, наружного дренирования брюшной полости, накладывания перитонеовенозных шунтов. В качестве симптоматического средства для коррекции выраженного отечного синдрома обычно используют калийсберегающие диуретики (антагонисты альдостерона).
Прогноз и профилактика
У 64% пациентов с врожденной лимфангиэктазией, которая проявляется в первые 10 лет жизни, положительная динамика не наблюдается, прогноз неблагоприятный. У большинства больных часто отмечаются отставание в росте, выраженная задержка развития. Летальность достигает 13%. Мероприятия по предупреждению развития первичной формы патологии не разработаны. Для предупреждения вторичной кишечной лимфангиэктазии важно проводить своевременную комплексную терапию болезней, которые могут вызывать нарушение лимфооттока от энтеральной стенки и изменения в лимфатических сосудах.
Лимфангиэктазия
Лимфангиэктазия – это патологическое расширение лимфатических сосудов врожденного или приобретенного характера. На коже проявляется многочисленными пузырьками, заполненными жидкостью, лимфореей, лимфостатическими отеками. Висцеральные формы нарушают работу внутренних органов вплоть до критической дисфункции. Патологию диагностируют по данным физикального обследования и дополнительных тестов (лимфографии, биопсии с гистологическим анализом, КТ и МРТ пораженных органов). В лечении используют комплексный подход, сочетая консервативные (медикаментозную, компрессионную, физическую терапию) и хирургические (радикальные, малоинвазивные, паллиативные) методы.
МКБ-10
Общие сведения
Лимфангиэктазия (от лат. «lympha» – вода, греч. «angeion» – сосуд, «ektasis» – расширение) является редкой патологией, хотя ее точная частота остается неизвестной. В литературе описано около 100 случаев приобретенных форм, связанных с проводимой ранее терапией злокачественных опухолей. По результатам аутопсий, первичные легочные мальформации выявляют у 0,5–1% мертворожденных либо умерших в неонатальном периоде детей. Кожные поражения чаще наблюдаются у женщин в возрасте 50–70 лет, висцеральные формы более характерны для мужчин (в соотношении 3:2–2:1). Врожденные лимфангиэктазии проявляются у новорожденных, младенцев или детей раннего возраста, затрагивая любые расово-этнические группы.
Причины лимфангиэктазий
Патология имеет полиэтиологическую природу. В исследованиях подтверждается роль многочисленных эндогенных факторов, инициирующих патологический процесс. Первичные формы опосредованы нарушением формирования и развития лимфатической системы во внутриутробном периоде. Врожденный дефект возникает при участии следующих причин:
Приобретенные изменения вызываются состояниями, провоцирующими структурное повреждение ранее нормальных лимфатических сосудов с дилатацией их стенки. Негативное влияние может быть прямым или опосредованным, через нарушение лимфодренажа. В таких случаях причинами выступают:
Кожные лимфангиэктазии также развиваются после травм, обрезания крайней плоти у мужчин, при келоидных рубцах, свищах. Описаны случаи висцерального поражения при цирротическом асците, сердечно-сосудистых пороках, констриктивном перикардите. Дилатация лимфатических капилляров бывает результатом структурных нарушений в кожных покровах, связанных с фотостарением, стероид-ассоциированной атрофией. Иногда, особенно у пожилых пациентов, точную причину установить не удается.
Патогенез
Механизм развития лимфангиэктазий до конца не установлен. Кожные везикулы представляют собой мешотчатые расширения поверхностных лимфатических сосудов. Их возникновение опосредовано повышенным давлением лимфы при повреждении путей оттока на уровне магистральных коллекторов или узлов. Этим механизмом объясняется и сопутствующая лимфедема, характерная для большинства пациентов.
Хирургическая травма мягких тканей вызывает фиброз и лимфатическую обструкцию в основании ретикулярной дермы. Радиотерапия злокачественных образований вносит дополнительный вклад в патогенез лимфангиэктазии, оказывая повреждающее действие на стыке жировой клетчатки и сетчатого слоя. Согласно некоторым исследованиям, излучение провоцирует лимфангиогенез, расширяя сосудистую сеть с увеличением числа гистиоцитов.
Развитие висцеральных аномалий связано с нарушением нормальной регрессии лимфатических сосудов после 16 недели внутриутробного периода, из-за чего они остаются увеличенными. Расширение легочной внутриорганной сети также связывают с повышенным венозным давлением, возникающим при пороках развития сердечно-сосудистой системы. Патогенез мальформаций дополняется повышением экспрессии сигнальных молекул лимфангиогенеза (VEGFR-3, LYVE-1, PROX-1).
Расширения при поверхностных лимфангиэктазиях локализуются в сосочковом слое дермы. Объединяясь друг с другом, они образуют кавернозные структуры, выстланные эндотелием и окруженные лимфоцитарными инфильтратами. Оказывая давление на эпителий, они провоцируют трофические нарушения. Наряду с очаговой атрофией, в коже обнаруживают участки гиперкератоза, акантоза.
Классификация
Лимфангиэктазии относят к дисплазиям (мальформациям), характеризующимся структурными дефектами лимфатических сосудов (LAD I). Общепринятая в практической лимфологии классификация указывает на расположение очагов, выделяя несколько форм:
С учетом происхождения, выделяют врожденные и приобретенные (вторичные) разновидности. Первичные, в свою очередь, бывают изолированными или ассоциированными с другими нарушениями (в рамках наследственных синдромов). По критерию распространенности различают ограниченные и диффузные формы.
Симптомы лимфангиэктазии
Кожные формы
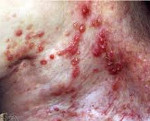
На клиническую картину влияют локализация и распространенность поражения. Часто лимфангиэктазии обнаруживаются на нижних конечностях, наружных половых органах, в области туловища (грудная клетка, подмышечные впадины). Дермальные поражения обычно выглядят как сгруппированные многочисленные пузырьки телесного цвета, заполненные жидкостью. Размеры полупрозрачных толстостенных везикул варьируются от 2 до 10 мм. При пальпации они безболезненны, имеют мягкую консистенцию и спадаются, но вскоре вновь заполняются лимфой.
Некоторые узелки возвышаются над кожным покровом на ножке, имеют гиперкератотическую веррукозную поверхность, имитирующую бородавку. Кожа между ними имеет нормальную структуру и окраску. Появляясь спустя 3–26 лет после операции по поводу злокачественного образования, они могут располагаться как непосредственно вдоль шва, так и в соседних зонах. Отдельные очаги способны самостоятельно разрешаться в течение нескольких недель без какого-либо лечения.
Прокалывание или самопроизвольное вскрытие кожных пузырьков сопровождается выделением желтовато-прозрачной или молочно-белой жидкости. Часто на месте разорвавшейся везикулы образуется наружный или внутренний свищ с длительным истечением лимфы. В результате наблюдаются постоянное увлажнение кожи и одежды, эпителий мацерируется, на нем появляются эрозии, трещины (особенно в естественных складках).
Диффузная инфильтрация подкожной клетчатки очагами лимфангиэктазии может привести к безболезненному отеку в различных участках (подключичная ямка, подмышечные впадины). У многих людей с приобретенными формами патологии обычной клинической находкой становится сопутствующая хроническая лимфедема. Она сопровождается увеличением в объеме анатомического сегмента, всей конечности или пораженного внутреннего органа.
Висцеральные формы
Первичные кишечные лимфангиэктазии характеризуются развитием синдрома мальабсорбции с диареей и нарушением всасывания питательных веществ. Потеря жидкости, белковых молекул в сочетании с затруднением лимфооттока провоцируют периферические или распространенные отеки – симметричные, плотные, не склонные к регрессированию. Часто обнаруживаются плевральный, перикардиальный, абдоминальный выпоты. У детей патология проявляется болями в животе, потерей веса, задержкой роста и развития.
Легочная форма во многих случаях сопровождается тяжелыми респираторными расстройствами с тахипноэ и цианозом, высокой смертностью при рождении или в раннем неонатальном периоде. Менее выраженные изменения носят рецидивирующий характер, сочетаясь с хилотораксом, хилоперикардом, хилезным асцитом. У детей старшего возраста отмечаются частые заболевания дыхательных путей с застойной сердечной недостаточностью.
Осложнения
Лимфангиэктазия может осложняться хронической обильной лимфореей, которая ведет к обезвоживанию и истощению организма. Свищи и эрозированные поверхности являются воротами для внедрения микробной флоры, инфицирования и развития рецидивирующего целлюлита. Распространенные висцеральные формы провоцируют функциональную недостаточность внутренних органов – мальабсорбцию, кишечную непроходимость, респираторный дистресс-синдром.
Поверхностные поражения не обладают злокачественным потенциалом, хотя связанная с ними хроническая лимфедема повышает риск лимфангиосаркомы (синдрома Стюарта-Тривса), обычно возникающей после мастэктомии и радиотерапии рака грудной железы. Известны случаи кожной ангиосаркомы при массивной локальной лимфедеме у пациентов, страдающих патологическим ожирением. Первичная кишечная форма ассоциирована с высоким риском лимфомы.
Диагностика
Поскольку при внешнем осмотре лимфангиэктазию можно спутать с другой патологией, важное значение в диагностике приобретают анамнез (информация о противоопухолевом лечении, семейных случаях) и дополнительные исследования. Подтвердить дилатацию лимфатических сосудов можно на основании результатов инструментальных методик:
Висцеральная патология визуализируется при КТ с контрастированием, МРТ внутренних органов, ультрасонографии, эндоскопии кишечника. Дополнительную информацию о состоянии лимфатической системы дает лимфосцинтиграфия. Специалисту-лимфологу приходится дифференцировать лимфангиэктазии от лимфангиом, бородавок (кондилом), контагиозного моллюска. Иногда патология напоминает транзитные метастазы меланомы, что требует особого внимания клинициста.
Лечение лимфангиэктазии
Консервативная терапия
Терапевтические мероприятия направлены на уменьшение симптоматики и снижение риска осложнений. Для улучшения оттока лимфы и ослабления отечности рекомендуют соблюдать рациональный двигательный режим – периодически отдыхать с поднятой конечностью, придерживаться щадящей активности. Другие мероприятия могут включать:
Врожденные висцеральные аномалии требуют симптоматической терапии – респираторной и парентеральной поддержки, низкожировой диеты. Повышенное внимание уделяют коррекции причин приобретенной лимфангиэктазии. Исходя из клинической ситуации, проводят специфическую противовоспалительную, антибактериальную, химиотерапию.
Хирургическое лечение
Основная цель операций при лимфангиэктазиях – ликвидировать причину нарушений лимфатического дренажа. Характер и объем хирургического вмешательства определяются локализацией, распространенностью очагов, выраженностью клинической симптоматики, общим состоянием пациента. Используют следующие методы:
Единого мнения в отношении лечения лимфангиэктазий нет. Ни один из методов не может стать надежной гарантией отсутствия рецидивов. Это создает необходимость поиска новых лечебных технологий, обеспечивающих выраженный и стабильный результат.
Экспериментальное лечение
В комплексном лечении висцеральных форм предлагают использовать ряд дополнительных методов, хотя данные об их эффективности противоречивы и требуют дальнейшей оценки. Клинического, биохимического, гистологического улучшения можно достичь при назначении ингибиторов фибринолиза, октреотида, кортикостероидов. Сообщается о снижении лимфатической проницаемости для белков под влиянием антиплазмина, подавлении соматостатином грудного тока лимфы и абсорбции триглицеридов.
Прогноз и профилактика
Кожная лимфангиэктазия сопровождается относительно благоприятным прогнозом. Состояние имеет доброкачественный характер и не дает фатальных последствий, но косметический дефект и сопутствующие симптомы существенно снижают качество жизни пациентов. Висцеральные формы, напротив, прогностически неблагоприятны: уровень смертности при врожденных аномалиях варьируется от 13 до 50% и более. Для первичных мальформаций профилактика не разработана, приобретенные требуют своевременной диагностики причинных заболеваний, проведения максимально щадящих оперативных вмешательств. В дальнейшем пациентам необходимо проходить регулярное обследование и поддерживающую терапию.