Что такое катетеризация кубитальной и других периферических вен
Катетеризация периферических вен
Просто о катетеризации вен.
Катетеризация вен является одной из самых необходимых и используемых в стационаре методик быстрого и постоянного доступа к кровеносной системе ребенка. Преимуществами катетеризации вен над другими методами доступа к кровеносной системе являются меньший риск занесения инфекции, повышенная безопасность, возможность быстрого введения лекарственных средств в различных комбинациях, питательная поддержка, инфузионная терапия, а также мониторинг венозного давления.
Катетеризация вен является процедурой, которая требует от медицинского персонала существенной подготовки. Врач и медицинская сестра должены полностью понимать суть и методику проведения, а также осложнения, которые могут возникнуть во время или после проведения процедуры.
В целом, частота осложнений колеблется в диапазоне до 15%, механические осложнения происходят у 5-19% пациентов, инфекционные осложнения у 5-26% и тромботические осложнения у 2-26% пациентов. Все эти осложнения являются потенциально опасными для жизни, поэтому, как уже было сказано выше, медицинский персонал должен иметь большой опыт работы в этой области.
В большинстве случаев и в первую очередь предпринимается периферическая венозная катетеризация, поскольку периферические вены наиболее доступны.
Катетеризация периферических вен.
Периферический внутривенный (венозный) катетер – это устройство, введенное в периферическую вену и обеспечивающее доступ в кровяное русло при следующих внутривенных манипуляциях:
Введение радиологических контрастных агентов для компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
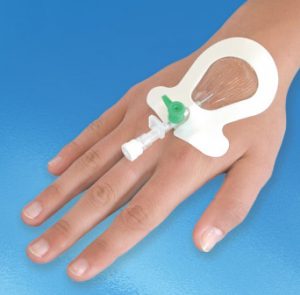
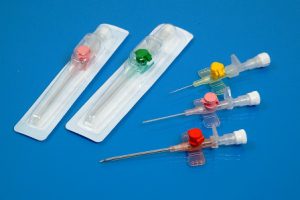
Периферические катетеры различаются по цветам в зависимости от диаметра просвета и длины.
Хорошо выбранный венозный доступ является существенным моментом успешной внутривенной терапии. При выборе места катетеризации необходимо учитывать предпочтения пациента, простоту доступа к месту пункции и пригодность сосуда для катетеризации.
КРИТЕРИИ ВЫБОРА ВЕНЫ:
Наиболее часто катетеризируются латеральные и медиальные подкожные вены руки, промежуточные вены локтя и промежуточные вены предплечья. Иногда используются пястные и пальцевые вены при невозможности катетеризации выше перечисленных вен.
При выборе катетера необходимо ориентироваться на следующие критерии:
Материал, из которого изготовлен катетер, имеет существенное значение при внутривенной терапии. При выборе оборудования для катетеризации вен предпочтение должно отдаваться современным тефлоновым и полиуретановым катетерам. Их применение существенно снижает частоту осложнений и при качественном уходе срок эксплуатации катетера значительно выше.
ЕЖЕДНЕВНЫЙ УХОД ЗА КАТЕТЕРОМ.
Необходимо помнить, что максимум внимания к выбору оборудования, процессу постановки катетера и качественный уход за ним являются главными условиями успешности проводимого лечения и профилактики осложнений. Необходимо четко соблюдать правила эксплуатации катетера.
Несмотря на то, что катетеризация периферических вен значительно менее опасная процедура по сравнению с катетеризацией центральных вен, она несет в себе потенциал осложнений, как и любая процедура, нарушающая целостность кожного покрова. Однако большинства осложнений можно избежать, благодаря хорошей манипуляционной технике медсестры, строгому соблюдению правил асептики и антисептики и правильному уходу за катетером.
Важно помнить, что все вышеперечисленные обязанности по уходу за катетером ложатся как на медицинский персонал, так и на взрослых, с которыми ребенок пребывает в стационаре!
Медсестра реанимации: катетеризация вен
Поделиться:
Одна из основных обязанностей медсестры реанимации — это организация венозного доступа у пациента или, проще говоря, катетеризация вены. Катетер ставят в разных случаях: чтобы брать кровь на анализ (иногда анализы берут несколько раз в сутки, и колоть каждый раз заново — болезненно и травматично для пациента) или чтобы вводить больному препараты и питательные растворы. От обычного укола постановка катетера почти не отличается — нужно только, чтобы вена была прямая на определенном участке.
Куда можно колоть, а куда нельзя
Для выбора вены нужно примерно оценить, для чего вообще ставится катетер. Экстренным пациентам с тяжелыми травмами, кровотечениями или тем, кого готовят к полостной операции, ставят катетер большого диаметра, соответственно выбирают крупную вену. Бабушке сильно элегантного возраста, диагноз которой не так уж и серьезен, подбирают катетер поменьше — вены в этом возрасте чаще всего уже не те.
Как выбирают место для укола? Медсестры начинают с дистальных вен, т. е. тех, что находятся «на периферии»: вены кисти, предплечья. Также работает принцип восхождения от кисти выше (плохие вены на кисти — переходим на предплечье).

Хорошо видны вены на локтевом сгибе, но это место для катетеризации не очень подходит. Человек сгибает и разгибает руку, иногда ненамеренно, и катетер может перегнуться или надломиться. Хотя если катетер ставить не надо, а ожидается всего один-два укола — локтевой сгиб это то, что нужно. Вена на нем достаточно толстая и всё это выдержит.
В другом месте вена может быть и не видна, но при наложенном жгуте хорошо ощущаться пальцами (пальпироваться). В этом случае опытная медсестра сможет сделать укол, даже не видя вены. У некоторых больных не видно срединной локтевой вены, но можно нащупать другую, которая чуть ближе к наружной стороне руки, — подкожную латеральную (глазами ее тоже не видно). У меня были случаи, когда я попадала в такие вены практически вслепую — такая особенность есть и у моих вен, поэтому я о ней хорошо знаю.
Читайте также:
Профессия: врач-лаборант
Не стоит использовать для катетеризации мелкие вены — в них сложнее попасть и проблем с ними потом может быть больше (например, может начаться воспаление). Также не колют в вены ног (за исключением центральных бедренных) из-за высокого риска осложнений в виде флебитов (воспаления стенок сосудов). Подколенная вена неудобна из-за ее расположения, а остальные вены ног слишком тонкие.
Как понять, все ли правильно идет
Если что-то идет не так — обычно это видно сразу. Если под кожей вырастает припухлость или наливается синяк — иглу убираем, заменяем ее сухой стерильной повязкой (тугой), переходим к другой вене. Жечь и щипать в месте укола не должно, если вы чувствуете жжение и, опять же, видите припухлость, значит, игла все-таки прошла мимо. Снова повязка, можно еще наложить компресс из водки или разбавленного водой спирта.

Перед тем как вводить вам какие-либо препараты, врач должен расспросить вас об аллергии и медикаментах, которые вы принимаете. Позже медсестра может задать такие же вопросы — не потому, что ей нечего делать, это подстраховка ради вашего же здоровья. Например, если вы принимаете антикоагулянты — вещества, разжижающие кровь, — простой ваткой на место укола дело не обойдется, нужна будет повязка, холод на место укола, а руку (если кололи в руку) нужно будет подержать повыше.
Что такое «вен нет»
Иногда с уколом могут возникать проблемы из-за состояния вен пациента. Вена может лопнуть — это чаще происходит у пожилых людей с нарушениями обмена веществ. Колоть в такую вену уже нельзя — нужно наложить сухую стерильную повязку, а при гематоме — сделать компресс. После этого можно перейти к катетеризации вен на другой руке.
У онкологических пациентов, у тех, кто проходил длительные курсы лечения с внутривенными вливаниями, или у внутривенных наркоманов бывает так, что «вен нет». Руки покрыты так называемыми «дорожками», похожими на ожоги, и катетеризировать «сожженную» вену очень тяжело. Часто такие пациенты предлагают поставить катетер самостоятельно в подколенную вену, например, но это не вариант. Врач ставит им катетер в одну из центральных вен.
Как ставят катетер в центральную вену
Центральные вены — это «вены последней надежды». Постановка такого катетера — практически малая операция. Риск осложнений при катетеризации центральных вен довольно высок (сепсис, флебиты, кровь или воздух там, где их быть не должно), но сейчас катетер ставят в яремную вену под УЗИ-контролем — это безопаснее. Все это, конечно, делает только и исключительно врач, самим колоть в центральные вены категорически нельзя — это опасно для жизни.
Публикации в СМИ
Катетеризация центральных вен
Реанимационное пособие или интенсивная терапия невозможны без проведения постоянной трансфузионной терапии и взятия проб крови для лабораторных исследований, зачастую экстренных. В этих условиях необходимо наличие постоянно функционирующего венозного доступа, обеспечивающего как инфузию любого р-ра с оптимальной скоростью и эффективностью, так и возможность лабораторной диагностики и мониторинга. Этой цели служит катетеризация центральных вен.
В реанимационной практике чаще всего пунктируют и катетеризируют подключичную вену, наружную и внутреннюю яремные вены, реже — бедренную и ещё реже — локтевую вены (периферические вены при гиповолемии спадаются и запустевают, поэтому плохо контурируются).
• Подключичная вена •• Показания: шоке любой этиологии, т.к. эта вена в силу анатомических особенностей не спадается при гиповолемии. Кроме того, при использовании подключичной вены обеспечивается хороший комфорт для больного и возможность тщательного ухода даже при длительном пребывании катетера в вене (в течение нескольких месяцев) •• Недостатки катетеризации подключичной вены — высокий риск развития пневмоторакса, возможность ранения подключичной артерии и трудности при необходимости остановки кровотечения (невозможность компрессии).
• Наружная яремная вена •• Показания ••• Доступ к этой вене предпочтительна у пожилых, она хорошо контурируется даже у тучных пациентов ••• Меньше опасность развития пневмоторакса ••• Возможно её быстрое эффективное прижатие в случае возникновения геморрагических осложнений на фоне нарушений свёртывающей системы •• Неудобства — невозможность её длительной эксплуатации из-за некомфортности для пациента, трудностей ухода, сравнительно ненадёжной фиксации.
• Внутренняя яремная вена •• Характерны редкость осложнений, особенно пневмоторакса, хороший контроль в случае геморрагических осложнений, высокая частота успешных катетеризаций даже во время проведения сердечно-лёгочной реанимации •• Недостатки ••• Возможность ранения грудного лимфатического протока или каротидной артерии при катетеризации слева ••• Невозможность её использования при внутричерепной гипертензии и при проведении гемодиализа и выполнении трахеостомии ••• Эта вена может быть коллабирована при глубоком шоке или гиповолемии.
Техника выполнения. Положение больного лёжа на спине, головной конец стола опущен, под спину больного подложен валик, голова больного повёрнута в сторону, противоположную месту пункции. Рука больного на стороне пункции приведена к туловищу, резко супинирована, ассистент тянет её в каудальном направлении. Возможно положение больного по Тренделенбургу. Существует два оперативных доступа пункционной катетеризации подключичной вены.
• Подключичный доступ •• Шприцем с тонкой иглой внутрикожно вводят 0,5% р-р прокаина для создания «лимонной корочки» в точке, расположенной на 1 см ниже ключицы на линии, разделяющей среднюю и внутреннюю треть ключицы. Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, непрерывно предпосылая р-р прокаина. Иглу проводят под ключицу и вводят туда остаток прокаина. Иглу извлекают •• Толстой острой иглой, ограничивая указательным пальцем глубину её введения, на глубину 1–1,5 см прокалывают кожу в месте расположения «лимонной корочки». Иглу извлекают •• В шприц вместимостью 20 мл до половины набирают 0,9% р-р хлорида натрия, надевают не очень острую (чтобы избежать пункции артерии) иглу длиной 7–10 см с тупо скошенным концом. Направление скоса должно быть отмечено на канюле. При введении иглы её скос должен быть ориентирован в каудально-медиальном направлении. Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше), при этом глубина возможного введения иглы должна быть ограничена указательным пальцем (не более 2 см). Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, периодически потягивая поршень назад, проверяя поступление крови в шприц. При неудаче иглу продвигают назад, не извлекая её полностью, и повторяют попытку, изменив на несколько градусов направление продвижения. Как только в шприце появляется кровь, часть её вводят обратно в вену и вновь насасывают в шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая её отверстие •• В иглу лёгкими вворачивающими движениями до половины вводят проводник, его длина в два с небольшим раза превышает длину катетера. Вновь просят больного задержать дыхание, проводник извлекают, закрывая пальцем отверстие катетера, затем на последний надевают резиновую пробку. После этого больному разрешают дышать. Если больной без сознания, все манипуляции, связанные с разгерметизацией просвета иглы или катетера, находящегося в подключичной вене, производят во время выдоха •• Катетер соединяют с инфузионной системой и фиксируют к коже одиночным шёлковым швом. Накладывают асептическую повязку.
• Надключичный доступ •• Положение больного — как при подключичном доступе •• Врач прокалывает кожу в области угла, образованного латеральной ножкой грудино-ключично-сосцевидной мышцы и верхним краем ключицы, отступив от ключицы на 0,5 см вверх. После прокола кожи иглу направляют под углом 45° к сагиттальной и 15° к фронтальной плоскости ключицы и прокалывают вену. Дальнейшие действия такие же, как и при подключичном доступе.
• После окончания каждой инфузии в катетер вводят 0,1 мл гепарина (так называемый «гепариновый замок»), благодаря чему можно использовать катетер в течение нескольких недель без осложнений.
• При подозрении на тромбоз, флебит или катетерный сепсис катетер подлежит удалению с последующим проведением соответствующих лечебных мероприятий.
Код вставки на сайт
Катетеризация центральных вен
Реанимационное пособие или интенсивная терапия невозможны без проведения постоянной трансфузионной терапии и взятия проб крови для лабораторных исследований, зачастую экстренных. В этих условиях необходимо наличие постоянно функционирующего венозного доступа, обеспечивающего как инфузию любого р-ра с оптимальной скоростью и эффективностью, так и возможность лабораторной диагностики и мониторинга. Этой цели служит катетеризация центральных вен.
В реанимационной практике чаще всего пунктируют и катетеризируют подключичную вену, наружную и внутреннюю яремные вены, реже — бедренную и ещё реже — локтевую вены (периферические вены при гиповолемии спадаются и запустевают, поэтому плохо контурируются).
• Подключичная вена •• Показания: шоке любой этиологии, т.к. эта вена в силу анатомических особенностей не спадается при гиповолемии. Кроме того, при использовании подключичной вены обеспечивается хороший комфорт для больного и возможность тщательного ухода даже при длительном пребывании катетера в вене (в течение нескольких месяцев) •• Недостатки катетеризации подключичной вены — высокий риск развития пневмоторакса, возможность ранения подключичной артерии и трудности при необходимости остановки кровотечения (невозможность компрессии).
• Наружная яремная вена •• Показания ••• Доступ к этой вене предпочтительна у пожилых, она хорошо контурируется даже у тучных пациентов ••• Меньше опасность развития пневмоторакса ••• Возможно её быстрое эффективное прижатие в случае возникновения геморрагических осложнений на фоне нарушений свёртывающей системы •• Неудобства — невозможность её длительной эксплуатации из-за некомфортности для пациента, трудностей ухода, сравнительно ненадёжной фиксации.
• Внутренняя яремная вена •• Характерны редкость осложнений, особенно пневмоторакса, хороший контроль в случае геморрагических осложнений, высокая частота успешных катетеризаций даже во время проведения сердечно-лёгочной реанимации •• Недостатки ••• Возможность ранения грудного лимфатического протока или каротидной артерии при катетеризации слева ••• Невозможность её использования при внутричерепной гипертензии и при проведении гемодиализа и выполнении трахеостомии ••• Эта вена может быть коллабирована при глубоком шоке или гиповолемии.
Техника выполнения. Положение больного лёжа на спине, головной конец стола опущен, под спину больного подложен валик, голова больного повёрнута в сторону, противоположную месту пункции. Рука больного на стороне пункции приведена к туловищу, резко супинирована, ассистент тянет её в каудальном направлении. Возможно положение больного по Тренделенбургу. Существует два оперативных доступа пункционной катетеризации подключичной вены.
• Подключичный доступ •• Шприцем с тонкой иглой внутрикожно вводят 0,5% р-р прокаина для создания «лимонной корочки» в точке, расположенной на 1 см ниже ключицы на линии, разделяющей среднюю и внутреннюю треть ключицы. Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, непрерывно предпосылая р-р прокаина. Иглу проводят под ключицу и вводят туда остаток прокаина. Иглу извлекают •• Толстой острой иглой, ограничивая указательным пальцем глубину её введения, на глубину 1–1,5 см прокалывают кожу в месте расположения «лимонной корочки». Иглу извлекают •• В шприц вместимостью 20 мл до половины набирают 0,9% р-р хлорида натрия, надевают не очень острую (чтобы избежать пункции артерии) иглу длиной 7–10 см с тупо скошенным концом. Направление скоса должно быть отмечено на канюле. При введении иглы её скос должен быть ориентирован в каудально-медиальном направлении. Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше), при этом глубина возможного введения иглы должна быть ограничена указательным пальцем (не более 2 см). Иглу продвигают медиально по направлению к верхнему краю грудино-ключичного сочленения, периодически потягивая поршень назад, проверяя поступление крови в шприц. При неудаче иглу продвигают назад, не извлекая её полностью, и повторяют попытку, изменив на несколько градусов направление продвижения. Как только в шприце появляется кровь, часть её вводят обратно в вену и вновь насасывают в шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая её отверстие •• В иглу лёгкими вворачивающими движениями до половины вводят проводник, его длина в два с небольшим раза превышает длину катетера. Вновь просят больного задержать дыхание, проводник извлекают, закрывая пальцем отверстие катетера, затем на последний надевают резиновую пробку. После этого больному разрешают дышать. Если больной без сознания, все манипуляции, связанные с разгерметизацией просвета иглы или катетера, находящегося в подключичной вене, производят во время выдоха •• Катетер соединяют с инфузионной системой и фиксируют к коже одиночным шёлковым швом. Накладывают асептическую повязку.
• Надключичный доступ •• Положение больного — как при подключичном доступе •• Врач прокалывает кожу в области угла, образованного латеральной ножкой грудино-ключично-сосцевидной мышцы и верхним краем ключицы, отступив от ключицы на 0,5 см вверх. После прокола кожи иглу направляют под углом 45° к сагиттальной и 15° к фронтальной плоскости ключицы и прокалывают вену. Дальнейшие действия такие же, как и при подключичном доступе.
• После окончания каждой инфузии в катетер вводят 0,1 мл гепарина (так называемый «гепариновый замок»), благодаря чему можно использовать катетер в течение нескольких недель без осложнений.
• При подозрении на тромбоз, флебит или катетерный сепсис катетер подлежит удалению с последующим проведением соответствующих лечебных мероприятий.
Что такое катетеризация кубитальной и других периферических вен
СОП Катетеризация кубитальных и других периферических вен. Уход за венозным катетером
Цель: стандарт операционной процедуры катетеризации кубитальных и других периферических вен:
– устанавливает единые требования к технологии и формированию у персонала навыков выполнения процедуры;
– унифицирует затраты на проведение процедуры;
– обеспечивает эффективность лечения и качество медицинской услуги;
– уменьшает количество профессиональных ошибок и других рисков, связанных с установкой, уходом и проведением инфузионной терапии посредством периферического венозного катетера (ПВК).
Где: хирургическое, терапевтическое, реанимационное (ожоговое, урологическое и др.) отделение круглосуточного или дневного стационара, а также при транспортировке больного в стационар.
Когда: по назначению врача.
Кто: специалисты, имеющие диплом установленного образца об окончании среднего профессионального медицинского образовательного учебного учреждения по специальностям: «лечебное дело», «сестринское дело», «акушерское дело», а также навыки выполнения процедуры.
Ответственность: медицинские работники, которые проводят установку, уход и наблюдение за периферическим венозным катетером, а также медицинские работники, ответственные за инфекционный контроль в медицинской организации.
Основная часть СОП
Термины и определения
Катетер-ассоциированная инфекция кровотока (КАИК) – воспалительный процесс, развивающийся при попадании в кровоток патогенных микроорганизмов из просвета инфицированного ПВК или инфицированного места пункции вены.
Периферический венозный катетер – устройство для обеспечения и поддержания периферического венозного доступа.
Гематома – кровоизлияние под кожу.
Инфильтрация – попадание инфузионных растворов или лекарственных препаратов, не вызывающих раздражающего действия, в ткани, окружающие вену.
Тромбоз – образование тромба в вене.
Экстравазация – попадание препаратов, обладающих раздражающими свойствами, в ткани, окружающие вену.
Флебит – воспаление стенки вены, приводящее к разрушению венозных стенок. Может спровоцировать образование тромбов – в этом случае переходит в тромбофлебит.
Используемые сокращения:
ИСМП – инфекции, связанные с оказанием медицинской помощи; ОРИТ – отделение реанимации и интенсивной терапии;
КАИК – катетер-ассоциированная инфекция кровотока; ПВК – периферический венозный катетер;
СОП – стандартная операционная процедура.
Нормативные ссылки:
1. СанПиН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность».
2. Приказ Минздравсоцразвития России от 27 декабря 2011 г. № 1664н «Об утверждении номенклатуры медицинских услуг».
3. ГОСТ Р 52623.4-2015 «Технологии выполнения простых медицинских услуг инвазивных вмешательств».
4. Методические рекомендации по обеспечению и поддержанию периферического венозного доступа, РАМС, Санкт-Петербург, 2011 г.
Оснащение
Наименование изделий и инструментов:
– халат, шапочка, маска;
– стерильные и нестерильные перчатки;
– фартук, очки или маска с защитным экраном;
– индивидуальный стерильный набор (лоток, пинцет);
– ножницы или атравматическая хирургическая бритва с одноразовыми стригущими насадками (триммер);
– асептическая прозрачная повязка;
– стерильная фиксирующая повязка;
– стерильный периферический венозный катетер, переходник (обтуратор или заглушка с инъекционной мембраной);
– тройник;
– лекарственные средства (гепаринизированный раствор);
– жгут;
– спиртсодержащий антисептик для обработки места ввода катетера;
– спиртсодержащий антисептик для гигиенической обработки рук;
– стерильные салфетки для обработки места ввода катетера;
– бинт для дополнительной фиксации;
– емкость для отработанных инструментов (лоток, пинцет, ножницы);
– непромокаемый желтый контейнер (пакет) для отходов класса Б;
– емкость с раствором дезинфектанта для обработки поверхностей.
I. Подготовка к процедуре
1. Выбрать наименьший размер ПВК (см. приложение 1) по следующим критериям:
– диаметр вены;
– необходимая скорость введения препарата;
– потенциальное время нахождения катетера в вене;
– свойства вводимого раствора.
2. Проверить целостность упаковки катетера, дату изготовления.
3. Подготовить и доставить в палату манипуляционный столик с размещенным на нем необходимым оснащением и поместить его вблизи от места проведения манипуляции.
4. Идентифицировать пациента, представиться, объяснить ход и цель процедуры.
5. Убедиться, что пациент подписал информированное согласие на процедуру. Если
информированное согласие не подписано, уточнить дальнейшие действия у лечащего врача.
6. Предложить пациенту занять удобное положение, помочь ему в этом, если необходимо. Поза пациента должна обеспечивать доступ к месту установки ПВК.
7. Выбрать место для ввода ПВК согласно инструкции производителя изделия:
– дистальные вены – выше места предыдущей катетеризации;
– хорошо пальпируемые вены;
– удостовериться, что в месте ввода катетера нет воспаления мягких тканей и флебита;
– убедиться, что вена с хорошим наполнением;
– убедиться, что вена расположена на недоминирующей руке;
– убедиться, что вена расположена с противоположной от хирургического вмешательства стороны;
– убедиться, что у вены достаточно большой диаметр.
II. Алгоритм выполнения процедуры
1. Надеть халат, шапку, маску и очки или маску с защитным экраном.
2. Обработать руки спиртсодержащим кожным антисептиком гигиеническим способом.
3. Не сушить руки, дождаться полного высыхания антисептика.
4. Надеть стерильные перчатки.
5. Обработать место ввода катетера стерильной спиртсодержащей салфеткой по направлению от центра к периферии.
6. Выждите время, необходимое для действия антисептика на обработанной поверхности (не пальпируйте место ввода катетера).
7. Наложить жгут на 10–15 см выше места постановки катетера. Максимальное время нахождения жгута на конечности – 2 минуты. Следите за пульсацией на лучевой артерии – она должна сохраниться.
8. Повторно обработать предполагаемое место ввода катетера антисептиком.
9. Взять катетер и снять защитный чехол. Держите чехол между пальцами свободной руки, если на нем есть дополнительная заглушка.
10. Зафиксируйте вену, прижав ее пальцами ниже предполагаемого места введения катетера.
11. Проколите кожу, вену и введите иглу катетера под острым углом. Следите за появлением крови в индикаторной камере.
12. Зафиксируйте иглу-стилет.
13. Медленно сдвиньте канюлю катетера с иглы в вену до конца. Не допускайте введения иглы-стилета в катетер после смещения его в вену.
14. Снимите жгут.
15. Пережмите вену пальцем выше места введения катетера (это позволит снизить кровотечение).
16. Удалите иглу-стилет из катетера и сбросьте в контейнер для отходов класса Б.
17. Снимите заглушку с катетера и присоедините инфузионную систему.
18. Уберите палец с вены.
19. Осмотрите место ввода катетера и прилегающую к нему область. Убедитесь, что нет гиперемии и отека.
20. Наложите на место ввода катетера асептическую прозрачную стерильную повязку. Зафиксируйте катетер с помощью стерильной фиксирующей повязки.
21. Если есть риск случайного удаления катетера, зафиксируйте его дополнительно стерильным бинтом.
22. Сбросьте использованный материал в контейнер и пакет для сбора отходов класса Б.
23. Снимите перчатки и поместите их в емкость для дезинфекции или непромокаемый пакет/контейнер для утилизации отходов класса Б.
24. Обработайте руки гигиеническим способом, высушите руки.
25. Спросите у пациента, как он себя чувствует.
26. Сделайте запись об установке ПВК в листе наблюдения (приложение 2).
27. Вклейте лист наблюдения в историю болезни.
III. Промежуточный контроль
1. Оцените пульсацию лучевой артерии после наложения жгута.
2. Оцените самочувствие пациента после завершения процедуры.
IV. Алгоритм ежедневного ухода за катетером
1. Наденьте халат, шапку, маску, очки или маску с защитным экраном.
2. Выполняйте любые манипуляции с катетером в стерильных перчатках.
3. Осматривайте место входа катетера каждые 12 часов сквозь неповрежденную повязку. Смотрите, есть ли признаки воспаления – припухлость, болезненность.
4. Оценивайте состояние места введения катетера по шкале флебитов (приложение 3) и делайте соответствующие отметки в листе наблюдения за ПВК.
5. Во время процедуры соблюдайте правила асептики.
6. Не прикасайтесь руками к инфузионному оборудованию.
7. Используйте тройники по срокам использования катетера.
8. Если инфузионная терапия не проводится, то промывайте катетер физраствором два раза в сутки. Дополнительно промывайте катетер:
– перед каждой инфузией, чтобы подтвердить его проходимость;
– после инфузионной терапии, чтобы предотвратить смешивание несовместимых лекарственных препаратов и химическое раздражение внутренней стенки вены инфузионным раствором.
9. Если катетер стал непроходимым, удаляйте его тут же, без промывания.
10. Один раз в сутки меняйте инфузионные линии перфузоров.
11. Использованные материалы и изделия утилизируйте как отходы класса Б.
12. Проведите гигиеническую обработку рук.
13. Внесите данные осмотра места ввода катетера в лист наблюдения за состоянием ПВК (приложение 2).
V. Алгоритм смены повязки
1. Ежедневно следите за состоянием фиксирующей повязки.
2. Меняйте повязку:
– не позднее чем через 12 часов, если катетер установлен в экстренном порядке, с возможным нарушением правил асептики;
– каждые 72 часа при отсутствии признаков воспаления;
– незамедлительно при отклеивании, загрязнении или намокании под повязкой.
3. При смене повязки соблюдайте правила асептики.
4. Перед сменой повязки наденьте халат, шапочку, маску, а при необходимости – фартук.
5. Наденьте чистые нестерильные перчатки.
6. Снимите повязку, медленно заворачивая ее параллельно коже (не тяните вверх), желательно по росту волос – это необходимо для профилактики повреждений кожи вокруг места входа катетера.
7. Снятую повязку положите в непромокаемый пакет/контейнер.
8. Использованные перчатки положить в непромокаемый пакет/контейнер для отходов класса Б.
9. Стерильной салфеткой с антисептиком, взятой с помощью стерильного пинцета, обработайте кожу вокруг катетера – от центра к периферии.
10. Сбросьте салфетку в непромокаемый пакет/контейнер.
11. Стерильной салфеткой с антисептиком, взятой с помощью стерильного пинцета, обработайте все части и соединения, включая канюлю и катетер. Дождитесь полного высыхания антисептика.
12. Пациентам с чувствительной кожей вокруг места установки катетера нанесите стерильной салфеткой барьерное средство.
13. Наложите стерильную асептическую повязку.
14. Зафиксируйте катетер с помощью стерильной фиксирующей повязки.
15. Сбросьте использованный материал в контейнер и пакет для сбора отходов класса Б.
16. Снимите перчатки и поместите их в емкость для дезинфекции или непромокаемый пакет/контейнер для отходов класса Б.
17. Обработайте руки гигиеническим способом, высушите их.
Контроль при уходе за катетером
1. После вливания стерильного физраствора осмотрите место ввода катетера и прилегающую к нему область. Убедитесь, что нет отека и гиперемии.
2. Каждые 12 часов осматривайте место установки катетера, проверяйте, не появились ли симптомы флебита или воспаления. Если пациенту вводят препараты, раздражающие вену, сократите интервал.
3. Оцените место введения катетера по шкале флебитов (приложение 3).
4. Оцените место введения катетера по шкале инфильтрации (приложение 4).
Потенциальные осложнения и риски
1. Флебит (см. приложение 3).
2. Инфильтрация (см. приложение 4).
2. Экстравазация.
3. Катетер-ассоциированная инфекция кровотока.
4. Гематома.
5. Тромбоз.
VI. Порядок действий во внештатных ситуациях
1. Если вы обнаружили признаки воспалительного процесса – инфильтрации, флебита, сообщите о них лечащему врачу.
2. Напишите о признаках воспалительного процесса в журнале наблюдения за ПВК.
3. Выполните назначения врача.
VII. Перечень записей
1. Журнал наблюдения за ПВК.
2. История болезни.
3. Журнал учета процедур отделения.
VIII. Критерии выполнения процедуры
1. Постановка ПВК выполнена своевременно, по назначению лечащего врача.
2. Процедура выполнена строго по алгоритму, отклонений от алгоритма нет.
3. В истории болезни есть запись о месте, дате и времени установки ПВК.
4. Журнал наблюдения за ПВК заполнен.
5. Пациент проинформирован о медуслуге.
6. Пациент удовлетворен качеством медуслуги.
Руководство по выбору размера периферического венозного катетера
 Читайте также:
Читайте также: