Что такое искривление мечевидного отростка
Опухоли средостения: что это такое, классификация.
Опухоли средостения – общее название новообразований, которые расположены в медиастинальном пространстве груди. В 40% случаев диагностирования опухоли являются злокачественными, и тогда ставится диагноз рак средостения. Все опухоли делятся на две большие группы – первичные и вторичные. В первом случае речь идет о тех новообразованиях, которые формируются непосредственно в области средостения, во втором – опухоли образуются сначала в тканях, расположенных вне обозначенной области, а рак средостения развивается уже из метастаз. Иногда опухоли средостения называют рак тимуса, но это не совсем корректное обозначение диагноза. Дело в том, что он обозначает наличие злокачественных клеток в вилочковой железе, тогда как опухоли средостения могут начать свой рост и из других структур.
В зависимости от локализации опухоли различают следующие виды злокачественных новообразований:
Злокачественные новообразования средостения диагностируются чаще всего в возрасте 18-45 лет, какой-то гендерной предрасположенности не отмечается.
Отдельно в медицине рассматриваются мезенхимальные опухоли – представляют собой рак мягких тканей, к таковым относятся липомы и гемангиомы, лейомиосаркомы и фибромы. Поражают разные части средостения, относятся к группе вторичных, потому что «вырастают» из метастаз.
К редким опухолям средостения относятся липо- и фибросаркомы. Их опасность заключается в том, что они долгое время протекают бессимптомно и пациент обращается за помощью к врачу при выраженных нарушениях, когда рак находится уже на 3 и 4 стадии развития. Также к этой группе относится рак тимуса (тимома) – развивается в клетках вилочковой железы.
Какие симптомы укажут на рак средостения?
Рак может протекать в двух стадиях – бессимптомной и с выраженными признаками. Продолжительность прогрессирования опухоли средостения без симптомов зависит от нескольких факторов – место локализации новообразования, уровень общего иммунитета, возраст человека. Часто бессимптомно протекающий рак диагностируется случайно, во время проведения стандартной процедуры флюорографии в рамках диспансеризации.
К основным признакам рака средостения относятся:
Злокачественные опухоли растут достаточно быстро, поэтому переход из бессимптомной стадии в форму с выраженной клинической картиной недолгий. Могут проявляться и дополнительные симптомы типа отечности верхней части туловища и лица, синюшного цвета лица, расширения подкожных вен шеи.
Самым ранним проявлением рака средостения считается болевой синдром, особенно часто он проявляется при раке тимуса. В таком случае боли идентичны приступам стенокардии. Существует и ряд специфичных признаков опухолей средостения:
Общие симптомы, слабовыраженная клиническая картина, многообразие признаков, которые присущи и другим патологиям, делают диагностику только по жалобам пациента и стандартным обследованиям практически невозможной. Кроме этого, опухоли средостения могут быть и доброкачественными – например, рак тимуса по своей клинической картине полностью идентичен признакам доброкачественных новообразований в вилочковой железе.
Диагностика опухоли средостения.
Опухоль средостения может быть диагностирован инструментальными методами, которые являются самыми информативными:
Если перечисленных обследований недостаточно, то назначается хирургическая биопсия. Морфологическое исследование биологического материала позволяет полностью охарактеризовать рак средостения. Эта манипуляция важна для классификации опухоли – будет ли диагностирован именно рак тимуса или опухоль представляет собой доброкачественное образование.
Если есть подозрение на тимому (рак тимуса), то целесообразно проводить ультразвуковое исследование. Оно не выявит опухоль средостения, но даст возможность оценить состояние лимфатических узлов и жировой ткани в подключичной области.
К общим методам диагностики относятся анализы крови (общий, биохимический, коагулограмма), анализ мочи (общий), ЭКГ.
Лечение опухолей средостения.
Самым эффективным методом лечения опухолей средостения считается его хирургическое удаление, которое всегда сопровождается и специфической терапией. Если диагноз был поставлен на ранней стадии, врач может четко определить размер и форму опухоли, то применяется радиохирургический метод ее удаления по системе КиберНож. В случае больших размеров опухоли средостения удаляются классическим хирургическим методом с последующей химиотерапией. Диагностирование рака на поздней стадии делает нецелесообразным оперативное удаление новообразования, поэтому пациенту назначают только поддерживающее лечение (химиотерапия или лучевая) – рак средостения прекращает стремительно разрастаться, снижается вероятность распространения метастаз, облегчается симптоматика.
Если диагностирован рак тимуса (тимома), то врач опирается на данные исследований – каков размер опухоли средостения, есть ли ее разрастание. В некоторых случаях сначала проводится несколько курсов химиотерапии и только после этого назначается хирургическое лечение. Дополнительно, после проведения операции по удалению опухоли средостения, пациенту назначают гормональные препараты, иммуноподдерживающие средства.
Принимать решение о проведении терапевтического лечения или хирургического удаления опухоли средостения может только лечащий врач. Операция выполняется только в том случае, если специалист будет уверен в том, что он сможет удалить сразу все новообразование. Так как диагноз рак средостения часто ставится на поздних стадиях заболевания, то даже хирургические методы могут быть бесполезными по причине распространения метастаз, поражения внутренних органов и мягких тканей вокруг средостения.
Прогноз рака средостения.
Теоретически прогнозы на выздоровление при диагностировании опухоли средостения (рака тимуса) положительные. Но проблема заключается в сложностях диагностики – клиническая картина не типичная для злокачественных образований, часто люди либо предпринимают попытки лечения сами, либо обращаются со стандартными жалобами к врачу и им ставят неверный диагноз. Пока проводится лечение неверного заболевания, время проходит и наступает рак, средостения достигает тяжелой стадии. При своевременном выявлении рака тимуса вероятность благоприятного исхода составляет 68%.
Опухоли средостения (рак тимуса) возможно вылечить, но при условии своевременного выявления. Хирургический метод и последующая химиотерапия дают возможность полностью выздороветь. По причине неспецифической клинической картины диагностирование на ранней стадии затруднено, поэтому важно проходит диспансеризацию – это реальный шанс полностью избавиться от злокачественных образований.
Филиалы и отделения, в которых лечат опухоль средостения (рак тимуса)
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
В Отделе торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. А.Б. РЯБОВ
В Отделении торакальной хирургии
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Заведующий Отделом торакоабдоминальной онкологии – д.м.н. В.Ю. СКОРОПАД
Клиническая картина воронкообразной груди
Клиническая картина
У детей с воронкообразной деформацией грудная клетка изменяет свою конфигурацию, объем и обычные размеры. Характерной особенностью является вдавление грудины и ребер в сагиттальной плоскости, что значительно уменьшает грудино-позвоночное расстояние, уплощает грудную клетку. Ребра заметно деформированы и имеют косое направление, вследствие чего изменяется положение мышц передней грудной стенки. По характеру воронкообразной деформации мы различаем симметричные и асимметричные формы с различной степенью вдавления. Асимметричные пороки встречаются более редко, и как показывают данные операций, они связаны с S-образным искривлением деформированной части грудины или с торсией этого участка. Вдавления могут быть плоскими (грудина и ребра западают равномерно почти па всем протяжении), щелевидными (узкое, глубокое вдавление, расположенное в сагиттальном направлении) и конусовидными (равномерное овальное или округлое западение грудины и прилегающих ребер). Воронкообразная деформация грудной клетки сопровождается рядом вторичных изменений осанки и функции внутренних органов.
Длительное наблюдение за течением заболевания у 290 детей различного возраста (от месяца до 14 лет) позволяет отметить некоторые особенности клинической картины, характерные для различных возрастных групп.
Клиническая картина воронкообразной деформации у детей грудного возраста
Деформация чаще проявляется вскоре после рождения в виде малозаметного вдавления. Характерным признаком воронкообразной груди у детей этой возрастной группы является симптом «парадокса вдоха» (западение грудины и ребер при вдохе), который наиболее ярко проявляется при крике и плаче.
Как видно из литературы (Chin, Adler, 1954; Lester, 1957), у ребенка грудного возраста трудно определить, будет ли прогрессировать замеченная деформация и усиливаться симптом «парадокса вдоха». Hausmann, например, считает, что в половине случаев эти явления исчезают в первые месяцы жизни. По нашим данным, почти в половине случаев с ростом ребенка западение увеличивается. «Ямка» на груди становится более заметной (рис. 22). В этот период начинают обращать на себя внимание выступающие вперед края реберных дуг и образующаяся над ними поперечная борозда. Приподнимаясь, края реберных дуг отодвигают вперед прямые мышцы живота, создавая впечатление его увеличения (особенно заметного при осмотре сбоку). Указанные изменения часто ошибочно трактуют как проявления рахита.
Увеличение деформации, которая постепенно приобретает более выраженный характер, уже в первое полугодие может привести к нарушению функции органов грудной полости, склонности к катарам верхних дыхательных путей, пневмониям, стридорозиому дыханию.
Ravitch (1956) наблюдал у нескольких детей упорное срыгивание и затруднение при глотании, прошедшее после устранения воронкообразной груди. У детей с выраженной деформацией и резким симптомом «парадокса вдоха» рано развиваются хронические пневмонии, с трудом поддающиеся обычной терапии. У детей грудного возраста изменений со стороны сердца, кроме некоторого смещения его влево, обычно пе отмечается.
Следует помнить, что не исключена возможность сочетания воронкообразной груди с врожденным пороком сердца. Физическое и психомоторное развитие детей первого года жизни с воронкообразной деформацией грудной клетки обычно протекает без какой-либо видимой разницы но сравнению со здоровыми детьми.
Клиническая картина воронкообразной груди у детей дошкольного возраста
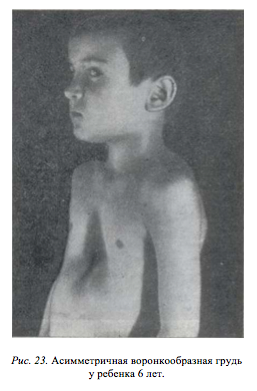
В этом возрасте воронкообразная грудь пе является еще серьезным косметическим недостатком. Однако изменения со стороны сердца и легких начинают проявляться более отчетливо. У детей чаще отмечается склонность к бронхитам, воспалению легких, ангинам. Наблюдается сравнительно быстрая утомляемость, особенно при подвижных играх. Более старшие дети этой группы иногда отмечают неопределенные болевые ощущения в области вдавления.
У детей с выраженными деформациями и симптомами «парадокса вдоха» нередко определяются сухие хрипы и участки ослабленного дыхания. При незначительных деформациях и не склонных к прогрессированию патологии в легких обычно нет. Жизненная емкость легких у детей до 6 лет редко бывает сниженной. Наблюдаемое у части пациентов затрудненное дыхание иногда связано с заболеваниями носоглотки или гипертрофией миндалин. Чем значительнее деформация, тем отчетливее смещение сердца влево и сзади. Его положение изменяется постепенно, по мере роста ребенка. Компенсаторные возможности еще не исчерпаны, и в этой возрастной группе серьезных нарушений сердечной деятельности обычно не отмечается. Лишь у некоторых больных с быстро прогрессирующей деформацией можно уловить акцент II тона на а. pulmonales. Артериальное давление не изменено. У ряда детей отмечается склонность к учащению пульса.
Венозное давление, по данным Becker, Baranofsky (1960), остается в пределах нормы, но Н. И. Кондрашин и Л. Д. Суханов (1964) при тяжелых воронкообразных деформациях у детей старше 5 лет отмечают его повышение, что, по мнению авторов, является одним из проявлений нарушения гемодинамики.
По данным ЭКГ не удается обнаружить серьезных изменений в этом возрасте. Наблюдения показывают, что при симметричной деформации возникает смещение электрической оси сердца влево, а при асимметричных ось может быть не изменена или отклоняться вправо. Ритм синусовый, обычно не изменен, иногда отмечается тахикардия. У одного ребенка мы выявили неполный блок правой ножки пучка Гиса.
Клиническая картина воронкообразной грудной клетки в школьном возрасте
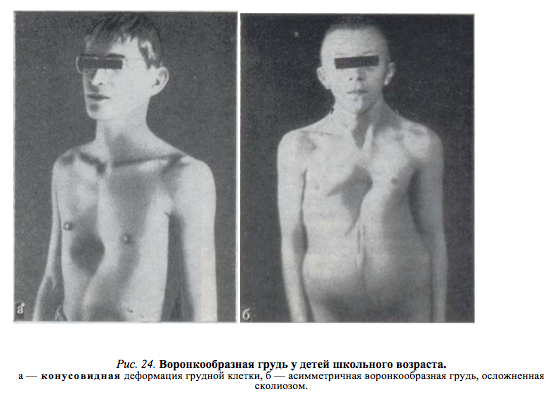
Бронхоспирометрические исследования больных 17—28 лет, проведенные Hansen, Jacoby (1956), показали значительное увеличение после операции ЖЕЛ, максимальной вентиляции (предел дыхания) и потребления О2.
Нарушение функции внешнего дыхания приводит к изменениям окислительно-восстановительных процессов в организме ребенка: дискорреляции углеводного, белкового, водно-солевого обменов, нарушению кислотно-щелочного равновесия крови (И. А. Богданович, II. И. Кондрашип, 1969).
Смещение сердца влево зависит от выраженности и характера воронкообразного вдавления. При тяжелых деформациях левая граница сердца может заходить за переднюю подмышечную линию. Сердечный толчок разлитой и хорошо виден на боковой стенке вдавления. Почти у 2 /з больных, оперированных в клинике в этом возрасте, выслушивается акцент II тона на a. pulmonalis. У некоторых детей определяется систолический шум.
У детей старшего возраста и особенно у юношей могут наблюдаться приступы пароксизмальной тахикардии (Dorner, 1950). Артериальное давление обычно не изменено. У некоторых больных мы наблюдали разницу (±10—15 мм рт. ст.) в давлении на правой и левой руке. Венозное давление, по данным Н. И. Кондрашина и Л. Д. Суханова, у детей старшего возраста с резкими деформациями грудной клетки обычно повышено.
Проводимые электрокардиографические исследования позволяют в значительной степени судить о влиянии воронкообразного вдавления на сердце. Следует отметить, что у детей школьного возраста не всегда можно выявить зависимость между тяжестью деформации и данными ЭКГ. Функциональные нарушения зависят не только от механических факторов сдавления, но и от изменения функции внешнего дыхания и обменных процессов. Чем старше возраст больного, тем более отчетливо проявляются эти изменения. Проведенные в клинике электрокардиографические исследования выявили у большей половины детей нарушения со стороны сердца. На полученных ЭКГ электрическая ось сердца была чаще смещена влево. У многих больных отмечалось снижение вольтажа зубцов, отрицательный зубец Т и V3 и выраженные в различной степени мышечные изменения. Отмеченные в клинике изменения ЭКГ у детей с воронкообразной грудью совпадают с данными литературы. II. И. Кондрашин также указывает на частые (83,9%) отклонения оси сердца, нарушения сократительной способности миокарда, синусоидую тахикардию и аритмию.
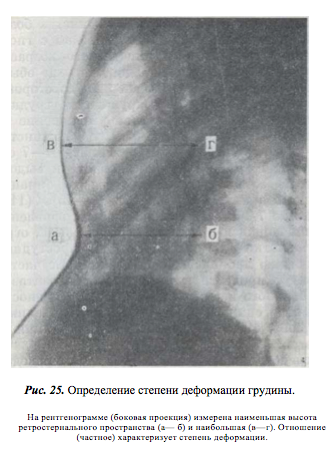
Степень деформации определяют отношением наименьшей высоты ретростернального пространства (видимое на боковых рентгенограммах расстояние между задней поверхностью грудины и передней поверхностью позвонков) к наибольшей высоте грудной клетки (измеряемой на снимках в передне-задней проекции; рис. 25). Для лучшего контрастирования вдавления на кожу ребенка по средней линии грудины мы наносим тонкую полоску цинковых белил от начала искривления до вершины мечевидного отростка. Полученное при делении частное больше 0,8 характеризует деформацию I степени, II степень — от 0,7 до 0,5 и III степень — менее 0,5.
Рентгенологическое исследование больных с воронкообразной грудной клеткой позволяет выявить характер изменений органов грудной полости. У большинства детей с деформацией II степени и во всех случаях деформации III степени отмечается смещение сердца влево и у некоторых больных — изворот по часовой стрелке. Правую границу сердца отметить не удается ввиду наложения ее на ткань позвоночника. Некоторое увеличение поперечного диаметра сердца является, видимо, результатом его смещения. Изменений со стороны легких у большинства больных не наблюдалось. У некоторых старших детей отмечались участки эмфиземы пли пониженной пневматизации. У 3 детей мы обнаружили поликистоз правого легкого. При наличии хронической пневмонии рентгенологические изменения соответствуют степени поражения легких. Исследование пищевода и желудка с контрастным веществом необходимо только в тех случаях, когда ребенок предъявляет жалобы на затруднение глотания или боли в энигастральной области
Что такое искривление мечевидного отростка
Наиболее часто встречаются первые две в соотношении 10:1.
В литературе описано около 30-и теорий возникновения данных деформаций.
Основные теории возникновения данных деформаций.
Воронкообразная деформация ГК.
ВГК – это деформация ГК, характеризующаяся вдавлением её срединной части и эпигастральной области. Участок наибольшего западения приходится на тело грудины и мечевидный отросток. Деформация распространяется на всю хрящевую часть рёбер, а у детей старше 10 лет затрагивает и костную часть.
Классификация по В.Н. Кондрашину.
По форме: Обычная и плосковоронкообразная.
По виду деформации: симметрична и ассиметричная (лево- и правосторонняя).
По степени (глубине) деформации:
I степень 0.7-1.
II степень 0.7-0.5.
III степень менее 0.5.
Степень деформации устанавливается по рентгенографии, выполненной в боковой проекции. По рентгенограмме замеряется наименьшее и наибольшее расстояние от задней поверхности грудины до передней поверхности тел грудных позвонков.
Степень деформации = наименьшее расстояние/наибольшее расстояние.
По стадии заболевания: компенсированная, субкомпенсированная, декомпенсированная.
Клиника.
В стадии компенсации ВГК проявляется только, как косметический дефект. Функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем отсутствуют. Физическая нагрузка переносится хорошо.
В стадии субкомпенсации присоединяются умеренно выраженные функциональные нарушения со стороны дыхательной и сердечно-сосудистой систем. Плохо переносится физическая нагрузка, отмечается дискомфорт в проекции сердца и пародоксальное дыхание, связанное с аномалиями диафрагмы. Пародоксальное дыхание нарушает экскурсию ГК и уменьшает лёгочную вентиляцию, что ведёт к функциональным нарушениям в малом кругу кровообращения за счёт хронической гипоксемии и возникновению частых бронхо-лёгочных заболеваний.
В стадии декомпенсации деформация ГК выражена, отмечаются значительные функциональные нарушения со стороны сердечно-сосудистой и дыхательной систем.
Лечение.
Оперативное лечение при 2 и 3 степенях деформации. Оптимальный возраст 5-7 лет т.к.
Применяют различные варианты торакопластики. На сегодня известно более 30-и методов и их модификаций.
Килевидная деформация грудной клетки.
КГК – деформация ГК, характеризующаяся заметным выступлением грудины, горизонтальным расположением рёбер, увеличением передне-заднего размера ГК, образованием грудинно-рёберного горба.
В первые три года жизни деформация малозаметна и редко выявляема. В периоды роста происходит нарушение правильного развития структур ГК и деформация становится хорошо заметной.
Классификация по Г.А. Баирову и А.А. Фокину.
Значительно чаще встречается второй тип.
Клиника.
Манубриокостальный тип характеризуется выступлением вперёд рукоятки и верхней части тела грудины, 2-3 рёберных хрящей.
Корпорокостальный тип. В зависимости от формы грудины (прямая, выпуклая, жеклобоватая), размеров угла в местах соединения рёбер с грудиной, степени прогиба 5-10 рёбер различают 4 формы КГК: линейную, круглую, пирамидальную и трапециевидную. Рёбра в краниальной части проходят более горизонтально. На уровне грудины рёберные хрящи приподнимаются вертикально, опускаются желобообразно или гребневидно выступают вперёд. Для круглой формы характерен больший изгиб её средней части или средней и нижней. При пирамидальной форме грудина с деформированными рёбрами направлена косо вниз и кпереди по прямой линии от рукоятки к мечевидному отростку. В динамике возможен переход круглой формы в пирамидальную.
Описанные типы ГК бывают симметричными и асимметричными.
Костальный тип характеризуется боковым выпячиванием ГК за счёт чрезмерного роста рёбер с одной стороны. Грудина может ротироваться в противоположную деформации сторону. Рёбра со здоровой стороны либо не деформированы, либо западают.
У детей до 10 лет функциональные нарушения выражены слабо. После 10 лет отмечается уменьшение ЖЁЛ, увеличен минутный объём дыхания (объём воздуха, вдыхаемого за 1 мин.). Отмечаются функциональные нарушения со стороны сердца.
Лечение.
Оперативное при всех типах. Оптимальный возраст 10-13 лет. Применяют различные виды торакопластики.
Плоская грудная клетка.
ПГК – это отклонение от нормы формы грудинно-рёберного комплекса, сплющенного в передне-заднем направлении.
Классификация по Волански.
Три степени уплощения: несколько уплощённая ГК, плоская ГК и чрезмерно плоская ГК.
Лечение.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович