Что такое инвазивное состояние
Что такое инвазивное состояние
В настоящее время, с учетом накопленного определенного опыта ведения пациентов с коронавирусной инфекцией, считается, что интубация трахеи и инвазивная вентиляция легких должны использоваться только в том случае, когда менее инвазивные методики лечения дыхательной недостаточности показали свою неэффективность. Нужно иметь в виду, что в условиях пандемии и массового поступления пациентов во многих учреждениях с ограниченными ресурсами обеспечение качества искусственной вентиляции легких станет сложной задачей. Это связано не только с малым количеством коек в отделениях интенсивной терапии, оснащенных дыхательными аппаратами, но также с проблемами, связанными с инфраструктурой, техобслуживанием оборудования, человеческими ресурсами и обучением. Примеры проблем: частая необходимость повторного использования одноразовых компонентов, плохой доступ к расходным материалам, включая тепло- и влагообменники, аспирационные катетеры, плохой доступ к запасным частям дыхательных аппаратов и так далее.
В настоящее время нет достаточной информации о наиболее подходящем времени для интубации гипоксических пациентов с тяжелым COVID-19, это также будет зависеть от местного потенциала для искусственной вентиляции легких. Считается, что у значительной части относительно молодых пациентов, гипоксемия (даже при сатурации менее 88%) достаточно хорошо переносится и не сопровождается тяжелым расстройством дыхания или истощением. Показания к интубации не должны основываться только на одной гипоксии, а скорее базироваться на расстройстве дыхания и общем состоянии пациента. Во время интубации могут генерироваться содержащие вирус аэрозоли, поэтому персонал должен использовать респираторы типа N95, FFP2, FFP3 или другие эквивалентного качества и принимать дополнительные меры предосторожности для снижения риска заражения. Интубацию предпочтительно выполнять с использованием ручного видеоларингоскопа, так как это позволяет увеличить расстояние между ртом пациента и лицом проводящего интубацию доктора. Однако в условиях с ограниченными ресурсами, как правило, видеоларингоскопия не будет доступна.
Инвазивная вентиляция легких может спасти жизни пациентам с тяжелым расстройством дыхания. Однако, на фоне тяжелого поражения легких, она также может усугубить или даже вызвать повреждение легких, включая баротравму, волюмотравму, ателектравму, биотравму и окситравму. В последние годы все меньше внимания уделяется применению более высоких PEEP для предотвращения ателектравмы. Искусственная вентиляция легких у пациентов с критическим COVID-19 отличается по некоторым важным аспектам от пациентов с другими причинами острого респираторного дистресс- синдрома (ОРДС). Важным отличием в легких, пораженных COVID-19, является сосуществование сильно пораженных участков легких, прилегающих к относительно незатронутым участкам. Пораженные участки с ателектазом не открываются или очень трудно открываются с помощью процедур открытия объема легких и использования более высокого PEEP. Непораженные участки остаются сохранными и, таким образом, подвержены риску перерастяжения из-за более высоких уровней PEEP. Таким образом, у этих пациентов стратегии предотвращения ателектравмы с применением более высоких уровней PEEP могут ухудшить состояние. Это аналогично предложенным индивидуальным стратегиями искусственной вентиляции легких в соответствии с фенотипами ОРДС, которые неоднократно описывались. Искусственная вентиляция легких должна быть направлена на предотвращение повреждений, вызванных респиратором, путем защиты неповрежденной ткани легкого.
Следуя этим принципам, рядом авторов предлагается ряд практических стратегий по искусственной вентиляции легких. Эти предложения могут измениться, когда со временем появятся больше данных об искусственной вентиляции легких пациентов с COVID-19. Рекомендуется применять стратегию малых дыхательных объемов с ограничением дыхательного объема до 6 мл/кг по идеальной массе тела. Также рекомендуется использовать невысокое PEEP — не более 10 см водного столба и быть осторожным при применении более высокого PEEP. Кроме этого, важным моментом является контроль давления на вдохе. Самый простой способ достижения более низкого инспираторного давления — это ограничение дыхательных объемов. Адекватное титрование PEEP также может оказать благотворный эффект на давление на вдохе. Следует еще раз подчеркнуть, что это предварительные рекомендации и они могут измениться по мере накопления информации о коронавирусной инфекции и методах ее лечения.
Очень важным моментом в обеспечении адекватной респираторной поддержки пациентов с коронавирусной инфекцией является использование положения пациента на животе (прон-позиции). Положение лежа на животе может улучшить оксигенацию пациента и поэтому нашло широкое применение у пациентов с коронавирусной инфекцией.
Неинвазивная вентиляция легких
Неинвазивная вентиляция легких (НПВЛ) является одним из методов лечения бокового амиотрофического синдрома (БАС) или болезни двигательного нейрона. Искусственная вентиляция легких позволяет поддерживать дыхание с помощью специального устройства. В сравнении с инвазивным методом неинвазивная вентиляция легких имеет ряд преимуществ.
Синдром БАС неизлечим, однако существует множество методов, направленных на улучшение состояния больного. В клинике неврологии Юсуповской больницы высококвалифицированные специалисты оказывают помощь пациентам с БАС. Врачами-неврологами используются новейшие разработки, которые успешно используются в мировой практике лечения болезни двигательного нейрона.
Инвазивная и неинвазивная вентиляция легких
Для поддержки дыхания пациентов с различными заболеваниями применяется вентиляция легких, которая может проводиться инвазивным и неинвазивным способом. Традиционная инвазивная вентиляция осуществляется с помощью трахеостомы, через которую в трахеи вводится пластиковая трубка для подключения шлангов аппарата.
Отличием неинвазивной вентиляции легких является использование специальной маски, обеспечивающей поступление воздуха в дыхательные пути. НПВЛ позволяет больному нормально питаться, разговаривать и выполнять другие физиологические функции. Кроме этого, при использовании данного метода отсутствуют риски, связанные с повреждением трахеи и поражением инфекцией дыхательных путей.
Неинвазивная искусственная вентиляция легких проводится с использованием мобильного вентиляционного аппарата. Принцип работы устройства заключается в поступлении воздуха, его последующей фильтрации и подаче через максу.
Неинвазивная вентиляция легких при БАС применяется для решения нескольких задач:
При появлении признаков дыхательной недостаточности важно сразу обратиться к специалисту. Врачи-неврологи Юсуповской больницы круглосуточно принимают пациентов, находящихся в тяжелом состоянии. В данном случае больному может потребоваться непрерывная НПВЛ. Для купирования неприятных симптомов БАС, вентиляция легких проводится только в те моменты, когда беспокоит одышка, усталость и нарушения сна.
НПВЛ: показания
Инвазивная и неинвазивная вентиляция легких имеет определенные показания. Показанием к НПВЛ является снижение в крови содержания кислорода в состоянии покоя. Данное состояние сопровождается у больных БАС слабостью мышц, одышкой, повышенной дневной сонливостью, головными болями утром.
Основными показаниями для применения неинвазивной вентиляции легких при болезни двигательного нейрона являются:
НПВЛ противопоказана при БАС больным, находящимся в состоянии комы. Проведение неинвазивной вентиляции легких может быть осложнено скоплением в дыхательных путях мокроты. К числу основных противопоказаний для данной процедуры относятся: опухоли головы и шеи, высокая вероятность остановки дыхания и травмы головы.
При обращении пациентов в Юсуповскую больницу с признаками нарушения дыхательной функции проводится комплексная диагностика, позволяющая выявить причины патологии и определить состояние больного. При обследовании пациентов с БАС используется высокоточное оборудование.
Неинвазивная вентиляция легких на дому
Неинвазивный вентилятор является незаменимым прибором для пациентов с БАС, он формирует необходимый для нормальной жизнедеятельности объем воздуха и поддет его в специальную маску. Приборы для неинвазивной вентиляции легких имеют множество параметров, регулируемых в зависимости от целей использования и состояния пациенты.
Неинвазивная вентиляция легких на дому возможна за счет использования специальных аппаратов, важными критериями при выборе которых являются: безотказность аппарата, чувствительность к вдоху и выдоху, функционирование в объемном режиме.
Возможность проведения неинвазивной вентиляции легких в домашних условиях определяется лечащим врачом. Однако в Юсуповской больнице созданы комфортные условия для стационарного лечения пациентов с БАС. За лежачими больными ухаживают профессиональные медицинские сестры и сиделки, кроме этого, родственники пациента имеют возможность навещать его в удобное время.
Если Вам или близкому человеку необходима помощь врача-невролога в лечении БАС или болезни двигательного нейрона, обратитесь в Юсуповскую больницу.
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Что такое инвазивное состояние
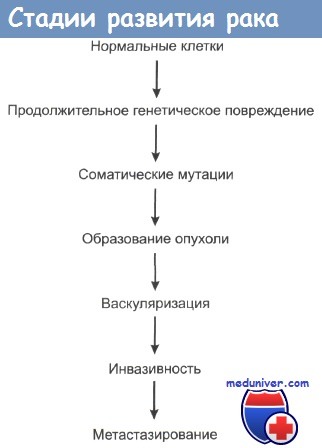
Можно сказать, что раковые клетки в определенной степени не реагируют на механизмы, контролирующие рост и развитие нормальной ткани. При пролиферации нормальной ткани непосредственный контакт клетки со своими соседями обычно служит сигналом к прекращению размножения. Это контактное торможение отсутствует в опухолевых тканях.
При подкожном введении раковых клеток иммунодефицитным мышам происходит рост и развитие опухоли, что никогда не случается при введении здоровых клеток. Раковые клетки отличаются от здоровых по составу мембранных гликопротеинов, по микропотенциалам на клеточной мембране, а также характеризуются повышенным содержанием сиаловой кислоты. Локомоторный клеточный аппарат (микротрубочки и микрофиламенты) раковых клеток деградирует, клетка теряет присущие ей формы, отмечается миграция цитоплазмы раковой клетки в зону контакта со здоровыми клетками.
Одновременно раковые клетки становятся локально инвазивными, хотя биохимические основы этого свойства до сих пор четко не выявлены. Опухолевые клетки часто демонстрируют пониженную адгезивность в сравнении с нормальными клетками. Важным моментом механизма инвазии является секреция определенных ферментов. Некоторые ферменты играют ключевую роль в протеолизе внутриклеточного матрикса, который всегда сопровождает инвазию раковых клеток. К таким ферментам относится семейство матричных металлопротеиназ (ММП), которое включает в себя колллагеназы, желатиназы и стромолизины.
Эти ферменты экскретируются в неактивной форме. Последующий разрыв сульфгидрильной группы и присоединение атома металла (чаще всего цинка) приводят к изменению конформации фермента и переводят его в активное состояние. Тканевые ингибиторы металлопротеиназ (ТИМП) прекращают действие этих ферментов. Некоторые типы тканей изначально обладают повышенной устойчивостью к инвазии. Это, например, компактная костная ткань, ткани крупных сосудов и хрящевая ткань. Предположительно способность к инвазии у опухолевых клеток появляется в результате трансформации нормальных процессов реконструкции и восстановления здоровых тканей. Тем не менее к настоящему моменту неизвестно, какие конкретно изменения генетической структуры раковых клеток ответственны за инвазивный рост.
По мере роста опухоли она выделяет в кровь ангиогенные факторы, которые стимулируют прорастание опухоли кровеносными сосудами и формирование сети капилляров. Сосудистая система кровоснабжения опухоли может стать мишенью для различных видов противораковой терапии. Опухоль стимулирует пролиферацию эндотелиальных клеток, выделяя ангиогенные цитокины, такие как эндотелиальный фактор роста сосудов (ЭФРС), ТФР и факторы роста фибробластов. Эндотелиальные же клетки в свою очередь могут стимулировать рост клеток опухоли. В одном грамме опухолевой ткани может находиться до 10-20 млн эндотелиальных клеток, которые не являются неопластическими.
Антигены нормальных эндотелиальных клеток, включая и профакторы свертываемости крови, могут быть разрегулированы в активно пролиферирующей под действием опухоли эндотелиальной ткани. В дополнение к действию цитокинов, гипоксия, развивающаяся в сети опухолевого кровоснабжения, может стимулировать выбросы ЭФРС и других факторов. В ходе ангиогенеза эндотелиальные клетки внедряются в строму опухоли, активно делятся там с образованием зачатков новых капилляров, которые затем развиваются в сосудистую систему опухоли. Как и в случае инвазии опухолевых клеток, этот процесс идет с участием продуцируемых эндотелием ММП и их естественных ингибиторов.
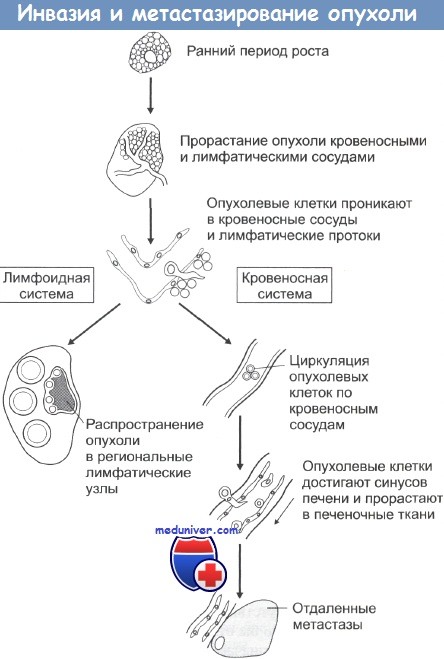
При локальной инвазии рака опухолевые клетки могут попадать в сосудистую систему и давать начало метастазам. Последовательность событий при метастазировании показана на рисунке. Распространение раковых клеток по лимфатической системе, что особенно характерно при карциномах, происходит при попадании опухолевых клеток в лимфатические протоки с последующим оседанием их в местах разветвления протоков и в ближайших лимфатических узлах. Вслед за этим обычно происходит инфильтрация опухолевыми клетками и отдаленных лимфоузлов. Распространение через кровяное русло проходит при проникновении раковых клеток в кровеносные сосуды рядом с местом первичной локализации опухоли либо через грудные протоки. Подхваченные током крови раковые клетки затем захватываются ближайшими капиллярными сетями, чаще всего сетями печени и легких, и оседают в них. При оценке направлений метастазирования очень важно учитывать первичную локализацию опухоли.
Например, опухоли пищеварительного тракта обычно метастазируют через воротную вену в печень. Опухоли также могут метастазировать непосредственно сквозь прилегающие ткани. Так возникающие в брюшной полости новообразования могут очень быстро рассеяться по всему внутрибрюшинному пространству, а клетки рака легкого могут мигрировать через плевру. Некоторые опухоли метастазируют в определенные органы и ткани, другие — бессистемно. Саркомы, например, почти всегда метастазируют в легкие, рак молочной железы поражает также ткани осевого скелета. Тем не менее биологических механизмов, объясняющих такую избирательность, пока не найдено.
Региональные лимфоузлы могут осуществлять барьерную функцию, предотвращая распространение метастазов за пределы области первичной локализации опухоли. До сих пор четко не выяснено, каким образом и за счет каких специфических иммунных механизмов лимфатические узлы создают барьер на пути распространения опухоли.
Проникая в кровеносное русло в районе первичной опухоли, раковые клетки затем могут достигать других органов и тканей. Для того чтобы дать начало новым очагам опухоли, эти клетки на новом месте должны, во-первых, проникнуть в ткани через эндотелий капилляров, а во-вторых, выжить при атаках местных иммунных систем защиты, таких как фагоцитирующие клетки и так называемые естественные киллеры (ЕК).
Способность к инвазированию и расселению в отдаленных органах и тканях у различных видов опухолей сильно варьирует. Эта способность, по-видимому, определяется степенью экспрессии того участка генома, который и обусловливает злокачественный рост клеток. Действительно, со временем почти все раковые опухоли накапливают все больше и больше генетических изменений в своих клетках и приобретают способности к инвазии и метастазированию. Но даже при клиническом обнаружении опухоли метастазы и инвазия могут проявиться лишь спустя несколько лет. Типичным примером является карцинома низкой степени злокачественности. Следует отметить, что даже однотипные виды рака с одинаковой степенью дифференцированности опухолевых клеток по-разному метастазируют у разных больных.
Все это говорит о необходимости поиска молекулярных маркеров, которые смогли бы предсказывать исход течения онкологического заболевания более точно, чем диагностика по гистологическому типу опухоли (хотя последний метод в настоящее время является наиболее точным из всех возможных). Кроме того, даже конкретная опухоль может быть в значительной степени гетерогенной и состоять из клеток, различных по своему метастатическому потенциалу, что было показано на клонированных субпопуляциях, выделенных из одной опухоли. Биологические причины такой вариабельности в настоящее время неизвестны.
Совершенно ясно, что для успешного лечения онкологических пациентов необходимо проводить масштабные исследования в области нахождения механизмов тканевой инвазии, метастатического роста и поиска биологических причин гетерогенности опухолей. Отсутствие гомогенности в опухолях, сходство опухолевых клеток со здоровыми клетками породившей ее ткани, и отсутствие четкого единичного критерия, по которому можно было бы отличить раковую клетку от здоровой, — все это вместе означает, что наши рассуждения о противоопухолевом иммунитете или о механизмах действия лекарственных цитостатических препаратов должны приниматься с изрядной долей скептицизма, особенно если они базируются на экспериментах с гомогенными опухолевыми культурами.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Неинвазивная вентиляция легких (НИВЛ): ожидания и реальность
Время чтения: 12 мин.
Неинвазивная вентиляция легких представляет собой способ поддержания дыхания с помощью аппарата для вентиляции легких без инвазивного доступа. Иначе говоря, через маску, специальные носовые канюли, мундштук.
CPAP-аппараты НИВЛ
Но это лишь часть проблемы, с которой сталкивается организм при СОАС. Другая часть связана с тем, что гипоксия создает повышенную нагрузку на сердечно-сосудистую систему, а значит, происходят ночное повышение артериального давления до значительных цифр, нарушения ритма и многое другое. Конечно, страдает весь организм.
У такой терапии есть противопоказания, например, частые воспалительные заболевания околоносовых пазух или частые носовые кровотечения. Поэтому показания к использованию определяет только врач, параметры работы аппарата выставляет тоже врач после обследования, которое называется полисомнография. На это исследование вас направляет ваш врач, оно проводится во время сна пациента и помогает определить степень тяжести СОАС.
НИВЛ с большим количеством параметров
Вторая категория аппаратов для НИВЛ отличается тем, что в них можно выставить большее количество параметров (давление вдоха, давление выдоха, чувствительность триггера, соотношение вдоха к выдоху и другие). Эта категория аппаратов предназначена для пациентов с хронической обструктивной болезнью легких (ХОБЛ), нейро-мышечными заболеваниями, при дыхательных нарушениях у пациентов с деформациями грудной клетки. Используя НИВЛ в этих случаях, мы хотим добиться улучшения газообмена и уменьшения нагрузки, которую испытывает дыхательная мускулатура.
Назначая НИВЛ при ХОБЛ, мы помогаем вдоху, тем самым уменьшая нагрузку на дыхательную мускулатуру и увеличивая содержание кислорода в крови. И способствуем более эффективному выдоху, что обеспечивает выведение углекислого газа из организма. То есть мы нормализуем газообмен, а значит, улучшаем работу всего организма в целом.
Один из наших пациентов, 78-летний мужчина с ХОБЛ, после использования аппарата в течение месяца сказал мне: «Мне стало легче просыпаться, и уменьшилась одышка, когда я играю с внуком». Улучшение налицо!
Однако для использования НИВЛ при ХОБЛ существуют свои показания, которые определяет врач. Если сказать коротко, при наличии признаков нарушения газообмена, которые определяются врачом на основании жалоб пациента, осмотра, анализа артериальной крови на газовый состав, назначается респираторная поддержка в виде НИВЛ.
Одна из наших пациенток с БАС, страдающая одышкой, едва могла говорить из-за нее. После ночи, проведенной на НИВЛ, она смогла поговорить с супругом, не прерываясь на каждом слове, потому что одышка уменьшилась.
Кроме того, пациентка отметила, что утренняя головная боль, сопровождавшая ее на протяжении последних нескольких месяцев, теперь практически не беспокоит.
Более того, ввиду ослабевания мышц глотки у пациентов с БАС может развиться СОАС, о котором мы говорили выше, поэтому НИВЛ становится жизненно необходим.
Применяя НИВЛ у этой группы пациентов, мы также ожидаем улучшение качества жизни. Однако многие из них, когда встает вопрос о показаниях к неинвазивной вентиляции легких, отказываются от этого варианта. На это решение влияет множество факторов, характерных для этой категории пациентов. Например, возникающие трудности с проглатыванием слюны. Она стекает по щеке, и это крайне неприятно для пациента, тем более если он в маске: чтобы вытереть слюну, маску надо снимать. Конечно, существуют препараты, уменьшающие гиперсаливацию (повышенное количество слюны в ротовой полости вследствие нарушения ее сглатывания), однако далеко не все соглашаются их применять. Другая проблема: часто такие пациенты ввиду слабости лицевой мускулатуры не могут закрыть рот, и тогда воздух, подаваемый аппаратом, поступая через рот, создает дискомфорт. Из-за слабости мышц глотки вход в пищевод остается неприкрытым, и во время сеансов НИВЛ возникает аэрофагия, то есть попадание значительного количество воздуха в желудок.
Существует другая крайность: когда пациенты с бульбарной формой БАС настаивают на НИВЛ. Однако в силу того, что при этой форме болезни существует значительный риск аспирации, мы рассказываем пациенту о возможности искусственной вентиляции легких через трахеостому, что предотвратит возможные осложнения, к которым может привести НИВЛ.
Комбинированные аппараты НИВЛ
И, наконец, третья категория аппаратов. Это еще более сложно устроенные, так называемые «комбинированные» аппараты НИВЛ, которые могут быть использованы как для инвазивной, так и для неинвазивной вентиляции. Они обладают большими габаритами и предусматривают различные режимы как неинвазивной, так и для инвазивной вентиляции. А учитывая, что контуры (специальные трубки, которые идут от аппарата к маске или трахеостоме) для инвазивной и неинвазивной вентиляции разные, то эти аппараты имеют специальную съемную панель, позволяющую присоединить разные виды контуров.
Привыкание к аппарату НИВЛ
У всех ли пациентов, использующих НИВЛ, наблюдаются позитивные изменения?
Часто люди думают, что при использовании НИВЛ сразу наступит улучшение самочувствия, а сам аппарат совершенно не будет ощущаться. Впоследствии это действительно так, но в первое время к аппарату необходимо привыкнуть.
Об этом мы всегда предупреждаем. Что это значит? Это, например, как начать спать с наложенной на плечо манжетой для измерения артериального давления и настроить аппарат так, чтобы он измерял вам давление каждые два часа. Само присутствие манжеты будет неприятно, будет раздражать, сдавливание плеча при измерении будет доставлять дискомфорт, при этом если еще добавить сигналы тревог, которые могут возникать, когда, например, давление выше нормы, так и вовсе не поспишь! Но такое измерение при преимущественно ночном повышении давления позволит понять возможную причину и назначить терапию.
Так и с аппаратом вентиляции легких. Пациент ложится спать или днем садится смотреть телевизор и при этом ощущает на лице маску, от нее тянется контур к аппарату, и нужно еще придумать, куда его поставить. Одна из наших пациенток, находящихся дома на НИВЛ, рассказала мне об одном инциденте. Когда она уже почувствовала, что привыкает к аппарату, и решила вздремнуть, не снимая маски, в комнату прокрался ее британский кот. Его ничуть не испугал новый предмет, эта «шумящая коробочка», а наоборот, она его сразу заинтересовала. Одно движение лапой, и кот чуть не уронил аппарат. Благо, внук вовремя вошел и успел поймать аппарат буквально на лету!
Проходит время и пациент привыкает к НИВЛ.
Осложнения при использовании аппарата НИВЛ
Конечно, при назначении НИВЛ мы ожидаем достижения положительного эффекта, и он, скорее всего, не заставит себя ждать, однако обязательно нужно говорить и о возможных осложнениях, ведь они существуют. К ним относятся:
Если же пролежни уже образовались, необходимо заменить маску на полнолицевую. А лучше иметь две разные маски, например, носовую и ротоносовую, и чередовать их. Существует также проблема с фиксирующими ремешками. Дело в том, что со временем они растягиваются, и пациенту приходится затягивать ремешки еще сильнее, что создает неравномерное и сильное давление.
Сам поток воздуха, который подает аппарат, может также приносить дискомфорт в первое время.
Ввиду особой конфигурации контура аппаратов НИВЛ выдыхаемый пациентом воздух попадает в атмосферу либо через отверстие в маске, либо через отверстие на контуре, что даже может помешать пациенту заснуть из-за шума, который возникает при этом. Но этот дискомфорт также проходит по мере привыкания к аппарату.
Воздух, который подается пациенту, проходит через увлажнитель, встроенный в аппарат. Однако, несмотря на это, в первое время все равно может наступать сухость слизистых и заложенность носа. Чтобы избежать этого, можно дополнительно орошать носовые полости физиологическим раствором.
Еще одна проблема заключается в том, что не все аппараты снабжены системой обогрева потока воздуха, подаваемого пациенту. Одна из наших пациенток буквально физически ощущала холод во всем теле, используя аппарат без обогрева воздуха. В обычных условиях, например, зимой мы с вами тоже дышим холодным воздухом, однако он согревается в носовых полостях. Из-за того, что поток воздуха, подаваемый аппаратом, сильнее, чем тот, который мы вдыхаем в обычных условиях, сами, у пациентки и возникло ощущение, что «слишком холодно». Так вот для лучшей адаптации пациента и придумали обогрев воздуха в аппаратах.
Сигналы тревог от правильно настроенного аппарата могут возникать из-за смещения маски, загибания контура или в случае, когда в аппарат активирован счетчик технического обслуживания.
Если сигналы тревог возникают, то пациент или его родственник могут позвонить нам в диспетчерскую службу по телефону 8-499-940-19-50. И диспетчер свяжет их с врачом. При необходимости врач выезжает к пациенту домой.
Искусственная вентиляция легких и инфекции
Однако чтобы было легче использовать аппарат, например, при заложенности носа, не стоит спать на спине, лучше выбрать положение на боку.
Во время сна на боку действие силы тяжести естественным образом помогает открыть дыхательные пути. Если вы всегда спите на спине, используйте дополнительные подушки, чтобы приподнять голову. Кроме того, обязательно всегда используйте НИВЛ только включив увлажнитель, желательно с подогревом. Увлажнители с подогревом восстанавливают уровень влажности слизистых оболочек дыхательных путей и носовых пазух, смягчая крайне неприятные ощущения, сопровождающие переполнение верхних дыхательных путей. Используйте противоотечные препараты в виде назальных спреев.
Во многих аппаратах НИВЛ сейчас есть режим APAP (автоматическое положительное давление в дыхательных путях). В начале статьи мы упоминали CPAP-аппараты, которые относятся к первой категории. Так вот в режиме CPAP аппарат обеспечивает постоянный поток положительного давления через дыхательную систему, в то время как АPAP использует уникальные алгоритмы, обеспечивающие постоянное давление на уровнях, которые автоматически регулируются. То есть аппарат в этом режиме в процессе работы сам будет регулировать давление воздуха, так что все, что от вас потребуется — это спать. Когда вы больны, необходимость в большем или меньшем давлении зависит от того, насколько хорошо вы дышите, поэтому APAP-аппарат в этом случае будет наиболее подходящим для вас вариантом.
Если используется назальная маска, замените ее на ротоносовую маску.
Кроме того, регулярная очистка вашего оборудования для CPAP-терапии может помочь предотвратить инфицирование в будущем. Это особенно актуально во время распространения вирусных и бактериальных инфекций, в том числе и коронавирусной. Когда вы больны, микробы обитают внутри и снаружи вашей маски, и когда вам становится лучше, есть шанс повторно подхватить инфекцию. Вот почему во время болезни так важно соблюдать более строгий график очистки аппарата, маски и контура.
Маску можно мыть мыльным раствором или специальными дезинфицирующими средствами, которые есть в продаже в специализированных магазинах. Сам прибор нужно протирать дезинфицирующими салфетками, а контур, если он многоразовый, промывать мыльным раствором: тщательно его промыть и дождаться полного высыхания для дальнейшего использования. Во время сушки нужно пользоваться другим контуром. В ЦПП мы обычно выдаем два контура на месяц, если пациент зависим от НИВЛ.