Бульбит чем лечить 12 перстной кишки луковицы
Поверхностный бульбит
Поверхностный бульбит – одна из самых легких форм воспалительного процесса в луковице двенадцатиперстной кишки. Признаки этой патологии неспецифичны и характерны для многих заболеваний пищеварительного тракта: боль в эпигастрии натощак и после еды, тошнота, диспепсические явления, повышенный метеоризм. В диагностике бульбита наибольшее значение имеют эзофагогастродуоденоскопия, рентгенография желудка и ДПК, антродуоденальная манометрия. Основные направления лечения поверхностного бульбита: этиологическое (антихеликобактерное, противопаразитарное), диета, спазмолитики и холинолитики, антацидные препараты.
Общие сведения
Поверхностный бульбит является довольно распространенным заболеванием, чаще встречающимся в составе другой патологии (язвенная болезнь желудка и ДПК, хронические гастриты и др.). Изолированно это заболевание наблюдается редко, причем у мужчин практически в три раза чаще, чем у женского населения. Причиной развития бульбита служит особое расположение луковицы двенадцатиперстной кишки: эта часть пищеварительного тракта находится в месте перехода желудка в кишечник, здесь закисленный пищевой комок подвергается ощелачиванию и подготовке к дальнейшему перевариванию. Кроме того, именно в луковицу ДПК открывается общий желчный проток. Сочетание этих фактов приводит к тому, что другие заболевания пищеварительного тракта, неправильное питание, курение, стрессы вызывают изменения в слизистой оболочке ДПК, самой уязвимой частью которой и является луковица.
Причины поверхностного бульбита
Поверхностный бульбит может быть острым либо хроническим. Чаще всего воспаление слизистой оболочки двенадцатиперстной кишки в проксимальных отделах (бульбит) связано с язвенной болезнью. Поверхностный бульбит является начальным этапом этого заболевания, а язвенная болезнь ДПК – крайним проявлением бульбита.
Острый поверхностный бульбит чаще всего развивается на фоне погрешностей в питании, пищевых отравлений, интоксикаций, несистематического злоупотребления алкоголем. Также в качестве повреждающего фактора может выступать ранение слизистой оболочки двенадцатиперстной кишки инородным телом.
Хронический поверхностный бульбит может сформироваться в виде первичной (развившейся самостоятельно) и вторичной патологии (на фоне других заболеваний ЖКТ). Первичный хронический бульбит возникает при стрессах, регулярных нарушениях пищевого режима, постоянном употреблении острой и раздражающей пищи. Вторичный хронический бульбит развивается на фоне хронического гастрита, язвенной болезни, хронического панкреатита, различных генерализованных инфекций и т. д. Основополагающим фактором в развитии хронического поверхностного бульбита является инфицирование хеликобактерной инфекцией – при антральном гастрите микроорганизм вызывает усиление продукции соляной кислоты и пепсина, за счет чего происходит повреждение слизистой оболочки луковицы ДПК и заселение начальных отделов кишечника бактерией H.pylori.
Еще одной причиной поверхностного бульбита может служить синдром короткой кишки, развивающийся после операций резекции кишечника. При этом в ДПК не вырабатывается достаточное количество веществ, регулирующих продукцию гастрина, в связи с чем кислотность желудочного сока повышается и развивается воспалительный процесс. Определенное значение имеет и ускоренное продвижение пищевого комка по кишечнику при этой патологии.
Симптомы поверхностного бульбита
Клиника поверхностного бульбита весьма напоминает язвенную болезнь желудка и двенадцатиперстной кишки. Основное проявление заболевания – болевой синдром. Боль локализуется в эпигастральной области, имеет различный характер, но чаще ноющий, умеренно выраженный (хотя может быть и спазматической). Болевой приступ возникает натощак или через час после еды, купируется приемом антацидов или пищи.
Кроме болевых приступов, пациенты предъявляют жалобы на повышенный метеоризм, тошноту, диспепсические явления. При осмотре пациента обращает на себя внимание белый налет на языке, умеренная болезненность при пальпации в эпигастральной области, при обострении заболевания возможно незначительное напряжение мышц в проекции луковицы двенадцатиперстной кишки.
Отсутствие лечения при хроническом поверхностном дуодените может приводить к прогрессированию заболевания и в будущем заканчиваться кровотечением из желудочно-кишечного тракта (примерно 10% всех кровотечений обусловлены бульбитом), раком фатерова сосочка.
Диагностика поверхностного бульбита
Пациенты с клиникой поверхностного бульбита требуют обязательной консультации гастроэнтеролога для выявления этиологии заболевания, назначения необходимых исследований и патогенетического лечения. Госпитализации в отделение гастроэнтерологии требуют только те пациенты, у которых болевой синдром выражен очень сильно, либо отмечается гипопротеинемия в биохимическом анализе крови.
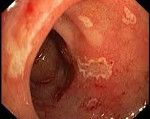
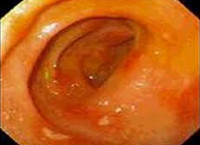
Консультация врача-эндоскописта является центральным звеном диагностики поверхностного бульбита, так как точный диагноз можно установить только после эзофагогастродуоденоскопии. Эндоскопическая картина при поверхностном бульбите следующая: визуализируются очаги неравномерной отечности и воспалительной инфильтрации слизистой оболочки луковицы ДПК размерами не более 1-2 см; на воспаленных участках выявляют микроскопические геморрагии; в просвете кишки большое количество слизи и светло-опалесцирующей жидкости. При манипуляциях эндоскопом слизистая легко повреждается, кровоточит. Эндоскопическая биопсия, проведенная во время ФГДС, выявляет дистрофию эпителиальных клеток, отек межуточной ткани, инфильтрацию слизистого слоя лимфоцитами.
Рентгенография желудка и ДПК (с контрастированием и без него) выявляет дискоординацию перистальтики двенадцатиперстной кишки с эпизодами ее спазмов, ретроградную перистальтику, повышение скорости прохождения пищевого комка по начальным отделам пищеварительной трубки. Такие исследования, как импедансометрия ЖКТ, антродуоденальная манометрия, внутрижелудочная рН-метрия позволяют уточнить диагноз и назначить правильную терапию.
Дифференцировать поверхностный бульбит следует с хроническим гастритом, язвенной болезнью, хроническим панкреатитом, холециститом, спазмом и раком фатерова сосочка, грыжей пищеводного отверстия диафрагмы.
Лечение и профилактика поверхностного бульбита
Терапия вторичного поверхностного бульбита начинается с лечения основного заболевания. Если в процессе обследования выявляется инфекция (хеликобактерная, паразитарная), назначается специфическое лечение. Острый поверхностный бульбит требует соблюдения диеты №1, введения спазмолитиков и холинолитиков. Назначение вяжущих и обволакивающих средств при остром поверхностном бульбите не показало достаточной эффективности.
При обострении хронического поверхностного дуоденита следует решить вопрос о необходимости госпитализации пациента в стационар. Рекомендуется диета №1 в сочетании с антацидами, спазмолитиками и холинолитиками, вяжущими средствами. Также проводится симптоматическое лечение – витаминотерапия (в зависимости от выявленного дефицита), парентеральное введение гидролизатов белка (при гипопротеинемии).
Прогноз поверхностного бульбита очень благоприятный. Профилактика заключается в соблюдении здорового образа жизни, правильном питании, своевременном лечении других заболеваний ЖКТ, которые могли привести к развитию поверхностного бульбита.
Эрозивный бульбит
МКБ-10
Общие сведения
Актуальность проблемы эрозивных бульбитов в гастроэнтерологии и хирургии сохраняется, поскольку среди причин кровотечений из верхних отделов желудочно-кишечного тракта на долю этой нозологии приходится около 4%. Выделяют острую и хроническую формы эрозивного бульбита, которые отличаются причинами формирования, морфологией и клинической картиной.
Причины
В зависимости от причины развития острый эрозивный бульбит подразделяют на первичный и вторичный.
Основная роль в возникновении хронического эрозивного бульбита отводится Helicobacter pylori и иммунным нарушениям. Некоторые специалисты считают данную форму патологии следствием изъязвления гиперплазированных полипов. Также хронический эрозивный бульбит ассоциирован с длительным (в течение более чем двух лет) приемом кортикостероидов и нестероидных противовоспалительных средств.
Симптомы эрозивного бульбита
Оценка симптоматики хронического эрозивного бульбита в большинстве случаев затруднительна, поскольку данная патология часто сочетается с другими заболеваниями желудочно-кишечного тракта, признаки которых доминируют. Пациентов беспокоит боль в эпигастральной области, появляющаяся через некоторое время после приема пищи и натощак, склонность к запорам, реже – тошнота. Кровотечения для хронических эрозивных бульбитов не характерны.
Диагностика
В диагностике эрозивного бульбита важную роль играет сбор полного анамнеза заболевания: на консультации врач-гастроэнтеролог выясняет, имел ли место прием НПВС или кортикостероидов, алкоголя, были ли признаки кровотечения из желудочно-кишечного тракта; также специалист определяет, есть ли у пациента заболевания, которые могут привести к формированию эрозий.
Лечение эрозивного бульбита
Лечение эрозивного бульбита чаще всего проводится амбулаторно или в отделении гастроэнтерологии, однако в случае кровотечения пациенты госпитализируются в хирургическое отделение. Терапия должна быть комплексной, зависит от этиологии заболевания.
Консервативная терапия
Важное значение имеет диетотерапия: в случае острого эрозивного бульбита назначается стол №0 с постепенным переходом на №1 и дальнейшим расширением. В некоторых случаях при динамическом эндоскопическом наблюдении определяется самостоятельное полное обратное развитие хронического эрозивного бульбита.
При доказанной хелокобактерной этиологии бульбита назначается эрадикационная терапия: амоксициллин или метронидазол, ингибитор протонной помпы и кларитромицин. Симптоматическое лечение включает применение спазмолитиков, прокинетиков. В случае развития эрозивного бульбита на фоне других заболеваний ЖКТ проводится их коррекция.
Хирургическое лечение
В некоторых случаях применение только консервативных методов лечения не позволяет добиться ремиссии. В таких ситуациях неэпителизирующаяся ткань удаляется хирургическим путем при помощи петли для полипэктомии. Далее обязательно проводится морфологическая оценка ткани. После такого вмешательства дефект слизистой заживает в течение двух недель.
При профузном кровотечении требуется неотложное вмешательство: при выполнении ЭГДС проводится коагуляция или клипирование кровоточащего сосуда; медикаментозная терапия включает коррекцию расстройств гемодинамики, переливание препаратов крови.
Прогноз и профилактика
Прогноз острого и хронического эрозивного бульбита благоприятный при своевременном выявлении заболевания и оказании помощи. В большинстве случаев ремиссии длительные, при устранении провоцирующего фактора эрозии полностью эпителизируются. При хроническом течении заболевания пациенты должны находиться под диспансерным наблюдением с ежегодным проведением контрольного эндоскопического исследования.
Профилактика эрозивного бульбита включает правильное питание, соблюдение здорового образа жизни (в частности, отказ от употребления алкоголя), своевременное лечение язвенной болезни желудка, хронического панкреатита, холецистита, а также других заболеваний, которые могут стать причиной формирования эрозий бульбарного отдела двенадцатиперстной кишки. Пациенты с хроническим течением заболевания дважды в год должны проходить профилактическое лечение: рекомендуется соблюдение диеты №1, применение препаратов, нормализующих моторику. Крайне важно исключение ульцерогенных препаратов (НПВС, кортикостероидов).
Бульбит
Бульбит – это катаральное или эрозивное воспаление бульбарного отдела двенадцатиперстной кишки. В большинстве случаев этиологическим фактором бульбита выступает инфицирование хеликобактериями. Клинические признаки патологии включают болевой синдром различной степени интенсивности, диспепсический синдром, при тяжелом течении и наличии язв возможны кровотечения. Диагностика бульбита основана на результатах эндоскопического исследования и биопсии, рН-метрии, тестов на наличие H. pylori, контрастной рентгенографии. Терапия заключается в применении антихеликобактерных антибиотиков, препаратов для снижения продукции соляной кислоты и регенерации слизистой оболочки.
МКБ-10
Общие сведения
Бульбит – воспалительное заболевание слизистой оболочки двенадцатиперстной кишки (ДПК) с локализацией патологического процесса в ее бульбарном отделе. В луковицу ДПК открывается общий желчный проток, проток поджелудочной железы. Именно в этом отделе происходит нейтрализация кислого содержимого желудка, начинаются процессы пищеварения под действием панкреатических и печеночных ферментов. В современной гастроэнтерологии отмечается тенденция к снижению частоты хеликобактер-зависимых бульбитов, что связано с проведением эффективной эрадикационной терапии, однако частота идиопатических форм (не связанных с H. pylori) остается высокой. При этом возникающие осложнения могут угрожать жизни пациента и требуют хирургического вмешательства.
Причины бульбита
Основная причина развития заболевания – хеликобактерная инфекция на фоне повреждения слизистой кишки. Бульбит может быть обусловлен анатомическими предпосылками. В норме двенадцатиперстная кишка не имеет брыжейки. Иногда вследствие нарушений эмбрионального развития брыжейка сохраняется, при этом могут формироваться петли кишки, в которых застаивается содержимое с высокой кислотностью, непосредственно попадающее из желудка. Такие условия благоприятны для существования микроорганизмов, что при агрессивном химическом воздействии приводит к воспалению и эрозированию слизистой.
Предрасполагают к развитию бульбита факторы, снижающие защитные свойства слизистой оболочки двенадцатиперстной кишки: нарушения иммунитета, тяжелые сопутствующие заболевания, генетические, психоэмоциональные и конституциональные предпосылки. Реже бульбит возникает при болезни Крона, синдроме Золлингера-Эллисона, целиакии. Прием крепких алкогольных напитков, злоупотребление химически, механически раздражающей пищей травмирует слизистую, провоцируя катаральное воспаление. Острый бульбит, как локальная форма дуоденита, развивается при шигеллезной инфекции (дизентерии), вирусном гепатите А, сальмонеллезе.
Патогенез
В норме у человека имеется равновесие между факторами агрессии и защиты гастродуоденальной зоны. Бикарбонаты, продуцируемые поджелудочной железой, снижают кислотность содержимого желудка, попадающего в двенадцатиперстную кишку. При нарушении этого равновесия соляная кислота, ферменты печени и поджелудочной железы повреждают слизистую оболочку. Повышенная кислотность создает благоприятные условия для заселения хеликобактерий. Они приспособлены к существованию в агрессивной кислой среде и создают вокруг себя защитный щелочной барьер. Helicobacter pylori вызывает выработку провоспалительных веществ, в результате чего повреждается слизистая оболочка. При этом развивается эрозивная форма заболевания, а при отсутствии должного лечения формируются язвы.
Симптомы бульбита
Если в ходе прогрессирования эрозивного процесса формируются язвы и повреждаются кровеносные сосуды, может развиться кровотечение с характерными признаками: болевым синдромом высокой интенсивности, рвотой с примесью крови, выраженной общей слабостью; при обильной кровопотере возможен геморрагический шок.
Острый бульбит, возникающий на фоне пищевой токсикоинфекции, сопровождается повышением температуры тела, выраженной тошнотой, частой рвотой, расстройством стула. Общее состояние пациента существенно страдает. В связи с недостаточной ферментативной обработки пищи возникают симптомы нарушения пищеварения. Возможно чувство дискомфорта в животе, расстройство стула, признаки дисбактериоза.
Диагностика
При осмотре больного бульбитом определяется бледность кожных покровов (в случае кровопотери), при пальпации верхних отделов живота возникает болезненность. Язык обложен белым налетом, на нем видны отпечатки зубов. Клинические и биохимические анализы крови выявляют неспецифические для бульбита изменения: снижение эритроцитов, гемоглобина (при эрозивном варианте с кровотечениями), изменение уровня печеночных и панкреатических ферментов. При подозрении на кровотечение сдается анализ кала на скрытую кровь.
Если бульбит развился на фоне гиперацидного гастрита, рН-метрия определяет повышение кислотности желудочного сока, а специфические тесты выявляют хеликобактерии. С целью подтверждения наличия H. pylori проводится уреазный дыхательный тест, иммуноферментный анализ, ПЦР-диагностика хеликобактер, исследование биоптата, взятого при ЭГДС.
Обязательным методом диагностики бульбита является эзофагогастродуоденоскопия – эндоскопическое исследование, позволяющее визуально оценить состояние слизистой оболочки желудка, двенадцатиперстной кишки и в частности бульбарного отдела, выявить эрозии, выяснить степень повреждения и провести эндоскопическую биопсию с целью гистологической оценки тканей ДПК. Зачастую поверхностный бульбит является находкой и выявляется в виде диффузной гиперемии слизистой и отека.
Проведение обзорной рентгенографии брюшной полости при бульбите дает возможность выявить нарушения топографического взаимоотношения желудка и двенадцатиперстной кишки, что бывает при сохранении эмбриональной брыжейки и формировании петель. После контрастирования на снимке видны язвенные дефекты. Рентгенография пассажа бария по тонкому кишечнику позволяет оценить моторику ДПК. С этой целью также проводится антродуоденальная манометрия.
В диагностической программе при бульбите может применяться УЗИ органов брюшной полости. Данный метод не позволяет определить непосредственно состояние двенадцатиперстной кишки, однако дает возможность исследовать печень и поджелудочную железу.
Лечение бульбита
Комплексное лечение проводится специалистом-гастроэнтерологом, в случае осложнений – хирургом. Обязательно назначается диета. Острый период предполагает полный отказ от механически, термически и химически грубой пищи. Рекомендуются жидкие и пюрированные блюда. Питание должно быть дробным – минимум 6 раз в сутки. Вне периода обострения бульбита рацион постепенно расширяется. Однако общих рекомендаций пациент должен придерживаться постоянно. Следует исключить продукты с консервантами и химическими добавками, которые раздражают слизистую и провоцируют обострение.
Основой медикаментозной терапии является эрадикация возбудителя. С этой целью назначаются антихеликобактерные антибиотики, ингибиторы протонной помпы, препараты висмута. Для снижения кислотности желудочного сока применяются антациды, М-холинолитики, Н2-гистаминоблокаторы. Для заживления эрозивных дефектов слизистой оболочки используют лекарственные средства, ускоряющие процессы репарации (масло шиповника, облепихи, даларгин), и средства, повышающие образование слизи (корень солодки, карбеноксолон).
Физиотерапия бульбита включает назначение магнитотерапии, электрофореза с анальгетиками и спазмолитиками (новокаин, папаверин). Вне периода обострения пациенты должны дважды в год проходить санаторно-курортное лечение с применением минеральных вод. Фитотерапия при бульбите включает использование сборов, в состав которых входит чистотел, ромашка, тысячелистник, зверобой, фенхель, липа. В домашних условиях рекомендуется применение минеральных вод Есентуки №17 и №4, «Боржоми».
Хирургическое лечение бульбита, сопровождающегося формированием язв, заключается в проведении ваготомии – оперативного вмешательства, целью которого является парасимпатическая денервация гастродуоденальной зоны и уменьшение продукции соляной кислоты. Может применяться стволовая ваготомия (при этом денервируется весь желудок) или селективная проксимальная ваготомия (денервируется кислотообразующая зона). Экстренное хирургическое вмешательство заключается в остановке гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии. Если при эндоскопии источник кровотечения не обнаружен, проводится дуоденотомия и ушивание язвы 12-перстной кишки.
Прогноз и профилактика
При своевременном обращении за специализированной помощью, назначении адекватной терапии бульбита и эрадикации хеликобактерий прогноз благоприятный. Пациенты должны соблюдать рекомендации по диетотерапии, при необходимости скорректировать образ жизни. Следует прекратить курение и употребление алкоголя.
Профилактика бульбита подразумевает своевременное лечение гастрита с обязательным проведением после терапии тестов, подтверждающих эрадикацию возбудителя. Даже вне обострений необходимо регулярно посещать профосмотры. Многие лекарственные средства являются агрессивными по отношению к слизистой оболочке желудка, двенадцатиперстной кишки, поэтому при бульбите все препараты должны использоваться только после консультации с врачом. С целью профилактики инфицирования хеликобактериями следует соблюдать гигиену питания, тщательно мыть руки перед едой.
Воспаление двенадцатиперстной кишки симптомы и лечение
| Первичный прием. ГАСТРОЭНТЕРОЛОГ | 1500 | руб. |
| Повторный прием. ГАСТРОЭНТЕРОЛОГ | 1200 | руб. |
| Дыхательно-уреазный тест на H.pylori | 1400 | руб. |
Вздутие живота, или метеоризм, хоть раз в жизни испытывал каждый человек. Расстройство характеризуется нарушением пищеварения и скоплением газов в кишечнике. Проявляется процесс как вспучивание, увеличение живота в размерах, внутреннее ощущение распирания.
Дуоденит представляет собой воспаление слизистой оболочки двенадцатиперстной кишки и постепенную её структурную перестройку. При развитии одиночного поражения луковицы двенадцатиперстной кишки развивается бульбит, если паталогические изменения происходят в области фатерова соска (большой дуоденальный сосок), заболевание называется сфинктерит или оддит. Дуоденит может быть самостоятельной патологией, однако чаще он сочетается с другими патологическими процессами в желудочно-кишечном тракте. Часто воспаление распространяется не только на кишечник, но и на желудок, вследствие чего развивается гастродуоденит.
Причины развития данной патологии скрываются часто в образе жизни человека. Грубая пища, нерегулярность питания, курение, употребление алкоголя, частые психо-эмоциональные стрессы и нервные напряжения – все это приводит к запуску процессов, в результате которых и развивается воспаление. Также дуоденит развивается и прогрессирует на фоне язвенной болезни желудка, дивертикулеза двенадцатиперстной кишки, при заболеваниях печени и желчевыводящих путей, при панкреатите.
К патологическим факторам относятся: повышение содержания пепсина и соляной кислоты в желудочном соке, недостаточное количество секретина (ухудшается процесс нейтрализации соляной кислоты), увеличение задержки эвакуации дуоденального содержимого.
Различают острый, хронический и флегмонозный дуоденит.
Для клиники острого воспаления двенадцатиперстной кишки характерны: боли в эпигастрии, чувство распирания, тошнота, рвота, слюнотечение. Может наблюдаться снижение аппетита и повышение температуры тела. Еще более редкие, но возможные клинические проявления: гипотензия артериальная, головная боль. Часто пациент ощущает общую слабость.
При воспалении двенадцатиперстной кишки лечение проводится консервативное. В зависимости от тяжести состояния и выраженности симптомов терапия проводится амбулаторно либо стационарно. При усиливающихся болях применяются спазмолитики и анальгетики. Назначаются противовоспалительные, репаранты и обволакивающие препараты. Обязательна диетотерапия.
Хронический дуоденит достаточно разнообразен в своих клинических проявлениях. Для облегчения задачи диагностики выделяют несколько форм:
В результате хронический дуоденит может перейти в эрозивный, что часто приводит к развитию скрытых желудочно-кишечных кровотечений и анемии. В этом случае появляются общая слабость, головокружение, мелена, снижение артериального давления, иногда до коллапса.
Клиническая картина достаточно яркая, характеризуется гектической температурной реакцией, ознобом. Часто беспокоят мучительные боли в верхних отделах живота, чаще справа. На фоне общей интоксикации развивается общая слабость, головная боль, чувство ломоты во всем теле. Появляется клиника «острого» живота: доскообразный живот, сухой щеткоподобный язык, положительный симптом Щеткина-Блюмберга. Частое осложнение флегмонозного дуоденита – перитонит, под диафрагмальный абсцесс, медиастинит, гнойный плеврит, сепсис. Для предотвращения развития осложнений пациент нуждается в срочном оперативном лечении, которое и является основным при данной форме.
Диагноз воспаления двенадцатиперстной кишки (дуоденит) выставляется на основании клинических проявлений, анамнеза и диагностики. Одним из основных методов исследования является гастроскопия с биопсией.
Гастроскопия относится к эндоскопическим методам исследования. Благодаря данной процедуре создается возможным визуализировать слизистую пищеварительного тракта и обнаружить дефекты. Проводится манипуляция при помощи гастроскопа, оснащенного волоконно-оптической системой и щипцами. Данный прибор представляет собой гибкую трубку, вводимую через рот и пищевод в желудок. Оптическая система дает достаточно яркую детализированную картинку, которая выводится на экран. При необходимости делаются фотографии и прикрепляются к истории болезни пациента. Гастроскопия помогает рассмотреть все видимые дефекты слизистой и взять пробы с подозрительных образований на биопсию с последующим гистологическим и цитологическим исследованием. Проводится исследование в гастероэнторологическом стационаре специально обученным врачом-эндоскопистом. Интерпретацию и заключение дает тот же врач. При обнаружении патологии, лечащий врач, опираясь на клинику и на данные эндоскопического исследования, выставляет диагноз и назначает адекватную медикаментозную терапию. Разновидностью гастроскопии является ФЭГДС (фиброэзофагогастродуоденоскопия), которая позволяет визуализировать слизистую не только пищевода и желудка, но и двенадцатиперстной кишки.