синус тромбоз головного мозга мкб 10
Тромбоз кавернозного синуса
Тромбоз кавернозного синуса – это патология, при которой происходит закупорка пещеристой венозной пазухи головного мозга тромботическими массами. Проявляется головной болью, отеками и покраснением глазничной области, нарушением функций III, IV, VI и частично V пары ЧМН, экзофтальмом, хемозом, реже – очаговой неврологической симптоматикой. Диагностика базируется на сопоставлении клинических, анамнестических данных с результатами нейровизуализации, лабораторных тестов. Терапевтическая программа состоит из антитромботической, антибактериальной, симптоматической медикаментозной терапии, при необходимости включает оперативное вмешательство.
МКБ-10
Общие сведения
Тромбоз кавернозного синуса, согласно мнению различных авторов, мог быть описан несколькими учеными в разные временные промежутки. Одни указывают на авторство ирландского анатома и хирурга Уильяма Диза в 1778 году, другие – шотландского врача, профессора Эндрю Дункана в 1821 году. В настоящее время заболевание встречается редко. У взрослых людей показатель распространенности составляет порядка 3-4 случаев на 1 млн. населения, у подростков и детей раннего возраста – 6-8 эпизодов на 1 млн. Чаще всего патология наблюдается среди лиц в возрасте от 20 до 40 лет, преимущественно женщин. Показатель смертности при этой форме тромбоза венозных пазух колеблется в пределах от 5 до 25%.
Причины
Как правило, тромбоз кавернозного синуса становится осложнением других патологий. В этиологии ведущую роль могут играть многие заболевания и предрасполагающие обстоятельства, в большинстве случаев – их различные комбинации. Примерно в 10-20% его расценивают как самостоятельную нозологию. Наиболее часто поражения кавернозной пазухи ассоциируют со следующими группами факторов:
Патогенез
В основе патогенеза любого тромбоза лежит триада Вирхова – повреждение сосудистой стенки, замедление местного кровообращения, повышение вязкости крови. За счет этого происходит локальный процесс адгезии и агрегации тромбоцитов, формирование первичного тромбоцитарного (красного) тромба. Наличие большого количества трабекул внутри пещеристой пазухи способствует его дальнейшему росту и распространению по внутричерепным венам.
Все морфологические изменения развиваются благодаря двум механизмам – закупорке региональных вен тромботическими массами и нарастанию внутричерепного давления. Первая приводит к нарушению интракраниального кровотока, повышению гидростатического давления и отеку головного мозга. Второй фактор, обусловленный застоем венозной крови в пазухах, становится причиной остановки физиологического всасывания цереброспинальной жидкости. Сочетание перечисленных обстоятельств провоцирует ишемию, иногда – инфаркт мозга или геморрагии.
Основные неврологические проявления тромбоза кавернозного синуса обусловлены его особенностями строения и топографией. Через пещеристую пазуху или ее стенки проходят такие анатомические структуры, как внутренняя сонная артерия, региональное симпатическое сонное сплетение, группа черепно-мозговых нервов: глазодвигательный, отводящий, блоковой и две ветви тройничного (глазничная, верхнечелюстная).
Симптомы
Выраженность и скорость развития симптомов тромбоза кавернозного синуса вариабельны, зависят от первичного заболевания, темпов прогрессирования гемодинамических нарушений, возраста пациента. Первым симптомом становится головная боль, не имеющая специфических характеристик. Она может возникать остро или постепенно, быть локальной или разлитой, постоянной или перемежающейся, сопровождаться тошнотой, рвотой. При инфекционном происхождении патологии наблюдается усиление цефалгии при горизонтальном положении, во время сна, гипертермия и другие признаки интоксикационного синдрома.
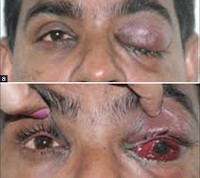
Локальная офтальмологическая симптоматика представлена отеком, болью при нажатии на периорбитальные ткани, болезненностью глазного яблока. Возникает хемоз, двухсторонний экзофтальм различной степени выраженности, реже – только со стороны поражения. Пациенты отмечают резкое ухудшение зрения. Иногда при пальпации определяются утолщенные вены верхнего века. К другим местным симптомам относятся покраснение или цианоз, отек височно-лобной области, щеки и верхней губы. Типичный признак тромбоза кавернозного синуса – отечность сосцевидного отростка.
Характерно нарушение общего состояния различной степени от оглушения до комы. Реже встречается психомоторное возбуждение, особенно выраженное при сопутствующем инфаркте или кровоизлиянии в головной мозг. При этом постепенно формируется очаговая неврологическая симптоматика: моторная, сенсорная афазия, геми-, монопарезы, параличи, фокальные или генерализованные эпилептические припадки. Сравнительно редко наблюдается менингеальный синдром.
Локальные неврологические расстройства представлены синдромом верхней глазной щели, что клинически проявляется опущением верхнего века, болезненным ограничением движений глазного яблока, нарушением поверхностных видов чувствительности в зоне иннервации пораженных черепных нервов. Реже наблюдается сглаженность носогубной складки. В некоторых случаях происходит медленное выпадение функции только III и IV пары, что приводит к различным формам косоглазия.
Осложнения
Осложнения тромбоза пещеристого синуса встречаются довольно часто. Самые распространенные из них – инфаркт и кровоизлияния в ткани головного мозга, отек с признаками вклинения. В той или иной комбинации они выявляются примерно в 50% случаев. Реже формируется эпилептический статус, тромбоэмболия легочной артерии. При инфекционной этиологии могут наблюдаться абсцессы ЦНС, гнойные менингиты, метастатические пневмонии, абсцессы легких, печени. У некоторых больных возникают эндокринные нарушения, связанные с поражением гипоталамо-гипофизарной системы. Распространенное отдаленное осложнение – ухудшение качества зрения, скотомы.
Диагностика
Сложность диагностики заключается в практически полном отсутствии патогенетических симптомов. Дифференциальная диагностика проводится с сепсисом, аналогичным поражением сигмовидной пазухи, флегмоной орбиты, ретробульбарным кровоизлиянием, глиомой или саркомой тканей глазницы. Программа обследования пациента с подозрением на данную патологию включает в себя:
Лечение тромбоза кавернозного синуса
Фармакотерапия
Основная цель медикаментозного лечения – профилактика нарастания внутричерепной гипертензии, угнетение воспалительных процессов, максимальное восстановление кровотока в пораженном синусе, предотвращение повторного тромбоза. При бактериальном или неизвестном происхождении заболевания схема терапии в обязательном порядке дополняется антибактериальными препаратами. Можно выделить следующие направления:
Хирургическое лечение
Представлено двумя основными направлениями – удалением тромба и санацией имеющихся очагов инфекции или устранением первичных хирургических патологий. Принятие решения в вопросе о целесообразности оперативного вмешательства осуществляется только после определения тактики медикаментозной терапии и введения стартовых доз антибиотиков. Исключением является нарастающая транслокация внутричерепных структур с риском вклинения ствола головного мозга. В таких случаях показана экстренная декомпрессионная гемикраниотомия.
Прогноз и профилактика
При раннем начале и успешности лечебных мероприятий показатель выживаемости при тромбозе пещеристого синуса составляет 91-94%. Полное излечение наблюдается у 55-77% пациентов. Незначительные остаточные явления отмечаются у 10-30% больных, еще у 8-10% сохраняются клинически значимые последствия перенесенного заболевания. Специфические превентивные мероприятия не разработаны. Неспецифическая профилактика тромботического поражения кавернозного синуса основывается на раннем выявлении и своевременном устранении патологий и нарушений, являющихся потенциальным этиологическим фактором, рациональной фармакотерапевтической коррекции коагулопатий.
Церебральный венозный тромбоз
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «19» ноября 2019 года
Протокол №77
Название протокола: Церебральный венозный тромбоз
Код(ы) МКБ-10:
| Код | Название |
| I63.6 | Инфаркт мозга, вызванный тромбозом вен мозга, непиогенный |
| I67.6 | Негнойный тромбоз внутричерепной венозной системы |
| O22.5 | Тромбоз церебральных вен во время беременности. Тромбоз церебрального синуса во время беременности |
Дата разработки протокола: 2019 год.
Сокращения, используемые в протоколе:
| АД | – | Артериальное давление |
| АФС | – | Антифосфолипидный синдром |
| АЧТВ | – | Активированное частичное тромбопластиновое время |
| ВИЧ | – | Вирус иммунодефицита человека |
| ВЧД | – | Внутричерепное давление |
| ВЧК | – | Внутричерепное кровоизлияние |
| КТ | – | Компьютерная томография |
| КТВ | – | Компьютерная томография венография |
| ЛПВП | – | Липопротеины высокой плотности |
| ЛПНП | – | Липопротеины низкой плотности |
| МНО | – | Международное нормализованное отношение |
| МРВ | – | Магнитно-резонансная венография |
| МРТ | – | Магнитно-резонансная томография |
| НМГ | – | Низкомолекулярный гепарин |
| ПДФ | – | Продукты деградации фибриногена |
| ПТИ | – | Протромбиновый индекс |
| РКИ | – | Рандомизированные клинические исследования |
| САК | – | Субарахноидальное кровоизлияние |
| ТЭЛА | – | Тромбоэмболия лёгочной артерии |
| ЦВТ | – | Церебральный венозный тромбоз |
| ЦМВ | – | Цитомегаловирусная инфекция |
| ЧМТ | – | Черепно-мозговая травма |
| ЭЭГ | – | Электроэнцефалография |
Пользователи протокола: неврологи, анестезиологи-реаниматологи, нейрохирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль, или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки, или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или; Неконтролируемое исследование или; Мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
Общий анализ крови:
| Единица измерения | Взрослые | 1-й триместр | 2-триместр | 3-й триместр |
| мг/л или мкг/мл | 1. ингибиторы VIII фактора свертывания крови или гепарина | |||
| Болезнь Виллебранда | Определение генеза заболевания и в последующем для назначения специфического лечения | 1. Анамнез 2. Лабораторные исследования | 1. Отсутствие антигена к фактору фон Виллебранда | |
| Менингит | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования | 1. Отсутствие изменении ликвора свойственного для менингита (бактериального, серозного, туберкулезного); 2. Отсутствие менингеальных знаков N.B! Большое одностороннее поражение полушария или задней черепной ямки, выявленное на КТ или МРТ, является противопоказанием для люмбальной пункции! | |
| Синдромы кавернозного синуса | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | 1. Отсутствие инфекционного процесса (отогенного, одонтогенного или синусогенного); 2. На нейровизуализации имеется тромбоз (закупорка) кавернозного (пещеристого) синуса; 3. Клинически: хемоз | |
| Цитомегаловирусный энцефалит при ВИЧ | Единство симптомов заболевания | 1. Анамнез (ВИЧ инфекция) 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | 1. Анамнез (ВИЧ инфекция) 2. Положительный анализ на ВИЧ и/или ЦМВ 3. Снижение числа лимфоцитов CD4 менее 50 мкл-1 [6] 4. Клиника СПИДа | |
| Травма головы | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | 1. Анамнез (факт травмы, следы травмы) 2. Признаки перелома черепа на КТ/ рентген | |
| Внутричерепной эпидуральный абсцесс/ Субдуральная эмпиема | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | 1. Признаки абсцесса/эмпиемы на МРТ с контрастом 2. Наличие инфекции и определение возбудителей при лабораторных исследованиях | |
| Изолированный нейросаркоидоз | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | 1. Наличие нейроэндокринных нарушений: несахарный диабет, гиперпролактинемия, аменорея, синдром Иценко—Кушинга [7] 2. На МРТ поражение перивентрикулярного вещества головного мозга, гипоталамуса и гипофиза, краниальных нервов, поражение менингеальных оболочек с накоплением контраста и гидроцефалия | |
| Идиопатическая внутричерепная гипертензия | Единство симптомов заболевания | 1. Анамнез 2. Лабораторные исследования 3. Данные КТ венографии/МРВ | Отсутствие специфических признаков инсульта на нейровизуализации |
Лечение (амбулатория)
Лечение (стационар)
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Препараты, влияющие на кроветворение и кровь. Антикоагулянты прямые. Гепарин. | Гепарин натрия | 40000-50000 МЕ/сут внутривенно, разделенной на 3-4 раза (мониторинг показателей АЧТВ) или 5000 МЕ 2-3 раза в день подкожно (мониторинг показателей АЧТВ) | В |
| Антитромбо-тические препараты. Гепарина группа. | Эноксапарин натрия | 150 МЕ/кг (1.5 мг/кг) подкожно 1 раз в сутки или 2 раза в сутки в дозе 100 МЕ/кг (1 мг/кг). | С |
| Антитромботические препараты. Антикоагулянты. Гепарина группа. | Надропарин кальция | Дозировка в соответствии с массой тела пациента – 0,1 мл/10 кг. каждые 12 часов (см. Приложение 2) | С |
| Дополнительные виды препаратов и дозировки по их применению см. Приложение 3. | |||
| Фармакоте-рапевтичес-кая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Диуретики | Маннитол | Внутривенно (медленно струйно или капельно). Профилактическая доза составляет 0,5 г/кг массы тела, лечебная – 0,25-2 г/кг. Суточная доза не должна превышать 200 г. | С |
| Антиэпилептические препараты | Ламотриджин (характеризуется низким уровнем тератогенности), Вальпроевая кислота, Карбамазепин, Топирамат, Леветирацетам, Фенобарбитал, Окскарбамазепин, Клоназепам. | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | С |
| НПВС | Диклофенак Кетопрофен Индометацин Ибупрофен | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | C |
| Антибактериальные препараты | Цефазолин Цефуроксим Цефтриаксон Цефтазидим Гентамицин Амикацин Ципрофлоксацин Левофлоксацин Ванкомици | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | D |
| Антикоагулянты | Варфарин Ривароксабан Дабигатрана этексилат | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | C |
| Инсулины и их аналоги короткого действия | Инсулин человеческий Инсулин лизпро Инсулин аспарт Инсулин глулизин | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | |
| Растворы для парентерального и энтерального питания | Натрия хлорид Глюкоза Комплекс аминокислот для парентерального питания | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | C C D |
| Препараты крови | Альбумин 5%,10%,20% Фактор свертывания крови II, VII, IX и X в комбинации Фактор свертывания крови VIII Фактор свертывания крови IX Фактор свертывания крови VIII и фактор Виллебранда Фактор свертывания крови VIIа | Дозировки и кратность приема назначается индивидуально в каждом клиническом случае, согласно инструкции по применению. Симптоматическая терапия по показаниям. | D C |
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Рецензенты:
Каримова Алтынай Сагидуллаевна – кандидат медицинских наук, невролог, реабилитолог ОО «Научно-практический центр Институт неврологии им. С. Кайшибаева»
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие и/или при наличии новых методов с более высоким уровнем доказательности.
Приложение 1
к типовой структуре Клинического протокола Церебральный венозный тромбоз
ДИАГНОСТИКА ЦВТ НА ДО ГОСПИТАЛЬНОМ ЭТАПЕ
Приложение 2
к типовой структуре Клинического протокола Церебральный венозный тромбоз
ОБЩИЕ ИНСТРУКЦИИ ПО ДОЗИРОВАНИЮ НАДРОПАРИНА КАЛЬЦИЯ
В СООТВЕТСТВИИ С МАССОЙ ТЕЛА ПАЦИЕНТА
| Масса тела | Объем Фраксипарина на одну инъекцию |
| 40–49 кг 50–59 кг 60–69 кг 70–79 кг 80–89 кг 90–99 кг ≥ 100 кг | 0,4 мл 0,5 мл 0,6 мл 0,7 мл 0,8 мл 0,9 мл 1,0 мл |
Приложение 3
к типовой структуре Клинического протокола Церебральный венозный тромбоз
ПРЕДЛАГАЕМЫЕ ДОЗЫ НМГ ДЛЯ ПРОФИЛАКТИКИ ТРОМБООБРАЗОВАНИЯ В ДОРОДОВОМ И ПОСЛЕРОДОВОМ ПЕРИОДЕ
| Масса тела (кг) | Эноксапарин натрия | Дальтепарин натрия | Тинзапарин натрия | |
| Профилактические дозы | 20 мг/сут | 2500 ЕД /сут | 3500 Ед /сут | |
| 50-90 | 40 мг/сут | 5000 ЕД /сут | 4500 Ед /сут | |
| 91-130 | 60 мг/сут | 7500 ЕД /сут | 7000 Ед /сут | |
| 131-170 | 80 мг/сут | 10000 ЕД /сут | 9000 Ед /сут | |
| >170 | 0,6 мг/кг/сут | 75 ЕД/кг/сут | 75 ЕД/кг/сут | |
| Высокая профилактическая доза (промежуточная) | 40 мг каждые 12 ч | 5000 ЕД каждые 12 ч | 4500 Ед каждые 12 часов | |
Приложение 4
к типовой структуре Клинического протокола Церебральный венозный тромбоз
ЭТАПЫ ОКАЗАНИЯ ПОМОЩИ ПАЦИЕНТАМ С ПОДОЗРЕНИЕМ НА ИНСУЛЬТ
Синус тромбоз головного мозга мкб 10
ФГБНУ «Научный центр неврологии», Москва
ФГБНУ «Научный центр неврологии», Москва, Россия
ФГАОУ ВО «Российский университет дружбы народов», Москва, Россия
Клиника, диагностика и лечение тромбоза мозговых вен и венозных синусов
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2018;118(3-2): 3-8
Максимова М. Ю., Дубовицкая Ю. И., Шувахина Н. А. Клиника, диагностика и лечение тромбоза мозговых вен и венозных синусов. Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2018;118(3-2):3-8.
Maksimova M Yu, Dubovitskaya Yu I, Shuvakhina N A. Clinical presentations, diagnosis and treatment of cerebral vein and sinus thrombosis. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2018;118(3-2):3-8.
https://doi.org/10.17116/jnevro2018118323-8
ФГБНУ «Научный центр неврологии», Москва
Тромбоз мозговых вен (МВ) и венозных синусов (ВС) относится к числу недостаточно изученных заболеваний, его частота не установлена. В статье изложены результаты клинических исследований тромбоза МВ и ВС, послуживших основанием для анализа причин возникновения и развития этой патологии. В 20—25% случаев причину тромбоза МВ и ВС не удается выявить даже после комплексного обследования. Анализируются вопросы факторов риска, клинической картины, ранней диагностики, лечения и прогноза тромбоза МВ и ВС.
ФГБНУ «Научный центр неврологии», Москва
ФГБНУ «Научный центр неврологии», Москва, Россия
ФГАОУ ВО «Российский университет дружбы народов», Москва, Россия
Трудности диагностики тромбоза мозговых вен (МВ) и венозных синусов (ВС) связаны с многообразием клинических проявлений, локализацией тромбоза, скоростью его развития, причиной заболевания [1—3]. В МВ и синусах твердой мозговой оболочки содержится около 70% крови, притекающей к головному мозгу, однако тромбоз МВ и ВС встречается значительно реже, чем артериальный. Течение тромбоза МВ и ВС является крайне вариабельным — от прогредиентного и рецидивирующего до доброкачественного и курабельного [4].
Об этом заболевании известно более 200 лет — первое описание тромбоза МВ и ВС в 1761 г. сделал J. Morgagni [5]. В 1825 г. французский врач M. Ribes [6] описал пациента с головной болью, эпилептическим приступом и делирием, у которого был обнаружен тромбоз МВ и ВС.
Проведение крупных эпидемиологических и клинических исследований ограничивает небольшое число больных с тромбозом МВ и В.С. Большинство публикаций об этом заболевании — казуистические сообщения. Результаты многоцентровых исследований были опубликованы только в течение последних 15 лет, в том числе международное исследование International Study on Cerebral Vein and Dural Sinus Thrombosis (ISCVDST) [7], основанное на 624 наблюдениях. В Итальянский регистр входят данные 706 случаев тромбоза МВ и ВС [8]. Одно из последних ретроспективных исследований [9], включающее 152 больных с тромбозом МВ и ВС, было проведено в 2017 г.
Эпидемиология
На сегодняшний день отсутствуют эпидемиологические исследования, посвященные тромбозу МВ и ВС, поэтому точный уровень заболеваемости неизвестен. Первые данные о частоте тромбоза МВ и ВС были получены по результатам аутопсий. H. Ehlers и C. Courville [10] в 1936 г., обобщив результаты 12 500 вскрытий, выявили 16 случаев тромбоза МВ и ВС, однако данные современных исследований [4] свидетельствуют, что заболеваемость в 10 раз выше.
Распространенность тромбоза МВ и ВС неоднородна. У большинства больных заболевание развивается в возрасте 20—50 лет. Заболевают также дети и люди пожилого возраста. В связи с этим эпидемиология заболевания отдельно описана для разных возрастных групп. По данным ISCVDST, заболеваемость тромбозом МВ и ВС у взрослых составляет 3—4 случая на 1 млн, а у детей и новорожденных — 7 случаев на 1 млн детского населения. До середины 60-х годов встречаемость тромбоза МВ и ВС у мужчин и женщин считали равной, однако, по последним сообщениям [7], тромбоз МВ и ВС чаще возникает у женщин, особенно в возрастной группе от 20 до 35 лет (соотношение мужчины: женщины равно 3:1). Широкая распространенность заболевания у женщин детородного возраста, вероятнее всего, связана с беременностью, послеродовым периодом и использованием оральных контрацептивов [11]. По данным исследования, проведенного в США в 1993—1994 гг., порядка 12 родов из 100 000 осложняются развитием тромбоза МВ и ВС [7]. Показано увеличение доли женщин среди пациентов с тромбозом МВ и ВС за последнее десятилетие, в настоящее время она составляет около 70%. Преобладание пациентов женского пола объясняется гормональными факторами. Около 1/3 женщин детородного возраста в западных странах используют оральные контрацептивы, что составляет примерно ½ пациентов с тромбозом МВ и ВС [12].
Достоверные данные относительно географических или этнических различий заболеваемости отсутствуют, однако при проведении нескольких исследований были получены заслуживающие внимания результаты. В 2016 г. были опубликованы данные исследования в регионе Аделаида (Австралия) с взрослым населением около 1 млн. При проведении ретроспективного анализа всех случаев тромбоза МВ и ВС за период 2005—2011 гг. заболеваемость составила 15,7 случая на 1 млн населения в год; было обнаружено почти равное распределение пациентов по полу (52% женщин, 48% мужчин) [13]. Распространенность тромбоза МВ и ВС в Нидерландах в 2008—2010 гг. составила 13,2 случая на 1 млн населения; в Хамадан (Иран) в 2009—2015 гг. — 13,5 случая на 1 млн населения [12].
Локализация
Тромбоз чаще локализуется в синусах твердой мозговой оболочки, чем в М.В. Наиболее распространен тромбоз верхнего сагиттального, сигмовидных и поперечных синусов, а далее — по степени убывания: тромбоз корковых вен, кавернозного синуса, мозжечковых вен. Тромбоз верхнего сагиттального синуса встречается в 46% случаев, сигмовидного или поперечного синусов — в 32%, нескольких синусов — в 20%, верхнего сагиттального синуса и поверхностных мозговых вен — в 40% случаев [4]. В 2/3 случаев тромбоз не ограничивается одним синусом, а распространяется на смежные синусы и вены. Изолированный тромбоз верхнего сагиттального синуса наблюдается в 13—55% случаев, сигмовидного и поперечного синусов — в 10%; в 40% случаев наблюдается гипоплазия синусов, которую трудно отличить от тромбоза [14].
В ретроспективном исследовании J. Liang и соавт. [15] были получены следующие данные: тромбоз верхнего сагиттального синуса встречался в 72,7% случаев, левого поперечного синуса — в 43,2%, левого сигмовидного синуса — в 43,2%, правого поперечного — в 36,4%, правого сигмовидного — в 36,4%, прямого синуса — в 9,1%. В 47,7% случаев тромбоз МВ и ВС сопровождался вторичными изменениями мозга (инфаркты выявлены в 43,2% случаев, кровоизлияния — в 27,3%). Чаще всего вторичные изменения локализовались в лобных (31,8%) и теменных (36,4%) долях. Субарахноидальные кровоизлияния встречались в 13,6% случаев, субдуральные гематомы — в 4,5%.
L. Zhou и соавт. [16] выявили тромбоз поперечного синуса у 65,0% больных, сигмовидного — у 55,6%, верхнего сагиттального — у 54,7%. Вторичные изменения головного мозга были обнаружены у 56,4% пациентов. Отек ограниченных участков мозга наблюдали у 30,8% больных, массивный отек — у 4,3%, внутричерепные гематомы — у 15,4%, субарахноидальные кровоизлияния — у 4,3%.
Факторы риска
К заболеваниям, которые наиболее часто ассоциированы с тромбозом МВ и ВС, относятся инфекции глазничной области, мастоидит, воспалительные заболевания среднего уха и лица, менингит. Воспалительные процессы в области сосцевидного отростка или лица являются предрасполагающим фактором для развития тромбоза поперечных и сигмовидных синусов. Причиной тромбоза кавернозного синуса являются инфекции околоносовых пазух (решетчатой и клиновидной) [3, 4]. S. Imam и cоавт. [17] описали тромбоз МВ и ВС у 39-летнего больного ветряной оспой.
Факторами риска развития асептического тромбоза МВ и ВС являются прием оральных контрацептивов, беременность, послеродовой период, черепно-мозговая травма (в том числе легкая), имплантация кардиостимулятора или длительное стояние подключичного венозного катетера с его тромбированием, опухоли, коллагенозы (системная красная волчанка, болезнь Бехчета, синдром Шегрена), заболевания крови (полицитемия, серповидно-клеточная анемия, тромбоцитопения), антифосфолипидный синдром, тромбофилия (чаще всего обусловлена мутациями в генах фактора V Лейдена и протромбина, дефицитом антитромбина III, протеина С), нефротический синдром. Наличие в анамнезе указаний на эпизоды повышенной свертываемости крови (тромбоз глубоких вен, тромбоэмболия артерий системы легочного ствола, инсульт, инфаркт миокарда, множественные выкидыши) дают основание предположить состояние первичной гиперкоагуляции. Состояния, сопровождающиеся вторичной гиперкоагуляцией, включают позднюю беременность, роды, наличие опухоли мозга. Нарушения гемодинамики включают дегидратацию, анемию, застойную сердечную недостаточность. Изменения сосудистой стенки могут возникать в результате травмы, опухоли мозга, вирусного энцефалита [3, 4]. В отдельных случаях предполагается связь тромбоза МВ и ВС с височным артериитом, гранулематозом Вегенера [18] и синдромом Черджа—Стросса [19].
В акушерско-гинекологической практике тромбоз МВ и ВС в основном встречается в послеродовом периоде, особенно в течение первых 3 нед после родов. К факторам риска развития заболевания относятся дегидратация, анемия, кесарево сечение, артериальная гипертония, инфекционные заболевания, возраст матери (15—24 года), тромбофилия [4]. Тромбофилия составляет 34,1% всех причин тромбоза МВ и ВС [4]. Чаще всего речь идет об аномалии фактора V, что придает ему устойчивость к активированному протеину С; реже встречаются мутации генов антитромбина III и протеинов С и S. Тромбоз может быть также обусловлен дефицитом факторов противосвертывающей системы крови и устойчивостью фактора V к протеину С. Кроме того, к тромбозу предрасполагает гипергомоцистеинемия. По данным исследования Y. Kapessidou и соавт. [20], наследственные и приобретенные формы тромбофилии явились причиной тромбоза МВ и ВС в 64% (7 из 11) случаев, в том числе дефицит протеина S выявлен у 4 пациентов, идиопатическая тромбоцитопеническая пурпура — у 2 пациентов (в одном случае ассоциированная с системной красной волчанкой, в другом — с антифосфолипидным синдромом).
По результатам нескольких исследований, проведенных по принципу «случай—контроль» [21—23], и одного метаанализа [8] прослеживается тесная связь между приемом оральных контрацептивов и развитием тромбоза МВ и В.С. Риск развития тромбоза может изменяться в зависимости от состава препаратов. Оральные контрацептивы третьего поколения характеризуются повышенным риском развития заболевания [21], а риск его развития при использовании контрацептивных пластырей аналогичен риску при приеме пероральных форм [24]. Примерно в 1/3 случаев, приводимых в литературе, этиология тромбоза МВ и ВС остается неясной [4].
Клиническая картина
Клиническая картина тромбоза МВ и ВС вариабельна. Средний период от появления симптомов до установления диагноза составляет 7 сут [7]. Наиболее частым начальным признаком тромбоза МВ и ВС является внезапная интенсивная головная боль, которая, как правило, бывает диффузной и плохо купируется анальгетиками. Его течение может быть острым (менее 48 ч), подострым (от 48 ч до 30 сут) и хроническим (более 30 сут). Затем возникают такие очаговые и общемозговые симптомы, как угнетение или спутанность сознания, эпилептические приступы (обычно парциальные с вторичной генерализацией и послеприступным параличом), гемипарез, афазия, застойные диски зрительных нервов, психические нарушения. Неврологическая симптоматика при тромбозе МВ и ВС чаще развивается подостро, в период от нескольких дней до 1 мес (в 50—80%), хотя может отмечаться и острое начало (в 20— 30%) [25].
Международным обществом головной боли определены диагностические критерии головной боли при тромбозе МВ и ВС:
A. Впервые возникшая головная боль, отвечающая критериям C и D.
B. Тромбоз М.В. и ВС, диагностированный с помощью методов нейровизуализации.
C. Одновременное развитие головной боли, очаговых неврологических симптомов и тромбоза МВ и ВС.
D. Головная боль, регрессирующая в течение 1 мес после начала специфического лечения.
При тромбозе МВ и ВС вследствие затруднения венозного оттока развивается венозный застой в головном мозге. Раздражение рецепторов, находящихся в стенке МВ, и интерорецепторов оболочек головного мозга при повышении давления в венозной системе мозга обусловливает появление головной боли. Нарушение венозного оттока приводит к повышению интракраниального давления и развитию гипоксии, вследствие чего возникают некротические изменения в ткани мозга. Около 90% пациентов в качестве основной жалобы при тромбозе МВ и ВС описывают упорную интенсивную головную боль, сильнее выраженную в утренние часы. Характерно усиление боли при пребывании больного в горизонтальном положении [25, 26].
Головная боль при тромбозе МВ и ВС не имеет специфических особенностей. Ее клинические проявления зависят от локализации и тяжести тромбоза, возраста пациента, времени от начала заболевания. Она реже встречается у пациентов пожилого возраста, чем у молодых, что может быть связано с меньшей частотой развития интракраниальной гипертензии и снижением активности системы восприятия боли у пожилых [26].
Головная боль при тромбозе в 50% случаев имеет подострое начало, усиливается в течение нескольких суток, однако может иметь приступообразный характер. В 10% случаев наблюдается громоподобная головная боль. Постепенно боль становится упорной, рефрактерной к обезболивающим препаратам и сохраняется в ночные часы, усиливается при физической нагрузке, проведении пробы Вальсальвы.
Субъективные характеристики головной боли не имеют диагностической ценности. Чаще наблюдается диффузная, преимущественно распирающая, головная боль, реже (в 42%) — локальная. Интенсивность болевого синдрома обычно умеренная или высокая. В большинстве случаев головная боль усиливается в ночные и ранние утренние часы, сопровождается тошнотой, рвотой и фонофобией. Может имитировать мигрень, головную боль напряжения, цервикалгию и никоим образом не связана с локализацией патологического процесса [27].
Головная боль может быть следствием хронического течения тромбоза МВ и В.С. Ее особенность заключается в том, что указаний на острый эпизод головной боли или возникновение неврологической симптоматики не отмечается, однако при МРТ в режиме веносинусографии обнаруживаются признаки тромбоза одного из В.С. Преобладает двусторонняя головная боль давящего или распирающего характера со склонностью к постоянству, усиливающаяся при физическом напряжении или эмоциональном переживании [2].
В проспективном исследовании изучались характеристики головной боли у 123 пациентов с тромбозом МВ и В.С. Из исследования были исключены пациенты с интракраниальной гипертензией и менингитом. Было показано, что у 14% больных головная боль была единственным проявлением заболевания. У 88% пациентов в тромбоз вовлекались поперечные синусы, и почти во всех (за исключением одного) случаях одностороннего венозного тромбоза имела место ипсилатеральная головная боль. Пациенты часто характеризовали головную боль как постоянную, одностороннюю, имеющую высокую интенсивность и пульсирующий характер. В большинстве случаев пациенты отмечали внезапное начало приступа, 3 пациента описывали «громоподобный» характер головной боли. Болевой синдром регрессировал в течение нескольких суток или недель после начала лечения тромбоза МВ и В.С. Прогноз во всех случаях был благоприятным. Авторы предположили, что патогенез головной боли при отсутствии интракраниальной гипертензии связан с раздражением нервных окончаний в стенках окклюзированных МВ и ВС [28].
Отек дисков зрительных нервов наблюдается у 45—86% больных с тромбозом МВ и В.С. Начальными проявлениями могут быть эпилептические приступы, частота которых составляет от 10 до 60%. Очаговые неврологические симптомы (парезы, дизартрия, зрительно-пространственные нарушения, гомонимная гемианопсия) встречаются у 15% больных [7, 27].
Результаты трехлетнего клинического исследования пациентов с тромбозом МВ и ВС показали, что у 60% (29 из 48) больных развивалась головная боль: мигрень (у 14), головная боль напряженного типа (у 13), другие виды головной боли (у 2). При дальнейшем обследовании (средний период 44 мес) хроническая мигрень была диагностирована у 25% (6 из 24) пациентов. У большинства пациентов выявлены микрогематомы. В исследовании R. Cumurciuc и соавт. [29] у 30% пациентов с тромбозом МВ и ВС в течение 3 мес наблюдалась хронизация головной боли. В ретроспективном исследовании L. Zhou и соавт. [16], в которое входили 117 пациентов с тромбозом МВ и ВС, было показано, что головная боль наблюдалась у 87,2% больных, эпилептические приступы — у 31,6%, очаговые неврологические симптомы — у 29,9%, зрительные нарушения — у 26,5%, нарушения сознания — у 15,4%.
Диагностика
В связи с отсутствием патогномоничных клинических симптомов, важнейшее значение при диагностике тромбоза МВ и ВС имеют инструментальные методы исследования. В последние годы совершенствование нейровизуализационных технологий открывает новые возможности для диагностики заболевания (МРТ, МРТ- и КТ-веносинусография). При К.Т. и МРТ в стандартных режимах можно выявить отек мозга, очаги некротических изменений в ткани мозга, дефект наполнения в области слияния синусов («дельта-признак»), а также признаки венозного тромбоза (повышение интенсивности сигнала от измененного ВС в режимах Т1 и Т2, а также T2-FLAIR) [2, 3, 30].
Если после проведения МРТ или КТ диагноз остается неясным, возможно выполнение дигитальной субтракционной ангиографии, которая позволяет выявить не только тромбоз ВС, но и редко встречающийся изолированный тромбоз М.В. Также в ходе дигитальной субтракционной ангиографии возможно выявление расширенных и извитых вен, что является косвенным признаком тромбоза В.С. Вместе с тем необходима тщательная оценка данных нейровизуализации для исключения диагностических ошибок, которые могут быть обусловлены, например, гипо- или аплазией синусов [2, 3]. В недавнем исследовании J. Kang и соавт. [31] было показано, что метод ASL-перфузии при МРТ позволяет с высокой точностью диагностировать тромбоз МВ и ВС.
При подозрении на наследственную тромбофилию определяют уровень гомоцистеина, концентрацию и активность антитромбина III, протеинов С и S, тромбофилических мутаций: мутации в гене метилентетрагидрофолат-редуктазы — C677T; мутации в гене фактора свертывания крови V — G1691A (фактор V Лейдена); мутация в гене протромбина — G20210A [2, 3, 25].
При приеме оральных контрацептивов и болезнях печени снижается концентрация всех трех факторов противосвертывающей системы крови одновременно, а при беременности — в первую очередь протеинов С и S. При нефротическом синдроме концентрация антитромбина III снижается, а протеинов C и S повышается. Нарушения противосвертывающей системы крови — далеко не единственная причина тромбоза МВ и ВС: заболевание может быть обусловлено антифосфолипидным синдромом и коагулопатией. Диагноз подтверждается исследованием волчаночного антикоагулянта, антител к кардиолипину и β2-гликопротеину, факторов свертывания крови, определением фактора Виллебранда.
Лечение
Основной целью лечения при тромбозе МВ и ВС является восстановление их проходимости. По данным разных исследований, применение прямых антикоагулянтов в остром периоде тромбоза МВ и ВС улучшает прогноз и уменьшает риск развития инвалидизации. Эффективность применения гепарина в лечебной дозировке доказана в двойных слепых плацебо-контролируемых исследованиях. Геморрагический компонент при тромбозе МВ и ВС не является противопоказанием к введению гепарина в лечебной дозе. Начальная доза гепарина составляет 5000 ЕД и вводится внутривенно болюсно, после чего переходят на внутривенное капельное введение со скоростью 1000 ЕД/ч. Средняя суточная доза препарата составляет 20 000—40 000 Е.Д. Активированное частичное тромбопластиновое время следует контролировать каждые 3 ч; оно должно быть увеличено вдвое по сравнению с нормой. Если желаемого результата достичь не удается, дозировку гепарина ступенеобразно увеличивают каждые 6—8 ч на 100—200 Е.Д. По завершении острой фазы заболевания рекомендуется перевести пациента на пероральный прием варфарина. При этом на фоне продолжения введения прямых антикоагулянтов назначают варфарин под контролем международного нормализованного отношения (МНО) (МНО 2—3), затем гепарин отменяют, а пероральный прием варфарина продолжают в течение 8—12 мес [4, 32].
В исследовании ISCVDST [7] 80 больных из 624 с тромбозом МВ и ВС получали низкомолекулярные гепарины. У 79% из них наступило выздоровление, у 8% отмечалась легкая симптоматика, у 5% наблюдались значительно выраженные неврологические нарушения, у 8% наступил летальный исход. Эти данные свидетельствуют об эффективности и безопасности применения низкомолекулярных гепаринов в остром периоде тромбоза МВ и ВС.
J. Scott и соавт. [33] первыми сообщили об эффективности применения локальной тромболитической терапии (ТЛТ) при тромбозе МВ и В.С. Наряду с медикаментозной ТЛТ [34] в последние годы при тромбозе МВ и ВС применяются инструментальные методы удаления тромбов из синусов твердой мозговой оболочки — тромбэктомия [35] и декомпресcивная трепанация черепа [30].
Летальность
Летальность при тромбозе МВ и ВС составляет 5—10% [5, 30]. Снижение летальности обусловлено повышением качества оказания стационарной помощи и улучшением диагностики заболевания [36], а также уменьшением частоты черепно-мозговых травм и тяжелых инфекционных заболеваний. Применение антикоагулянтной терапии и декомпрессивной трепанации черепа оказало положительное влияние на выживаемость пациентов [12, 30].
Рецидивирующее течение
Частота развития рецидивов тромбоза МВ и ВС остается неизвестной. В исследовании P. Palazzo и соавт. [37], включавшем 187 пациентов, средний период наблюдения составил 73 мес, средняя продолжительность лечения антикоагулянтами — 14 мес. Повторный тромбоз МВ и ВС был диагностирован у 6 пациентов, экстракраниальный венозный тромбоз — у 19. Частота рецидивов венозного тромбоза через 1 год составляла 3%, через 2 года — 8%, через 5 лет — 12%, через 10 лет — 18%. По результатам исследования ISCVDST [7], частота развития рецидивов тромбоза МВ и ВС была 2,2%, экстракраниального венозного тромбоза — 3%; период наблюдения составлял 16 мес.
Прогноз
При начале лечения на ранних стадиях тромбоза МВ и ВС более чем у 90% больных прогноз является благоприятным. При отсутствии лечения тромбоза МВ и ВС прогноз является неблагоприятным в 15% случаев, летальность достигает 10%, но даже при значительно выраженных неврологических нарушениях возможно полное спонтанное восстановление. Факторами риска развития неблагоприятного прогноза заболевания являются быстрое прогрессирование тромбоза с угнетением сознания, генерализованные эпилептические приступы в дебюте заболевания, детский и старческий возраст пациентов, локализация тромбоза (мозжечковые вены и глубокие МВ) [4, 7].
Авторы заявляют об отсутствии конфликта интересов.