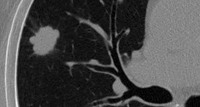
новообразование в легких после ковида что это значит
Насколько фатальны для легких последствия коронавируса и есть ли шанс их восстановить: отвечает профессор-пульмонолог
А также у кого повышенный риск развития фиброза, пояснил один из ведущих экспертов по COVID-19, доктор медицинских наук Кирилл Зыков.
ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
При этом нужно помнить, что возможности наших легких очень значительны. И если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких. То есть человек попросту не почувствует каких-то неприятных последствий.
— Можно ли назвать процент или примерный масштаб повреждения легких, при которых такие последствия уже будут ощутимы?
— В ситуации с COVID-19 обнаружилась поразительная особенность: клиническое состояние, ощущения самого пациента могут не совпадать со степенью повреждения легких на КТ (компьютерной томографии) и по лабораторным данным. Этот одна из загадок новой инфекции. Порой возникает ощущение, что эти параметры живут своей жизнью, независимо друг от друга. Иногда мы видим, что у пациента на КТ поврежден достаточно большой объем легких, а человек уверяет, что чувствует себя нормально. И есть обратная ситуация, когда у больного выраженная одышка, высокая температура, а изменения на КТ довольно незначительны. Эту тайну коронавируса еще предстоит раскрыть.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
В ТЕМУ
У кого чаще развивается фиброз легких:
— Люди старшего возраста (65+)
— Люди с генетической предрасположенностью к развитию фиброза (если этим страдали родители или один из них, бабушки, дедушки)
— Пациенты с системными воспалительными заболеваниями соединительной ткани (системная красная волчанка, склеродермия, болезнь Шегрена и другие)
Чем больше уровень повреждений на КТ, тем выше вероятность того, что разовьются фиброзные изменения. Для тех, кто интересуется, упрощенно можно представить себе это процесс так: при «Ковиде» повреждается альвеолярный эпителий (оболочка альвеол, пузырьков в легких), резко возрастает воспалительный ответ. Как защитная реакция организма, в том числе, активируются клетки-фибробласты, формируется коллаген, и это является основной фиброза в дальнейшем
РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
— После года подвижек в положительную сторону уже не было.
— Но ведь считается, что фиброз необратим? Переродившуюся ткань как легких, так и любого другого органа, в клинической практике еще вроде бы не научились превращать снова в полноценно работающие клетки?
-Так что на практике переболевшим остается ждать в течение года, чтобы понять масштаб «настоящего» фиброза и надеяться, что часть изменений пройдет, так?
— Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации.
Фиброз после коронавируса
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
У четверти пациентов с COVID-19 развивается отягощенное пневмонией течение болезни. Многоочаговое поражение лёгких влечет вероятность появления тяжелых осложнении, таких как фиброз после коронавируса. Последствия воспалительного процесса, в ходе которых происходит замещение легочной ткани соединительной. Простыми словами, фиброз — это возникновение рубцов и шрамов. Если поражения малого размера, то рубцевание не влияет на легочную функцию. Если обширные, то снижается газообмен, возникают необратимые изменения легочной функции и дыхательная недостаточность.
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 29 Октября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Фиброз легких – что это, причины
Фиброз легких или пневмофиброз после ковида — это замена ткани легких соединительным рубцом, происходящая под влиянием воспалительного процесса. При выраженном воспалении в легком образуются области по типу «матового стекла». Под воздействием терапии области сжимаются, уплотняются, на их месте остается шрам или фиброзное изменение.
В отличие от альвеол, соединительная ткань не обладает эластичностью и воздухопроницаемостью, снижается объем легких и потребляемого кислорода. Ковидная пневмония отличается от внебольничной, риск необратимого поражения легочной ткани минимален при своевременной терапии в начале заболевания и дальнейшей реабилитации пациента в постковидном периоде.
На формирование пневмофиброза или пневмосклероза легких после коронавируса уходит не меньше трех месяцев. Сформировавшийся фиброз необратим, но на стадии развития процесса фиброзные изменения благоприятно минимизируются медикаментозным и физиотерапевтическим лечением.
Симптомы
Фиброз легких после коронавируса — симптомы выражены следующими признаками:
Для подтверждения диагноза назначают КТ легких, на котором рентгенолог увидит все произошедшие изменения. Фиброз легких, симптомы после ковида на снимках компьютерной томографии выражены:
По совокупности признаков врачи определяют объем медикаментозного лечения и дальнейшей реабилитации.
Вероятность развития фиброза после коронавируса
На склонность к фиброобразованию влияет
Также в группе риска пациенты с тяжелым течением SARS-CoV-2, находившиеся на искусственной вентиляции легких.
Как долго сохраняются аномальные изменения в органах дыхательной системы
Постковидные патологические изменения сохраняются в легких сроком от трех до шести-восьми месяцев. Продолжительность индивидуальна в каждом клиническом случае и зависит от состояния иммунной системы, наличия сопутствующих заболеваний, раннего или поздно начатого лечения.
При появлении даже незначительного проявления симптомов, указывающих на образование пневмофиброза, необходимо посетить врача и пройти рекомендуемое обследование. Чем раньше начато лечение и пульмонологическое восстановление, тем меньше риск осложнений.
Лечение фиброза легких после пневмонии
Ведение пациентов с перенесенной ковидной пневмонией предусматривает комплексную диагностику и лечение. Перед назначением врач учитывает результаты обследования, подбирает тактику индивидуального курса терапии.
Наряду с медикаментозным лечением используют физиотерапевтические процедуры, специальные комплексы дыхательной гимнастики, лечебной физкультуры.
Как избежать осложнений
Чем опасен фиброз легких после коронавируса — при большой площади фиброзных разрастаний страдают не только легкие. Появление очагов кальцинатов в легких после коронавируса снижает объем вдыхаемого и выдыхаемого воздуха. Возникают осложнения в работе сердечно-сосудистой системы — сердце, чтобы насытить органы кислородом, начинает быстрее перекачивать кровь. Появляется деформация сосудов, наблюдается повышение давления, образуются тромбы.
Последствия со стороны нервной системы выражены проявлениями кислородного голодания мозга: снижением когнитивных функций, работоспособности, проблемами с памятью, быстрой утомляемостью, развитием стойкого депрессивного состояния.
Своевременное лечение фиброза легких после коронавируса дают благоприятный прогноз. Дальнейшая реабилитация направлена на устранение патологического состояния и минимизации риска осложнений.
Доброкачественные опухоли легких
МКБ-10
Общие сведения
Опухоли легких составляют большую группу новообразований, характеризующихся избыточным патологическим разрастанием тканей легкого, бронхов и плевры и состоящих из качественно измененных клеток с нарушениями процессов дифференцировки. В зависимости от степени дифференцировки клеток различают доброкачественные и злокачественные опухоли легких. Также встречаются метастатические опухоли легких (отсевы опухолей, первично возникающих в других органах), которые по своему типу всегда являются злокачественными.
Доброкачественные опухоли легких составляют 7-10% от общего числа новообразований данной локализации, развиваясь с одинаковой частотой у женщин и мужчин. Доброкачественные новообразования обычно регистрируются у молодых пациентов в возрасте до 35 лет.
Причины
Причины, приводящие к развитию доброкачественных опухолей легкого, до конца не изучены. Однако, предполагают, что этому процессу способствует генетическая предрасположенность, генные аномалии (мутации), вирусы, воздействие табачного дыма и различных химических и радиоактивных веществ, загрязняющих почву, воду, атмосферный воздух (формальдегид, бензантрацен, винилхлорид, радиоактивные изотопы, УФ-излучение и др.). Фактором риска развития доброкачественных опухолей легких служат бронхолегочные процессы, протекающие со снижением локального и общего иммунитета: ХОБЛ, бронхиальная астма, хронический бронхит, затяжные и частые пневмонии, туберкулез и т. д.).
Патанатомия
Доброкачественные опухоли легких развиваются из высокодифференцированных клеток, схожих по строению и функциям со здоровыми клетками. Доброкачественные опухоли легких отличаются относительно медленным ростом, не инфильтрируют и не разрушают ткани, не метастазируют. Ткани, расположенные вокруг опухоли, атрофируются и образуют соединительнотканную капсулу (псевдокапсулу), окружающую новообразование. Ряд доброкачественных опухолей легкого имеет склонность к малигнизации.
По локализации различают центральные, периферические и смешанные доброкачественные опухоли легких. Опухоли с центральным ростом исходят из крупных (сегментарных, долевых, главных) бронхов. Их рост по отношению к просвету бронха может быть эндобронхиальным (экзофитным, внутрь бронха) и перибронхиальным (в окружающую ткань легкого). Периферические опухоли легких исходят из стенок мелких бронхов или окружающих тканей. Периферические опухоли могут расти субплеврально (поверхностно) или внутрилегочно (глубоко).
Доброкачественные опухоли легких периферической локализации встречаются чаще, чем центральные. В правом и левом легком периферические опухоли наблюдаются с одинаковой частотой. Центральные доброкачественные опухоли чаще располагаются в правом легком. Доброкачественные опухоли легких чаще развиваются из долевых и главных бронхов, а не из сегментарных, как рак легкого.
Классификация
Доброкачественные опухоли легких могут развиваться из:
Среди доброкачественных опухолей легких чаще встречаются гамартомы и аденомы бронхов (в 70% случаев).
К редким доброкачественным опухолям легких относятся фиброзная гистиоцитома (опухоль воспалительного генеза), ксантомы (соединительнотканные или эпителиальные образования, содержащие нейтральные жиры, холестеринэстеры, железосодержащие пигменты), плазмоцитома (плазмоцитарная гранулема, опухоль, возникающая вследствие расстройства белкового обмена). Среди доброкачественных опухолей легкого также встречаются туберкуломы – образования, являющиеся клинической формой туберкулеза легких и образованные казеозными массами, элементами воспаления и участками фиброза.
Симптомы
Клинические проявления доброкачественных опухолей легких зависят от локализации новообразования, его размера, направления роста, гормональной активности, степени обтурации бронха, вызываемых осложнений. Доброкачественные (особенно периферические) опухоли легких длительно могут не давать никаких симптомов. В развитии доброкачественных опухолей легких выделяются:
Периферические опухоли легких
При периферической локализации в бессимптомной стадии доброкачественные опухоли легких ничем себя не проявляют. В стадии начальной и выраженной клинической симптоматики картина зависит от размеров опухоли, глубины ее расположения в легочной ткани, отношения к прилежащим бронхам, сосудам, нервам, органам. Опухоли легких больших размеров могут достигать диафрагмы или грудной стенки, вызывая боли в груди или области сердца, одышку. В случае эрозии сосудов опухолью наблюдаются кровохарканье и легочное кровотечение. Сдавление опухолью крупных бронхов вызывает нарушение бронхиальной проходимости.
Центральные опухоли легких
Клинические проявления доброкачественных опухолей легких центральной локализации определяются выраженностью нарушений бронхиальной проходимости, в которой выделяют III степени. В соответствии с каждой степенью нарушения бронхиальной проходимости различаются клинические периоды заболевания.
В 1-ый клинический период, соответствующий частичному бронхиальному стенозу, просвет бронха сужен незначительно, поэтому течение его чаще бессимптомное. Иногда отмечаются кашель, с небольшим количеством мокроты, реже с примесью крови. Общее самочувствие не страдает. Рентгенологически опухоль легкого в этом периоде не обнаруживается, а может быть выявлена при бронхографии, бронхоскопии, линейной или компьютерной томографии.
Во 2-ом клиническом периоде развивается клапанный или вентильный стеноз бронха, связанный с обтурацией опухолью большей части просвета бронха. При вентильном стенозе просвет бронха частично открывается на вдохе и закрывается на выдохе. В части легкого, вентилируемой суженным бронхом, развивается экспираторная эмфизема. Может происходить полное закрытие бронха вследствие отека, скопления крови и мокроты. В ткани легкого, расположенной по периферии опухоли, развивается воспалительная реакция: у пациента повышается температура тела, появляется кашель с мокротой, одышка, иногда кровохарканье, боли в груди, утомляемость и слабость. Клинические проявления центральных опухолей легких во 2-ом периоде носят перемежающийся характер. Противовоспалительная терапия снимает отек и воспаление, приводит к восстановлению легочной вентиляции и исчезновению симптомов на определенный период.
Скорость и выраженность нарушений проходимости бронхов зависит от характера и интенсивности роста опухоли легкого. При перибронхиальном росте доброкачественных опухолей легких клинические проявления менее выраженные, полная окклюзия бронха развивается редко.
Осложнения
При осложненном течении доброкачественных опухолей легкого могут развиться пневмофиброз, ателектаз, абсцедирующая пневмония, бронхоэктазы, легочное кровотечение, синдром сдавления органов и сосудов, малигнизация новообразования. При карциноме, являющейся гормонально активной опухолью легких, у 2–4% пациентов развивается карциноидный синдром, проявляющийся периодическими приступами жара, приливов к верхней половине туловища, бронхоспазмом, дерматозом, диареей, психическими расстройствами вследствие резкого повышения в крови уровня серотонина и его метаболитов.
Диагностика
В стадии клинической симптоматики физикально определяются притупление перкуторного звука над зоной ателектаза (абсцесса, пневмонии), ослабление или отсутствие голосового дрожания и дыхания, сухие или влажные хрипы. У пациентов с обтурацией главного бронха грудная клетка асимметрична, межреберные промежутки сглажены, соответствующая половины грудной клетки отстает во время совершения дыхательных движений. Необходимые инструментальные исследования:
Лечение
Все доброкачественные опухоли легких, независимо от риска их малигнизации подлежат оперативному удалению (при отсутствии противопоказаний к хирургическому лечению). Операции выполняют торакальные хирурги. Чем ранее диагностирована опухоль легкого и проведено ее удаление, тем меньше объем и травма от оперативного вмешательства, опасность осложнений и развития необратимых процессов в легких, в т. ч. малигнизации опухоли и ее и метастазирования. Применяются следующие виды оперативных вмешательств:
Оперативное лечение доброкачественных опухолей легких обычно производят методом торакоскопии или торакотомии. Доброкачественные опухоли легкого центральной локализации, растущие на тонкой ножке, можно удалить эндоскопическим путем. Однако, данный метод сопряжен с опасностью развития кровотечения, недостаточно радикальным удалением, необходимостью проведения повторного бронхологического контроля и биопсии стенки бронха в месте локализации ножки опухоли.
При подозрении на малигнизированную опухоль легких, во время проведения операции прибегают к срочному гистологическому исследованию тканей новообразования. При морфологическом подтверждении злокачественности опухоли объем оперативного вмешательства выполняется как при раке легкого.
Прогноз и профилактика
При своевременных лечебно-диагностических мероприятиях отдаленные результаты благоприятные. Рецидивы при радикальном удалении доброкачественных опухолей легких наблюдаются редко. Менее благоприятен прогноз при карциноидах легких. С учетом морфологической структуры карциноида пятилетняя выживаемость при высокодифференцированном типе карциноида составляет 100%, при умеренно дифференцированном типе –90%, при низкодифференцированном — 37,9%. Специфическая профилактика не разработана. Минимизировать риски возникновения новообразования позволяет своевременное лечение инфекционно-воспалительных заболеваний легких, исключение курения и контакта с вредными веществами-поллютантами.
Петербургский пульмонолог: После ковидной пневмонии необычный «узор» в легких часто принимают за фиброз
Слово фиброз пугает многих, кто пережил ковидную пневмонию. Добавляют тревоги и результаты КТ-исследований с описанием уплотнений и фиброзных изменений в легких. Почему не стоит сразу паниковать, кто в группе риска и что общего между ковидной пневмонией и винтажными украшениями из кожи, узнал «Доктор Питер».
О фиброзе «Доктор Питер» поговорил с заведующей пульмонологическим отделением №1 Городской многопрофильной больницы №2 Ириной Крошкиной. Стационар в Озерках только на прошлой неделе вернулся к обычному режиму работы, последние 4 месяца здесь принимали пациентов с ковидом.
— Ирина Юрьевна, одни говорят, что после коронавирусной пневмонии легкие полностью не восстанавливают свои функции. Другие, что представления о «рубцевании» или фиброзе после COVID-19 сильно преувеличены. Вам какая точка зрения ближе?
— Вторая. У подавляющего большинства перенесших вирусную пневмонию, вызванную вирусом COVID-19, функция легких восстановится полностью. В группе риска пациенты с тяжелым течением заболевания и находившиеся на искусственной вентиляции легких. Но нужно понимать, что нахождение в «группе риска» не равняется необратимым изменениям в легочной ткани.
— Почему тогда у перенесших ее КТ часто выявляет в легких фиброзные изменения, уплотнения? Это разве не говорит о формировании пневмофиброза?
— Настоящий фиброз после пневмонии формируется не сразу. Должно пройти не меньше трех месяцев. Поэтому о фиброзе после ковидной пневмонии говорить еще рано – пандемия не закончилась. Для анализа реальных последствий пневмонии прошло мало времени и мы только приступаем к накоплению данных для их дальнейшего анализа. Достоверные выводы можно будет делать не ранее, чем через 6 месяцев, применительно к Петербургу в октябре-ноябре. С другой стороны, уже сейчас понятно, что ковидная пневмония не похожа на обычную, внебольничную пневмонию – она отличается по клинике, на рентгене выглядит иначе и разрешается по-другому. К примеру, после неосложненной бактериальной пневмонии ближе к выписке у пациентов зона воспалительного процесса в легких постепенно уменьшается по площади, интенсивности. Есть такой термин «рассасывание» или обратная динамика. Так вот, обратная динамика при ковидной пневмонии на КТ-исследовании выглядит чрезвычайно необычно. Красивые «матовые стекла» начинают сжиматься, уплотняться, консолидироваться и рентгенологически действительно напоминают фиброзные изменения. Эти изменения похожи на поствоспалительный пневмофиброз у пациентов, перенесших очень тяжелую бактериальную пневмонию. Только здесь так выглядит на КТ практически любая ковидная пневмония в определенной стадии, что пугает пациентов и настораживает врачей. На «картинке» это очень некрасиво, но, по сути, фиброза там еще нет, потому что не прошло достаточно времени для его формирования.
— Вы сказали про консолидацию на определенной стадии болезни. Когда она наступает?
— Что происходит с «картинкой» на КТ дальше, через пару месяцев после выписки?
— Через 1-2 месяца мы видим у таких пациентов положительную динамику. Участки легочной ткани, уплотнения, которые мы раньше принимали за фиброз, уменьшаются по площади, некоторые из них исчезают, легочная ткань постепенно приобретает нормальный вид. Мы уже понимаем, что при ковидной пневмонии люди болеют и поправляются по-другому. Сейчас можно сказать, что в зоне риска по формированию поствоспалительного пневмофиброза пациенты, переболевшие тяжело и/или находившиеся на искусственной вентиляции легких.
— Если даже у человека было поражено 70-80% легких, но он не был на аппарате ИВЛ, риск формирования фиброза у него будет меньше?
— Шансов, что все полностью нормализуется, у него намного больше, чем у тех, кто был на ИВЛ.
— Как часто после обычных пневмоний формируется фиброз?
После тяжелых бактериальных пневмоний с деструкцией пневмофиброз образуется чаще. Насколько он выражен, зависит от тяжести воспалительного процесса, объема поражения легких и его локализации. Что будет с нашими сегодняшними пациентами, говорить все же преждевременно. Но даже в рамках одной госпитализации мы наблюдали тенденцию к улучшению у многих из тех, кто болел тяжело. За длительное время пребывания в стационаре мы имели возможность проследить положительную динамику рентгенологических изменений в легких.
— Многие пациенты жалуются, что после выздоровления испытывают одышку, боли в ребрах, у некоторых не одну неделю сохраняется субфебрильная температура. Как долго в норме могут продолжаться такие нарушения после пневмонии? Или сразу есть повод тревожиться?
— Если говорить в целом, то любое сомнение пациента насчет собственного самочувствия трактуется в его сторону. Если у человека есть необъяснимые с его точки зрения жалобы, то лучше побеспокоить доктора. Врачи для того и существуют, чтобы выслушать пациента, назначить необходимое дополнительное обследование и подтвердить или опровергнуть его опасения.
Что касается субфебрильной температуры. После любых пневмоний она может еще какое-то время держаться, но это все-таки нечастые случаи. Процесс выздоровления зависит во многом от того, какой человек болел. Если молодой, с хорошим здоровьем, то, конечно, он поправляется достаточно быстро. Если пожилой, тем более с отягощенным пульмонологическим или кардиологическим анамнезом, с сахарным диабетом, то ему, скорее всего, не удастся быстро достигнуть «идеального» самочувствия. Более того, у пожилых есть так называемый «step down» или «шаг вниз». После серьезного воспалительного процесса больной поправляется, но к прежнему самочувствию не возвращается, не хватает резервов организма.
— Говорят, что достоверно установить фиброз может только патологоанатом на вскрытии. Это шутка?
— Нет, не шутка. Фиброз – исход любого воспалительного процесса. Если сильно порезать палец, на нем навсегда останется шрам. Чтобы рана на пальце зажила, должна образоваться соединительная ткань. Сначала в очаг воспаления «прибегают» лейкоциты, которые должны держать «оборону» от возможных врагов – бактерий, вирусов, токсинов. Потом «приходят» макрофаги (клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы – Прим. ред.), которые удаляют погибшие клетки и стимулируют клетки-фибробласты (клетки соединительной ткани организма – Прим. ред.), чтобы вырабатывалась эта самая соединительная ткань. Как правило, если воспалительный процесс небольшой, не тяжелый, то функция органа полностью сохраняется. При выраженном воспалении, например, как при тяжелой аспирационной или деструктивной пневмонии, когда в легком образуется полость, на месте воспаления остается шрам или как его называют рубец из соединительной ткани – фиброз. Сам по себе фиброз – не болезнь, он не опасен, но останется на всю жизнь и увидеть его сможет рентгенолог на КТ-исследовании или патологоанатом на вскрытии.
— А как повлияет рубец на функциональные возможности легких?
— Если он маленький, то никак не повлияет. Большие по распространенности пневмофиброзы, действительно, могут повлиять на функции органа – могут уменьшить жизненную емкость легких, повлиять на газообмен.
— Как это проявится в обычной жизни? Человек будет задыхаться при подъеме на лестницу, не сможет поднимать тяжелые вещи?
— У таких пациентов снижается толерантность к физическим нагрузкам, и этот процесс может прогрессировать со временем. Если раньше человек с сумкой спокойно поднимался на 5-й этаж, то теперь даже без сумки вынужден будет по дороге отдыхать 1-2 раза. Или не побежит за троллейбусом, а подождет следующего. Но опять же, это в тяжелых случаях при большой площади поражения легких.
— За время пандемии сообщалось о спасении ковидных пациентов с поражением легких по результатам КТ от 90 до 100 процентов. Как это можно объяснить, за счет чего происходит выздоровление? У вас такие случаи были?
— Еще всегда страшно видеть в списках умерших от ковида молодых, 30-40-летних. У них были тяжелые сопутствующие заболевания?
— Молодой возраст и отсутствие хронических заболеваний не защищают от заражения вирусной инфекцией и тяжелого течения пневмонии, хотя риск смерти в этой группе больных действительно ниже. Я хорошо помню двух пациентов: женщину 28 лет и мужчину 39 лет, умерших в реанимации. У них не было тяжелой сопутствующей патологии. Все же это исключение из правил. Конечно, тяжелее болеют пожилые люди, особенно имеющие проблемы с сердцем или страдающие сахарным диабетом, с избыточным весом. Практически у всех пациентов с ранее диагностированным диабетом на фоне ковида он ухудшился. Были у нас и пациенты, у которых диабет 2-го типа впервые был диагностирован во время болезни. Причем сразу с достаточно высоких показателей уровня глюкозы – 23-27 ммоль/л (норма 4–5,9 ммоль/л).
— Спирометрия – один из самых простых методов обследования. Она показывает жизненную емкость легких и проходимость бронхов, а также обратимость бронхоспазма – когда пациенту после процедуры дают подышать специальным лекарством, а потом повторяют исследование. Но к фиброзу это мало имеет отношения, если только принять за косвенный признак уменьшение жизненной емкости легких.