нейробластома забрюшинного пространства 4 стадия что это
Нейробластома
Что такое нейробластома?
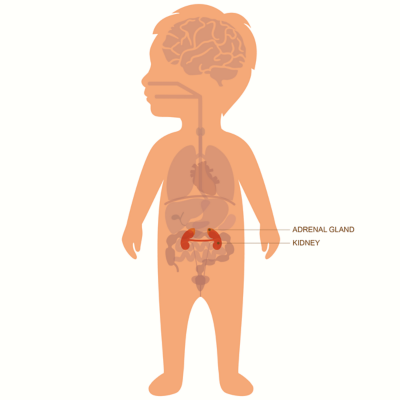
Чаще всего нейробластома возникает в брюшной полости и часто развивается в нервной ткани надпочечников, которые располагаются над верхней частью почек.
нейробласты
Нейробласты — это клетки, рост которых происходит на очень ранних этапах развития плода, как только ребенок начинает формироваться в теле матери. Эти клетки созревают с образованием нервных клеток симпатической нервной системы (СНС). Иногда в развитии нейробластов происходят отклонения, которые могут формировать опухоли. Как правило, нейробластомы обнаруживаются в основных органах симпатической нервной системы, расположенных по обе стороны спинного мозга и в надпочечниках.
Нейробластома обычно диагностируется у детей младше 5 лет. Это самая распространенная опухоль у грудных детей. На ее долю приходится 50% случаев рака у грудных детей и 7–10% всех случаев детского рака. Каждый год в США диагностируется около 650 новых случаев.
Лечение нейробластомы зависит от стадии заболевания (от того, насколько опухоль успела распространиться от первичного очага). Некоторым детям достаточно только хирургической операции. Пациентам с более тяжелым течением заболевания требуется интенсивное лечение, включающее хирургическую операцию, химиотерапию, лучевую терапию и/или иммунотерапию.
Факторы риска и причины возникновения нейробластомы
Определенные факторы могут повышать риск развития нейробластомы. Такие опухоли наиболее часто развивается у детей младшего возраста, несколько чаще у мальчиков, чем у девочек.
У небольшого числа пациентов (1-2%) отмечается наследственная нейробластома. Эта разновидность заболевания может передаваться из поколения в поколение. Наследственная нейробластома чаще всего вызывается изменением, или мутацией в генах ALK или PHOX2B. У детей с наследственной нейробластомой вероятность передачи заболевания своим детям составляет 50%.
Признаки и симптомы нейробластомы
Признаки и симптомы нейробластомы зависят от расположения опухоли и возраста ребенка. К ним относятся:
Другие симптомы нейробластомы могут включать в себя хроническую диарею, изменения движений глаз, высокое кровяное давление, головную боль, кашель, затрудненное дыхание, жар, образование гематом или синдром Горнера.
Синдром Горнера
| Расположение опухоли | Симптомы |
|---|---|
| Глаз | Экзофтальм, темные круги вокруг глаз («глаза енота»), слепота, синдром Горнера |
| Шея | Уплотнение или отек, синдром Горнера |
| Живот | Уплотнение, потеря аппетита, рвота, запор |
| Таз | Нарушение функции тазовых органов, нарушение работы кишечника или мочевого пузыря |
| Спинной мозг | Слабость, паралич |
Диагностика нейробластомы
Для диагностики нейробластомы применяются различные виды процедур и исследований. К ним относятся:
Изображение нейробластомы, полученное в ходе сканирования с МЙБГ.
Нейробластома
Нейробластома – злокачественное новообразование симпатической нервной системы эмбрионального происхождения. Развивается у детей, обычно располагается в надпочечниках, забрюшинном пространстве, средостении, шее или области таза. Проявления зависят от локализации. Наиболее постоянными симптомами являются боли, повышение температуры и снижение веса. Нейробластома способна к регионарному и отдаленному метастазированию с поражением костей, печени, костного мозга и других органов. Диагноз устанавливается с учетом данных осмотра, УЗИ, КТ, МРТ, биопсии и других методик. Лечение – оперативное удаление неоплазии, радиотерапия, химиотерапия, пересадка костного мозга.
Общие сведения
У 70% больных нейробластомой при постановке диагноза выявляются лимфогенные и гематогенные метастазы. Чаще всего поражаются регионарные лимфоузлы, костный мозг и кости, реже – печень и кожа. Крайне редко обнаруживаются вторичные очаги в головном мозге. Уникальной особенностью нейробластомы является способность к повышению уровня дифференцировки клеток с трансформацией в ганглионеврому. Ученые считают, что нейробластома в отдельных случаях может протекать бессимптомно и завершаться самостоятельной регрессией или созреванием до доброкачественной опухоли. Вместе с тем, часто наблюдаются быстрый агрессивный рост и раннее метастазирование. Лечение нейробластомы проводят специалисты в сфере онкологии, эндокринологии, пульмонологии и других областей медицины (в зависимости от локализации неоплазии).
Причины нейробластомы
Механизм возникновения нейробластомы пока не выяснен. Известно, что опухоль развивается из эмбриональных нейробластов, которые к моменту рождения ребенка не созрели до нервных клеток. Наличие эмбриональных нейробластов у новорожденного или ребенка младшего возраста не обязательно приводит к формированию нейробластомы – небольшие участки таких клеток часто выявляются у детей в возрасте до 3 месяцев. В последующем эмбриональные нейробласты могут трансформироваться в зрелую ткань или продолжить делиться и дать начало нейробластоме.
В качестве основной причины развития нейробластомы исследователи указывают приобретенные мутации, возникающие под влиянием различных неблагоприятных факторов, однако определить эти факторы пока не удалось. Отмечается корреляция между риском возникновения опухоли, аномалиями развития и врожденными нарушениями иммунитета. В 1-2% случаев нейробластома носит наследственный характер и передается по аутосомно-доминантному типу. Для семейной формы неоплазии типичен ранний возраст начала болезни (пик заболеваемости приходится на 8 месяцев) и одновременное или практически одновременное образование нескольких очагов.
Патогномоничным генетическим дефектом при нейробластоме является потеря участка короткого плеча 1-ой хромосомы. У трети пациентов в опухолевых клетках обнаруживаются экспрессия либо амплификация N-myc онкогена, подобные случаи рассматриваются как прогностически неблагоприятные из-за быстрого распространения процесса и устойчивости неоплазии к действию химиопрепаратов. При микроскопии нейробластомы выявляются круглые мелкие клетки с темными пятнистыми ядрами. Характерно наличие очагов кальцификации и кровоизлияний в ткани опухоли.
Классификация нейробластомы
Существует несколько классификаций нейробластомы, составленных с учетом размера и распространенности новообразования. Российские специалисты обычно используют классификацию, которую в упрощенном виде можно представить следующим образом:
Симптомы нейробластомы
Для нейробластомы характерно значительное разнообразие проявлений, что объясняется разными локализациями опухоли, вовлечением тех или иных близлежащих органов и нарушением функций отдаленных органов, пораженных метастазами. На начальных стадиях клиническая картина нейробластомы неспецифична. У 30-35% пациентов возникают локальные боли, у 25-30% наблюдается повышение температуры тела. 20% больных теряют в весе либо отстают от возрастной нормы при прибавке массы тела.
При расположении нейробластомы в забрюшинном пространстве первым симптомом заболевания могут стать узлы, определяемые при пальпации брюшной полости. В последующем нейробластома может распространяться через межвертебральные отверстия и вызывать компрессию спинного мозга с развитием компрессионной миелопатии, проявляющейся вялой нижней параплегии и расстройством функций тазовых органов. При локализации нейробластомы в зоне средостения наблюдаются затруднения дыхания, кашель, дисфагия и частые срыгивания. В процессе роста неоплазия вызывает деформацию грудной клетки.
При расположении новообразования в области таза возникают расстройства дефекации и мочеиспускания. При локализации нейробластомы в области шеи первым признаком болезни обычно становится пальпируемая опухоль. Может выявляться синдром Горнера, включающий в себя птоз, миоз, эндофтальм, ослабление реакции зрачка на свет, нарушения потоотделения, гиперемию кожи лица и конъюнктивы на стороне поражения.
Клинические проявления отдаленных метастазов при нейробластоме также отличаются большим разнообразием. При лимфогенном распространении выявляется увеличение лимфоузлов. При поражении скелета возникают боли в костях. При метастазировании нейробластомы в печень наблюдается быстрое увеличение органа, возможно – с развитием желтухи. При вовлечении костного мозга отмечаются анемия, тромбоцитопения и лейкопения, проявляющиеся вялостью, слабостью, повышенной кровоточивостью, склонностью к инфекциям и другими симптомами, напоминающими острый лейкоз. При поражении кожных покровов на коже больных нейробластомой образуются голубоватые, синеватые или красноватые плотные узлы.
Для нейробластомы также характерны метаболические расстройства в виде повышения уровня катехоламинов и (реже) вазоактивных интестинальных пептидов. У пациентов с такими расстройствами наблюдаются приступы, включающие в себя побледнение кожи, гипергидроз, диарею и повышение внутричерепного давления. После успешной терапии нейробластомы приступы становятся менее выраженными и постепенно исчезают.
Диагностика нейробластомы
Диагноз выставляют с учетом данных лабораторных анализов и инструментальных исследований. В список лабораторных методов, используемых в ходе диагностики нейробластомы, включают определение уровня катехоламинов в моче, уровня ферритина и мембрано-связанных гликолипидов в крови. Кроме того, в процессе обследования пациентам назначают тест на определение уровня нейронспецифической енолазы (NSE) в крови. Этот анализ не является специфичным для нейробластомы, поскольку увеличение количества NSE также может наблюдаться при лимфоме и саркоме Юинга, но имеет определенную прогностическую ценность: чем ниже уровень NSE, тем более благоприятно протекает заболевание.
План инструментального обследования в зависимости от локализации нейробластомы может включать в себя КТ, МРТ и УЗИ забрюшинного пространства, рентгенографию и КТ органов грудной клетки, МРТ мягких тканей шеи и другие диагностические процедуры. При подозрении на отдаленное метастазирование нейробластомы назначают радиоизотопную сцинтиграфию костей скелета, УЗИ печени, трепанобиопсию либо аспирационную биопсию костного мозга, биопсию кожных узлов и другие исследования.
Лечение нейробластомы
Лечение нейробластомы может проводиться с использованием химиотерапии, лучевой терапии и оперативных вмешательств. Тактику лечения определяют с учетом стадии болезни. При I и II стадии нейробластомы осуществляют хирургические вмешательства, иногда – на фоне предоперационной химиотерапии с использованием доксорубицина, цисплатина, винкристина, ифосфамида и других препаратов. При III стадии нейробластомы предоперационная химиотерапия становится обязательным элементом лечения. Назначение химиопрепаратов позволяет обеспечить регрессию новообразования для последующего проведения радикальной операции.
В некоторых случаях наряду с химиотерапией при нейробластомах применяют лучевую терапию, однако, в настоящее время этот метод все реже включают в схему лечения из-за высокого риска развития отдаленных осложнений у детей младшего возраста. Решение о необходимости лучевой терапии при нейробластоме принимают индивидуально. При облучении позвоночника учитывают возрастной уровень толерантности спинного мозга, при необходимости применяют защитные средства. При облучении верхних отделов туловища защищают плечевые суставы, при облучении таза – тазобедренные суставы и, по возможности, яичники. На IV стадии нейробластомы назначают высокодозную химиотерапию, выполняют трансплантацию костного мозга, возможно – в сочетании с хирургическим вмешательством и лучевой терапией.
Прогноз при нейробластоме
Прогноз при нейробластоме определяется возрастом ребенка, стадией заболевания, особенностями морфологического строения опухоли и уровнем ферритина в сыворотке крови. С учетом всех перечисленных факторов специалисты выделяют три группы больных нейробластомой: с благоприятным прогнозом (двухлетняя выживаемость составляет более 80%), с промежуточным прогнозом (двухлетняя выживаемость колеблется от 20 до 80%) и с неблагоприятным прогнозом (двухлетняя выживаемость составляет менее 20%).
Наиболее значимым фактором является возраст пациента. У больных младше 1 года прогноз при нейробластоме более благоприятный. В качестве следующего по значимости прогностического признака специалисты указывают локализацию неоплазии. Больше всего неблагоприятных исходов наблюдается при нейробластомах в забрюшинном пространстве, меньше всего – в средостении. Обнаружение в образце ткани дифференцированных клеток свидетельствует о достаточно высокой вероятности выздоровления.
Средняя пятилетняя выживаемость пациентов с нейробластомой I стадии составляет около 90%, II стадии – от 70 до 80%, III стадии – от 40 до 70%. У больных с IV стадией этот показатель существенно меняется в зависимости от возраста. В группе детей до 1 года, имеющих нейробластому IV стадии, пять лет с момента постановки диагноза удается прожить 60% пациентов, в группе детей от 1 до 2 лет – 20%, в группе детей старше 2 лет – 10%. Профилактические меры не разработаны. При наличии случаев заболевания нейробластомой в семье рекомендуется консультация генетика.
Нейробластома
Общие сведения
Нейробластома представляет собой эмбриональную злокачественную опухоль, которая формируется из незрелых клеток (симпатогониев), являющихся предшественниками симпатической нервной системы. Характерна манифестация заболевания в детском возрасте, преимущественно у детей раннего возраста и на ее долю приходится около 80% в возрастной группе детей до 5 лет. Около 40% случаев нейробластом приходится на первый год жизни ребенка, а по мере взросления количество случаев снижается. На момент постановки диагноза средний возраст детей составляет 22 месяца. При этом соотношение мальчиков и девочек составляет 1,2:1.
Преобладание у детей опухолей симпатической НС обусловлено прежде всего особенностями ее развития, поскольку процесс формирования симпатических ганглиев во внутриутробном периоде не заканчивается, а их клеточное строение становится аналогичным взрослым лишь к 5-летнему возрастному периоду. Соответственно высокая напряженность/интенсивность роста и развития симпатической НС создаются условия для опухолевой пролиферации.
Нейробластома может выявляться в любой анатомической области по ходу симпатической нервной цепочки. Наиболее часто встречается нейробластома забрюшинного пространства (в 45% случаев), в области надпочечников (около 30% случаев), в средостении 10-15% и малом тазу — около 3%. Значительно реже развивается в легких, вилочковой железе, почке и еще реже в других анатомических областях, например эстезионейробластома (интраназальная нейробластома). При этом, на момент постановки диагноза около 50% случаев заболевания выявляются признаки метастазирования, преимущественно в регионарные/отдаленные лимфоузлы, кости, кожу, костный мозг, печень, реже в ЦНС и легкие. Метастазирование может осуществляться как гематогенным, так и лимфогенным путем.
Согласно гистологическим данным, выделяются, собственно, нейробластома и гистологически относительно доброкачественный вариант новообразования — ганглионейробластома, а также доброкачественный вариант опухоли — ганглионеврома. То есть, ганглионейробластома, как вариант новообразования занимает промежуточное положение между недифференцированной нейробластомой и дифференцированной ганглионевромой.
Биологические особенности нейробластомы
Для нейробластомы характерны ряд специфических биологических характеристик ее поведения, которые другим злокачественным опухолям не свойственны:
В настоящее время нейробластома является наиболее частой и «проблемной» опухолью в онкологии детского возраста с непредсказуемым биологическим поведением, в большинстве — с неизвестными факторами риска, участвующими в этиопатогенезе, сложностью установления на ранних стадиях заболевания диагноза и отсутствием эффективного лечения при запущенных стадиях.
Патогенез
Патогенез нейробластомы до настоящего времени не выяснен. Как известно развитие опухоли происходит из эмбриональных нейробластов, которые до нервных клеток к моменту рождения ребенка еще не созрели. Однако, наличие эмбриональных нейробластов ребенка не обязательно приводит к образованию нейробластомы и в дальнейшем эмбриональные нейробласты могут как трансформироваться в зрелую нервную ткань, так и продолжить делиться, формируя нейробластому.
Классификация
Существуют различные классификации нейробластомы, в основе которых размер/ распространенность опухоли, одна из которых в упрощенном виде представлена ниже:
Причины
До настоящего времени причины нейробластомы неясны. Срыв процесса клеточной дифференцировки вероятно может происходить под воздействием эндогенных/экзогенных факторов, при этом экзогенные причины нейробластомы у детей, по-видимому, существенной роли не играют. В качестве ведущей причины развития нейробластомы считаются мутации, приобретенные под влиянием неблагоприятных факторов. Установлена корреляция между развитием нейробластомы и врожденными патологиями иммунитета/аномалиями развития. Наследственная природа нейробластомы по аутосомно-доминантному типу выявляется лишь в 1-2% случаев.
Для этих опухолей характерны: уникальные/специфические молекулярно-генетические характеристики, что проявляется цитогенетически дополнением генетического материала в виде гомогенно окрашенных областей/в форме запятой или утери гетерозиготности короткого плеча первой хромосомы (в виде делеции 1 р). Изменения такого рода достоверно коррелируют с продвинутыми стадиями развития опухоли и плохим прогнозом. Также чрезвычайно важным является факт изменения в опухолевых клетках плоидности ДНК, в связи с чем выделяют гиперплоидию с триплоидным индексом ДНК, для которой характерно благоприятное течение и тетраплоидные формы с неблагоприятным течением. Большое значение имеет и определение экспрессии рецепторов к факторам роста вегетативной НС (нейротрофинам). При этом, высокая вероятность благоприятного прогноза характерна для экспрессии рецептора trk A, в то время как высокая экспрессия trk B коррелирует с неблагоприятным исходом.
Симптомы
Первоначальные симптомы нейробластомы не являются специфичными и могут манифестировать различной симптоматикой, что определяется первичной локализацией опухоли, наличием/локализацией метастазов, а также количеством/объемом вазоактивных веществ, которые продуцируются опухолью и метаболическими нарушениями. По мере роста опухоли симптоматика нарастает. Основные симптомы нейробластомы у детей проявляются болью, лихорадкой и потерей массы тела. В некоторых случаях появляется диарея, что обусловлено выработкой опухолью возоинтестинальных пептидов.
На протяжении длительного времени у ряда больных может быть бессимптомное течение или же проявляться «малыми опухолевыми признаками» в виде снижения аппетита, необычной вялости, потери массы тела, субфебрильной температуры, бледности кожных покровов, периодических болей в животе, нарушений сна, поносов/запоров и рвоты без видимых причин, болей в конечностях.
По мере роста опухоли, располагающейся на шее, в брюшной/тазовых полостях, в грудной клетке, происходит сдавливание прилегающих структур, что и формирует соответствующий симптомокомплекс. При локализации опухоли в области шеи/головы первыми симптомами чаще бывают: появление синдрома Горнера (птоз, миоз, гиперемия и ангидроз на стороне поражения) и пальпируемых опухолевых узлов. При ретробульбарной локализации у детей (4 стадия) заболевания характерен симптом «очков» с экзофтальмом. При расположении нейробластомы в заднем средостении характерны дыхательные расстройства, навязчивый кашель, дисфагия, частые срыгивания, а позже — деформация грудной стенки. Развиваясь в грудной клетке, опухоль становится причиной дисфагии, нарушения дыхания, сдавления вен. При локализации новообразования в тазу могут отмечаться расстройства акта мочеиспускания/дефекации.
Симптомы нейробластомы забрюшинного пространства чаще всего манифестируют снижением аппетита, болевым синдромом в животе, не связанный с приемом пищи. Пальпаторно определяется в эпигастрии/левом подреберье плотная, неподвижная бугристая, переходящая в срединную линию опухоль. Клиническая картина опухоли забрюшинного пространства дополняется выраженной общей симптоматикой в виде слабости, потери веса, появления суставных/костных болей, лихорадки, анемии.
При паравертебральной локализации без/или с проникновением в спинномозговой канал характерна неврологическая симптоматика (вялый паралич конечностей/нарушение мочеиспускания). Метастазы в кожу характеризуются плотной консистенцией и синюшно-багровой окраской.
Существенно варьируют и симптомы, обусловленные метастазами в ту или иную анатомическую зону. У новорожденных детей первым признаком метастазирования является быстрое увеличение печени, зачастую сопровождающееся поражением костного мозга/образованием голубоватого цвета узлов на коже. У детей старшего возраста процесс метастазирования может сопровождаться увеличением лимфатических узлов, болями в костях. Реже появляются признаки лейкемии (кровоизлияния на коже/слизистых оболочках и анемия), что обусловлено поражением костного мозга.
Анализы и диагностика
Постановка диагноза проводится на основании физикального обследования ребенка, жалоб, а также:
Специфическим маркером нейробластомы является изменение генома опухолевых клетках (амплификация протоонкогена N-myc), что определяется реакцией FISH или другими методами. Наличие генетической аномалии имеет прогностическое значение и во многом определяет выбор тактики лечения.
Лечение
При планировании лечения используются группы риска. К факторам, определяющим группу риска, относятся: возраст, стадия, гистологические характеристики опухоли, хромосомный набор опухолевых клеток, индекс ДНК.
Лечение комплексное, включающее (в случае резектабельности опухоли) ее радикальное хирургическое удаление/удаление максимального объема опухолевой ткани, что позволяет провести гистологическую верификация диагноза первичной опухоли; химиотерапию и лучевую терапию. Полное иссечение опухоли выполняется лишь при условии низкого риска развития хирургических осложнений.

Лучевое терапия назначается при недостаточной эффективности ХТ/нерадикальном удалении первичной опухоли, а также при наличии неоперабельной первичной местно-распространенной опухоли или метастазов, слабо реагирующих на химиотерапевтические препараты. Назначение ЛТ больным решается в каждом случае индивидуально, а областью облучения является остаточная опухоль + граница 1-2 см. Дозы ЛТ определяются величиной остаточной опухоли и возрастом ребенка (тотальная доза от 21 до 40 Гр).
Нейробластома
Нейробластома – эмбриональная опухоль, возникающая в процессе внутриутробного или раннего постнатального периода жизни из стволовых нервных клеток – нейробластов.
Впервые описание этой опухоли, названной впоследствии «детской глиомой», дал Рудольф Людвиг Карл Вирхов в 1864 году. Позднее в 1891 году немецким ученым патоморфологом Феликсом Маршандом был определен источник опухоли – клетки симпатической нервной системы и надпочечники. Симпатическая нервная система – это часть автономной (вегетативной) нервной системы. Она контролирует непроизвольную работу внутренних органов человека, например, работу сердца, кишечника, мочевого пузыря, процесс кровообращения.
Эпидемиология
Нейробластома составляет около 7-8% от всех злокачественных новообразований в детском и подростковом возрасте. Это наиболее часто возникающий вид детских новообразований после опухолей кроветворной и центральной нервной системы. Примерно 40% случаев заболевания встречается на первом году жизни, с возрастом количество случаев уменьшается. Средний возраст на момент диагностирования составляет 19 месяцев.
Причины и риски
Причины появления опухоли до конца не изучены. Нейробластома возникает в том случае, когда нормальные нейробласты не созревают в нервные клетки. Вместо этого они продолжают бесконтрольно расти и делиться. Предполагают, что эти несозревшие (эмбриональные) нервные клетки начинают мутировать еще до рождения ребенка, когда начинают меняться хромосомы и/или происходит сбой в регулировании работы генов. Как подтверждают актуальные исследования, у большинства детей болезнь не является наследственной̆. Только около 1% случаев нейробластомы имеют наследственную основу, чаще всего, вследствие мутаций в гене, который̆ называется ALK (или ген киназы анапластической лимфомы), либо в гене PHOX2B. На сегодняшний̆ день нет клинических исследований, доказывающих, что внешние факторы (окружающая среда, вредные условия работы родителей ребенка, прием каких-либо медикаментов, курение и употребление алкоголя во время беременности) могут стать причиной болезни.
Клиническая картина при нейробластоме
Нейробластома может возникать в любой анатомической области, где располагается симпатическая нервная система: надпочечники, шейный, грудной и брюшной симпатический отделы, параганглии.
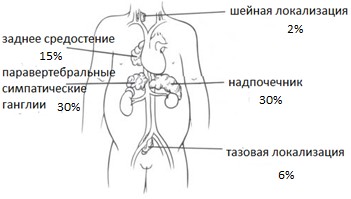
Самой частой локализацией нейробластомы является забрюшинное пространство (одинаково часто опухоль диагностируется в надпочечниках и паравертебральных забрюшинных ганглиях). У 15% детей нейробластома локализуется в заднем средостении. Реже опухоль возникает в области таза (6%) и шеи (2%) (рис. 1).
Рис. 1. Локализация нейробластомы
При ранних стадиях заболевания у многих детей может не быть никаких симптомов. Опухоль у них находят случайно, например, при плановом УЗИ обследовании младенцев при диспансеризации. Как правило, жалобы у детей появляются тогда, когда опухоль уже успела сильно вырасти и давит на соседние органы, нарушая их работу, или когда опухоль дала метастазы.
Среди общих симптомов заболевания можно выделить следующие: потеря веса, слабость, костные и суставные боли, некупируемая диарея.
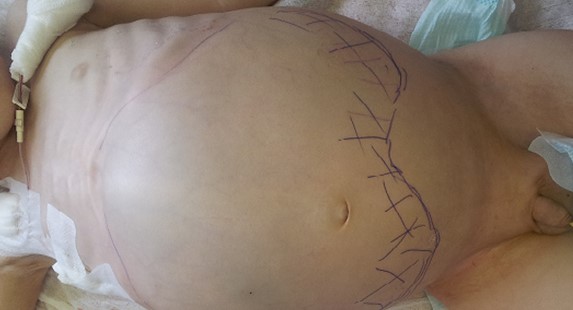
Большинство проявлений болезни и их выраженность зависят от расположения опухоли и ее взаимосвязи с соседними органами и тканями. Так, для пациентов в возрасте до 2-х лет при забрюшинной локализации характерно увеличение размеров живота, лихорадка и потеря веса. Нейробластома забрюшинного пространства пальпируется через переднюю брюшную стенку в виде бугристого, несмещаемого опухолевого узла (рис. 2). У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, появлением запоров. У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки.
Рис. 2. Нейробластома забрюшинного пространства
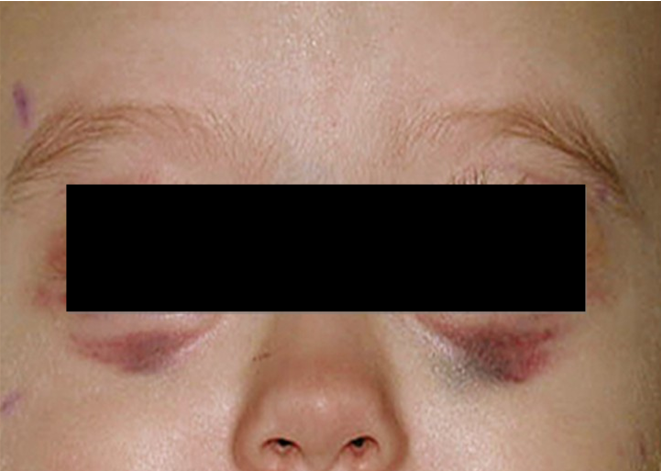
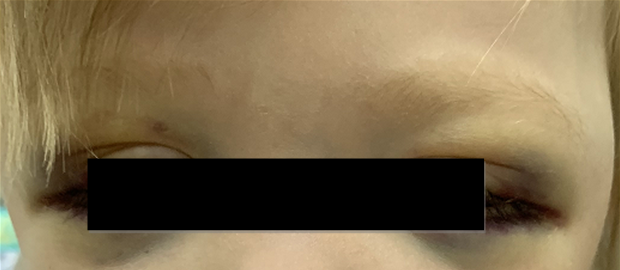
Локализация опухоли в шейно-грудном отделе симпатического отдела позвоночника вызывает синдром Горнера (сужение зрачка, разные размеры зрачков, покраснение и/или опущение верхнего века и небольшое поднятие нижнего). Другими изменениями в области глаз могут быть кровоизлияния в кожу или слизистую оболочку, «синяки» на веках и под глазами. На поздней стадии болезни иногда появляются черные круги вокруг глаз (гематома в виде очков) (рис. 3).
Рис. 3.1. Симптом «очков»
Рис. 3.2. Симптом «очков» при метастазах в орбиту
Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов (периодическое недержание мочи, нарушение акта дефекации), отёки нижних конечностей.
При распространении опухоли в позвоночный канал и сдавлении ею спинного мозга могут развиваться слабость в ногах, неустойивость походки, параличи нижних конечностей, а также дисфункции органов малого таза (задержка мочеиспускания или непроизвольное мочеиспускание, запоры).
Редко, примерно в 2-4% всех случаев, у детей встречается ассоциированный с нейробластомой церебеллярный синдром («опсоклонус-миоклонус» или энцефалопатия Кинсбурна), характеризующийся некоординированными, нерегулярными движениями туловища и конечностей, миоклонусом и хаотичными движениями глазных яблок.
Нейробластома ‒ гормонопродуцирующая опухоль, способная к секреции физиологически активных веществ – катехоламинов ‒ адреналина, норадреналина и дофамина. В моче, как правило, повышено выведение их метаболитов ‒ ванилилминдальной и гомованилиновой кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты секретируемых гормонов вызывают специфические клинические симптомы нейробластомы ‒ резкое повышение артериального давления, диарею (вызывается секрецией вазоактивного интестинального полипептида), потливость, эмоциональную лабильность, периодическое повышение температуры.
Нейробластома метастазирует чаще всего в костный мозг, кости, в отдаленные лимфатические узлы, печень или кожу, редко — в головной мозг или легкие. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
Среди особенностей течения нейробластомы можно выделить следующие:
Гистологическая классификация
Существующая гистологическая классификация нейробластомы INPC-Shimada основана на степени зрелости (дифференцировки) опухолевой ткани и выделяет 4 категории (от недифференцированных до зрелых форм):
1) нейробластома, бедная шванновской стромой: недифференцированная, низкодифференцированная, дифференцированная;
2) нодулярная ганглионейробластома;
Стадии заболевания
Существует несколько систем стадирования нейробластомы. Наиболее точной является модифицированная система, разработанная Международным противораковым союзом (INSS) (табл. 1).
Диагностика нейробластомы
Лабораторные методы
В клиническом анализе крови при поражении костного мозга может наблюдаться снижение показателей крови: анемия, лейконейтропения, тромбоцитопения.
В сыворотке крови также можно определить специфические для нейробластомы маркеры: нейрон-специфическую енолазу (НСЕ), уровень метаболитов катехоламинов, лактатдегидрогеназу (ЛДГ) и ферритин.
Простым в выполнении специализированным тестом при диагностировании нейробластомы является определение уровня ванилилминдальной и гомованилиновой кислот в анализе мочи. Их также называют «тестом на оценку метаболитов катехоламинов в моче». Данный анализ может проводиться при сборе мочи ребенка в течение суток или в однократной порции мочи.
Перед началом специфической терапии всегда проводится верификация диагноза; диагноз нейробластомы ставится при гистологическом исследовании биоптата первичной опухоли или метастазов, или при сочетании наличия опухолевых клеток в костном мозге и повышенного уровня суточной экскреции катехоламинов.
Молекулярно-генетическое исследование
Инструментальные методы
Ультразвуковое исследование
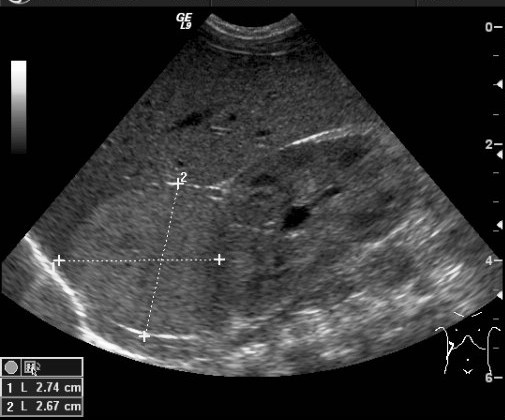
Ультразвуковой метод исследования позволяет выявить наличие опухоли и ее расположение по отношению к внутренним органам. УЗИ позволяет оценить степень местного и отдаленного распространения злокачественного процесса и выявляет метастатическое поражение печени и лимфатических узлов (рис. 4).
Рис. 4. УЗИ образования правого надпочечника
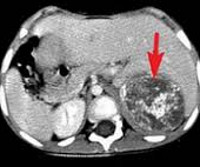
Компьютерная томография брюшной полости и забрюшинного пространства
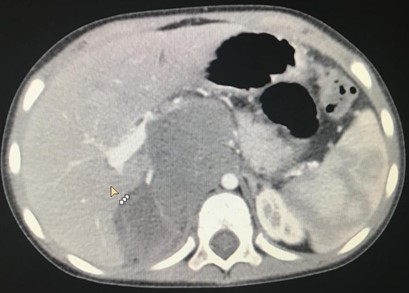
Компьютерная томография более детально дает информацию об анатомическом отношении опухоли к окружающим тканям и органам, позволяет оценить структуру опухоли (рис. 5).
Рис. 5. КТ нейрогенного образования забрюшинного пространства справа
Магнитно-резонансная томография органов брюшной полости, забрюшинного пространства и позвоночника
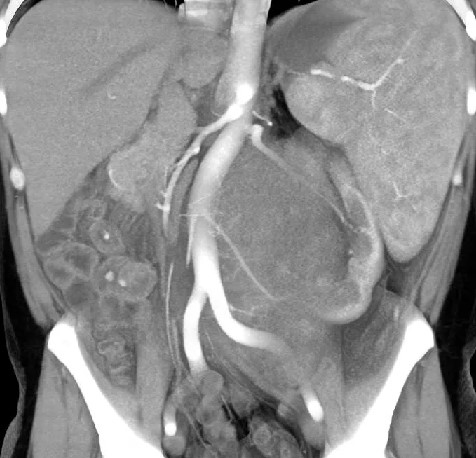
МРТ органов брюшной полости и забрюшинного пространства ‒ это безопасный и высокоинформативный метод исследования, который позволяет не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Также МРТ дает возможность оценить состояние костных структур и мягких тканей позвоночного столба и позвоночного канала (рис. 6).
Рис. 6. МРТ нейрогенного образования забрюшинного пространства слева
Радиоизотопные исследования
Одним из наиболее информативных специфических методов топической диагностики нейробластом является сцинтиграфия с метайодбензилгуанидином (МЙБГ), меченным 123I. МЙБГ по своей химической структуре сходен с катехоламинами в организме. Это вещество концентрируется в тех опухолях, которые вырабатывают катехоламины. МЙБГ метят радиоактивным изотопом йода (например, 123I) в безопасной для жизни дозе, и готовый препарат внутривенно вводят в кровоток. Накапливаясь в клетках опухоли, он дает излучение. Эти сигналы регистрирует специальная камера и переводит их в изображение. Таким образом, метод позволяет выявить не только первичную опухоль, но и наличие регионарных и отдаленных метастазов (рис. 7).
Рис. 7. Сцинтиграфия с метайодбензилгуанидином (визуализируется первичная паравертебральная опухоль с метастазами в кости черепа)
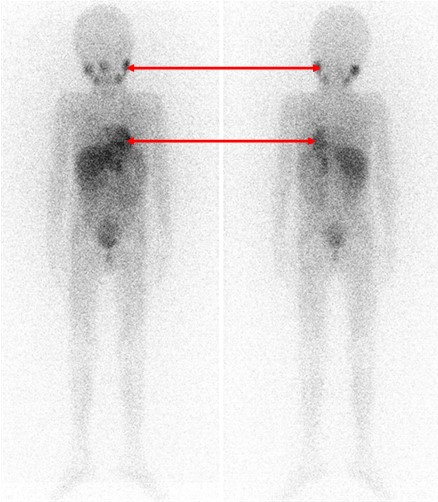
Остеосцинтиграфия – метод сканирования костей скелета с помощью внутривенного введения радиофармпрепарата. Радиофармпрепарат накапливается участками, пораженными опухолевыми клетками в костях, что видно на снимках, выполняемых гамма-камерой. Таким образом, данный метод исследования позволяет выявить возможные метастазы костей скелета.
Исследование костного мозга (миелограмма и трепанобиопсия) используется для уточнения наличия поражения опухолевыми клетками костного мозга.
Лечение нейробластомы
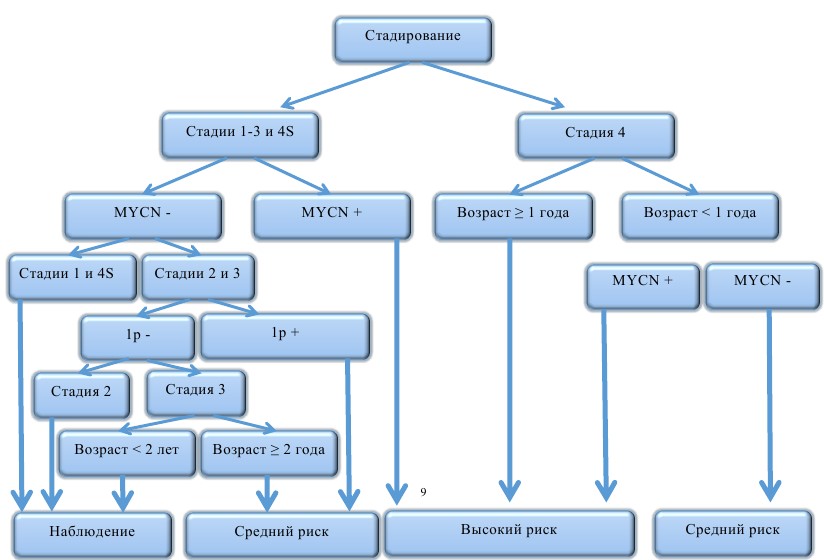
Учитывая разнообразные сценарии развития исхода заболевания (от спонтанной регрессии до летального исхода от прогрессирования), в терапии нейробластомы предлагаются риск-адаптированные принципы. Стратификация пациентов проводится согласно факторам риска до начала лечения (как правило, это клинические и молекулярно-генетические данные) и на основании ответа опухоли во время лечения (response-adapted). При выделении групп риска перед началом лечения используются следующие прогностические критерии: стадия заболевания, возраст на момент диагностики, результаты молекулярно-генетических данных — амплификация MYCN и делеция короткого плеча 1р (рис. 8).
Рис. 8. Стратификация пациентов на группы риска согласно наличию факторов неблагоприятного прогноза
Неоадъювантная (предоперационая) полихимиотерапия
Особенности хирургического лечения
Адъювантная (постоперационная) полихимиотерапия
Лекарственное лечение необходимо начать через 5-7 дней после оперативного вмешательства. При отсутствии показаний для проведения 2-й линии полихимиотерапии в схемах лечения используются те же базовые препараты, как и при неоадъювантной терапии.
Лучевая терапия
В случае наличия неблагоприятных прогностических факторов, в частности выявления в опухоли мутации MYCN онкогена, рекомендовано проведение высокодозной полихимиотерапии с аутологичной трансплантацией гемопоэтических стволовых клеток.
Для больных с высоким риском развития рецидива (распространенные стадии заболевания с наличием неблагоприятных молекулярно-генетических маркеров) рекомендовано проведение «поддерживающей» дифференцирующей терапии 13-цис-ретиноевой кислотой и пассивной иммунотерапией антиGD2 моноклональными антителами.
Иммунотерапия
Иммунотерапия – новый метод лечения нейробластомы, который используется для уничтожения раковых клеток. Дисиалоганглиозид GD2 – молекула- антиген, экспрессируемая клетками нейробластомы, это делает ее идеальной мишенью для иммунотерапии антителами: антитело действует против этой молекулы. Клетки иммунной системы могут способствовать гибели клеток нейробластомы.
В НМИЦ онкологии им. Н.Н. Петрова проводятся все этапы лечения, включая минимально-инвазивные операции (лапаро- и торакоскопические), тандемную трансплантацию и пассивную иммунотерапию.
Интенсифицируя терапию у детей с нейробластомой группы высокого риска (с включением тандемной высокодозной полихимиотерапии в консолидацию и пассивной иммунотерапии в постконсолидацию) удалось повысить результаты выживаемости на 20%.
Рекомендации после лечения
СПИСОК ЛИТЕРАТУРЫ
Авторы:
Под научной редакцией:
Кулева С.А.
Заведующий детским онкологическим отделением, врач-детский онколог, ведущий научный сотрудник, профессор, доктор медицинских наук, главный внештатный детский специалист-онколог Комитета по здравоохранению Санкт-Петербурга