нарыв на губе чем лечить
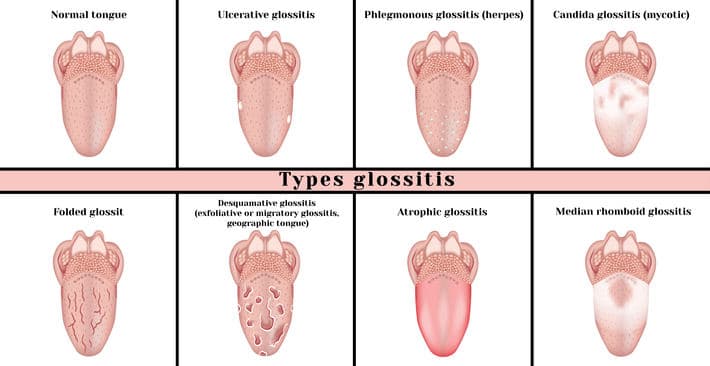
Хейлит
Хейлит — это воспаление красной каймы, слизистой оболочки и кожи губ. В простонародье болезнь называется заедой. Воспалительный процесс может носить длительный характер, периодически обостряться. У здоровых людей молодого возраста нередко проходит самостоятельно, но у детей, пожилых людей и лиц с хроническими заболеваниями должно подлежать медикаментозному лечению. У пожилых высок риск лейкоплакии и озлокачествления процесса.
Терапией хейлита занимается врач-стоматолог, а при необходимости к составлению плана лечения подключаются терапевт, педиатр и другие специалисты узкого профиля — эндокринолог, инфекционист и пр.
Причины хейлита
Хейлит может быть самостоятельным заболеванием и проявлением других патологий слизистых оболочек и внутренних органов. К самым частым причинам заболевания относят:
Ослабляют естественные защитные механизмы такие факторы, как переохлаждение, перенесенные оперативные вмешательства, длительная антибактериальная терапия, гиповитаминоз и т.д.
Симптомы и виды заболевания
Хейлит на губах может проявляться по-разному в зависимости от формы болезни. Так, эксфолиативный вид воспаления чаще появляется у женщин, его основным признаком является шелушение. В основе недуга лежат неврологические и эндокринные расстройства. Шелушение возникает на красной кайме губ и не затрагивает кожу и слизистые оболочки. Болезнь редко распространяется на всю красную кайму, поэтому ее часть остается неизмененной.
При выраженной сухости кожи к шелушению присоединяются такие симптомы, как:
Болезнь носит длительный, вялотекущий характер, время от времени возникают периоды обострения. Она редко проходит самостоятельно. При экссудативной форме может присоединяться болезненность, отечность губ, образование крупных корок.
Гландулярный хейлит развивается на фоне разрастания малых слюнных желез и их последующего инфицирования. При врожденных патологиях признаки такого воспаления губ присутствуют почти во всех случаях. Приобретенное разрастание может быть связано с хроническими заболеваниями околозубных тканей, зубным камнем, множественным кариесом — болезнями, приводящими к инфицированию расширенных протоков. Поражения нижней губы такой формой хейлита встречается чаще. Болезнь развивается с появления сухости губ, которую сначала легко скорректировать с помощью косметических средств. В дальнейшем начинают образовываться трещины, которые углубляются и начинают кровоточить. Состояние усугубляется постоянным желанием облизать пересохшие губы — трещины и язвы могут стать мокнущими, приобретают постоянный характер из-за неэластичности кожи губ.
Контактный аллергический хейлит развивается после воздействия аллергена — раздражителя. Самыми распространенными из них являются компоненты губных помад и других средств по уходу. Аллергия может быть связана и с вредными привычками, например, постоянным нахождением во рту карандашей, ручек и других посторонних предметов. У музыкантов может развиваться профессиональный хейлит в связи с постоянным контактом мундштуков духовых инструментов с губами. К основным симптомам болезни относят:
Проявления усиливаются при контакте с аллергеном. Могут образоваться пузырьки разных размеров, их самопроизвольное или случайное вскрытие приводит к формированию язвочек и трещин. Хронические формы аллергического заболевания сопровождаются шелушением, небольшим зудом и отсутствием других признаков воспаления.
Актинический хейлит относится к категории заболеваний, в основе которых лежит повышенная чувствительность к погодным и другим внешним факторам. Обычно возникает в ответ на инсоляцию. Экссудативные формы такого заболевания сопровождаются образованием корочек. Иногда формируются небольшие пузырьки, вскрытие которых приводит к появлению болезненных эрозий. При отсутствии экссудата главными симптомами служат боль, сухость, жжение губ. Актинический хейлит чаще перерождается в предраковые заболевания.
При атопическом хейлите главной причиной болезни служит одноименный дерматит, или нейродермит. Появляется у людей с аллергической предрасположенностью, а пусковым фактором могут служить лекарства, косметика, пищевые продукты, а также микроорганизмы и продукты их жизнедеятельности. Болезнь сопровождается краснотой губ, зудом и шелушением красной каймы, поражением уголков рта. После снятия острых симптомов могут наблюдаться шелушение и утолщение кожи. Сухость стимулирует образование трещин.
Макрохейлит представляет собой часть синдрома Россолимо – Мелькерссона – Розенталя. Появляется на фоне неврита лицевого нерва и симптоме складчатого языка. Развивается из-за инфекционно-аллергического воздействия на фоне генетической предрасположенности. Проявляет себя следующими симптомами:
Поражаться могут одна или обе губы, щеки, верхние отделы лица. Неврит приводит к асимметрии лица, а носогубная складка сглаживается.
Гиповитаминозный хейлит губ развивается на фоне дефицита витаминов группы В. Появляются жжение и сухость слизистой полости рта и губ. Слизистые оболочки становятся отечными и красными, на красной кайме возникает шелушение, появляются трещинки. Они склонны к кровоточивости, что также связано с нехваткой витаминов. Язык может увеличиваться в размерах, на нем легко остаются отпечатки зубов.
При кандидозном хейлите воспалительный процесс сопровождается образованием белого налета на слизистых. Причиной этого заболевания служит размножение грибка рода Candida, им нередко страдают дети грудного возраста, люди после лучевой, химиотерапии, а также пациенты с иммунодефицитами. Хейлит развивается при длительном применении антибиотиков и иммуносупрессоров.
Особенности диагностики
При появлении воспаления на губе целесообразно посетить терапевта, для детей педиатра, при наличии показаний- инфекциониста, врача-стоматолога, других узких специалистов. Диагностика хейлита обычно не представляет сложностей — специалист проведет осмотр, выслушает жалобы и назначит комплекс исследований. При подозрении на аллергическую природу болезни могут быть рекомендованы аллергопробы, а при появлении налета целесообразно взятие соскоба. Чтобы обнаружить эндокринные и иные нарушения, которые могут стать причиной недуга, часто назначаются биохимические анализы крови и другие методы диагностики. Для дифференциации хейлита от других патологий в редких случаях требуется биопсия. Это поможет исключить злокачественную или предраковую природу воспалительных образований и назначить верное лечение.
Методы лечения
План лечения хейлита разрабатывается индивидуально, в зависимости от формы заболевания, степени выраженности симптомов, особенностей состояния здоровья. Так, в терапии эксфолиативной формы заболевания ключевым звеном эффективного лечения выступает воздействие на психоэмоциональную сферу: потребуется обращение к неврологу, психоневрологу для назначения седативных препаратов, антидепрессантов по показаниям. Может потребоваться консультация эндокринолога.
Местное лечение может заключаться в применении лазерной или ультразвуковой физиотерапии, местных противовоспалительных средств, реже — лучевой терапии. Устранение излишней сухости возможно с помощью гигиенических помад. Для ускорения выздоровления врач может назначить витаминотерапию, УФОК и другие методы поддержания защитных сил организма.
Терапия гландулярного хейлита состоит в использовании противовоспалительных местных средств. Могут использоваться антибактериальные, противовирусные, гормональные мази. Радикальным методом терапии выступает электрокоагуляция слюнных желез или их хирургическое удаление, а также лазерная абляция. Эти методы используют при неэффективности консервативных способов. После основного курса врач назначит средства для профилактики рецидивов — они устранят сухость или мокнутие кожи. Важно своевременно санировать полость рта и проходить профессиональную чистку зубов.
Лечение атопического хейлита состоит в устранении раздражающих факторов. Местно могут применяться средства с противозудным и противовоспалительным действием, также проводится терапия антигистаминными препаратами с системным эффектом. Использование глюкокортикостероидов позволяет получить быстрое облегчение, однако важно строго придерживаться врачебных назначений — применять их можно только кратковременно. Важно соблюдать гипоаллергенную диету, убрать из рациона продукты-аллергены.
Терапия метеорологического хейлита начинается с ограничения вредного воздействия, например, инсоляции. Обычно проводится местное лечение — врач назначает гормональные средства, защитные кремы, в том числе с SPF. Курс лечения дополняется витаминами — витаминно-минеральными комплексами или отдельными препаратами (В, РР, С и др.).
В лечении макрохейлита особое значение имеет иммунокорригирующая и противовирусная терапия. Врач может назначить:
Лазеротерапия может положительно сказаться на коррекции всей триады симптомов. Другие методы физиотерапии успешно справляются с невритом лицевого нерва.
Возможные осложнения
Несвоевременное обращение к врачу нередко становится причиной серьезных осложнений. Болезнь зачастую не представляет серьезной опасности для здоровья сама по себе. Но только опытный специалист может сказать, как лечить хейлит. Самолечение может привести к неприятным последствиям, спровоцировать возникновение хронической формы недуга. Кроме того, хейлит опасен тем, что за его симптомами могут маскироваться злокачественные опухолевые процессы. Важно помнить, что некоторые формы склонны к малигнизации — за хейлитом могут следовать предраковые состояния.
Прогноз и профилактика
При своевременно начатом лечении и отсутствии процессов озлокачествления прогноз почти всегда благоприятен. Если терапия вызвала заметные косметические дефекты, можно прибегнуть к способам коррекции внешнего вида губ.
Чтобы предупредить осложнения, важно понимать, находитесь ли вы в группе риска. Наличие аллергических заболеваний и дерматозов, хронических эндокринных заболеваний, ношение зубных протезов увеличивают риски развития патологии. Чтобы не допустить появления хейлита, важно придерживаться нескольких правил:
Лечение афтозного стоматита
Афтозный стоматит — очаговое воспаление слизистой оболочки полости рта, при котором образуются круглые язвы (афты или эрозии). Афты поражают внутреннюю поверхность щек, небо, язык, покрываются серым или желтоватым налетом, доставляют болезненные ощущения и дискомфорт. Обычно заболевание протекает хронически, время от времени обостряется, через 7–10 дней переходит в стадию ремиссии.
Виды заболевания
По МКБ-10 афтозному стоматиту присваивается код К.12. Внутри кода есть три уточняющих диагноза, в том числе К.12.0 — «рецидивирующие афты полости рта», которые включают также афтозные язвы.
По форме протекания выделяют острый и хронический афтозный стоматит. Первый характеризуется появлением язвочек и сильной гиперемией — отеком, краснотой слизистых. Возникает сильная боль, особенно во время приема пищи или при разговоре. Могут увеличиваться подчелюстные лимфатические узлы, повышаться температура тела.
Хронический рецидивирующий афтозный стоматит может быть следствием неправильного или несвоевременного лечения, а также неспособности иммунных сил справиться с болезнью. Он отличается периодическими обострениями. Вне обострения симптомы могут быть стертыми, отсутствовать полностью.
Болезнь классифицируется на три формы в зависимости от степени выраженности:
Также по форме протекания выделяют следующие виды воспалительного заболевания:
Причины афтозного стоматита
Не все причины афтозного стоматита изучены до конца. Механизм образования афт зачастую связан с активацией местной иммунной системы – клетки иммунитета начинают разрушать эпителий слизистых оболочек, что приводит к язвам.
К местным причинам относят следующие:
Системные причины появления афтозного стоматита:
Симптомы афтозного стоматита
Обычно за 1–2 дня до появления афт обнаруживаются участки слизистой с повышенной чувствительностью, может возникать жжение. Сами афты круглые, имеют четкие границы, покрыты серым или желтоватым налетом. Их размеры, как правило, не превышают 1 см, слизистые вокруг краснеют.
Такие участки эрозии заживают в срок до 2 недель без рубцевания. Но в 1 случае из 10 диаметр язв больше 1 см, они поражают более глубокие участки тканей, границы патологического участка могут выглядеть приподнятыми. Заживление в этом случае протекает до 6 недель, после образуется рубец.
Для афтозного стоматита характерно поражение слизистых щек, внутренней стороны губ, мягкого неба, миндалин, боковых поверхностей языка. Это связано с отсутствием ороговения эпителия на этих участках. Гораздо реже афты появляются на твердом небе, спинке языка, деснах.
Особенности диагностики
На первичном приеме стоматолог осматривает полость рта и анализирует жалобы. Чтобы поставить точный диагноз, нужно отличить эту форму заболевания от других, а также дифференцировать ее с прочими патологиями, имеющими похожие симптомы. При обширных поражениях могут быть задействованы разные методы диагностики:
Они необходимы и при рецидивирующих формах недуга. В простых случаях лабораторной диагностики не требуется, афты определяются визуально опытным специалистом.
С помощью комплексного обследования врач определит, какой микроорганизм вызвал воспаление с последующим изъязвлением слизистой. Также он дифференцирует заболевание с герпетическим стоматитом, онкологической патологией.
Особенности лечения
Главной задачей лечения афтозного стоматита является полное избавление от заболевания или, по крайней мере, снижение частоты рецидивов до минимума. Терапия направлена на снятие воспаления, купирование неприятных симптомов, ускорение восстановительных процессов слизистой.
Для каждого конкретного случая врач разработает комплекс мер. К основным из них относят местное и системное медикаментозное лечение.
Полоскания антисептиками может осуществляться с помощью медикаментозных средств или ополаскивателей для полости рта, в состав которых входят антибактериальные компоненты. Альтернативой полосканию может выступать применение спрея. Обычно схема лечения включает 2–3 сеанса полоскания по 1 минуте сразу после чистки зубов.
К методам местного лечения относят нанесение гелей с противовоспалительным и обезболивающим действием.
Окклюзионные средства позволяют снизить боль и ускорить заживление слизистых. Они образуют нерастворимую пленку на язве, защищают пораженную область от воздействия неблагоприятных факторов.
Местная глюкокортикоидная терапия используется на фоне иммунных заболеваний, а также при неэффективности стандартных мер. Они позволяют устранить боль и быстро снять воспаление, сократить период заживления. Такие средства используются только по показаниям, отпускаются по рецепту. В некоторых случаях целесообразно выполнить инъекции препарата под основание язвы, этим занимается врач.
Препараты для эпителизации применяются после снятия острого воспаления. Специалист назначит гель с обезболивающим и заживляющим действием, обычно это происходит на 5–6 сутки после начала комплексной терапии.
Местная лазерная терапия позволяет снять боль, ускорить процесс выздоровления, свести риск рецидива к минимуму.
Системное лечение афтозного стоматита у взрослых предусматривает прием следующих препаратов:
И если противоаллергические препараты могут быть рекомендованы любому пациенту даже при отсутствии информации о точных причинах стоматита, то остальные средства назначаются только по показаниям: при остром тяжелом протекании болезни, частых рецидивах, наличии тяжелых системных патологий. Дополнительным методом лечения служит витаминотерапия – прием витаминов С, группы В.
В дополнение к основному курсу лечения всем без исключения пациентам рекомендовано придерживаться гипоаллергенной диеты, отказаться от приема слишком горячих напитков и блюд, острой, раздражающей слизистую пищи. Лучше отдать предпочтение зубной пасте без лаурилсульфата натрия, этот компонент может провоцировать заболевание.
Важно продолжать гигиену полости рта, даже если это затруднительно. Чтобы облегчить процедуру чистки зубов, выберите мягкую зубную щетку. Если заболевание рецидивирует часто, необходимо обратить внимание на общее состояние здоровья, своевременно лечить зубы и десна, заменять пломбы и зубные конструкции.
Особенности лечения у детей
Врач-стоматолог расскажет, как лечить афтозный стоматит у ребенка. Вы можете обратиться к нему по направлению педиатра или самостоятельно, обнаружив характерные язвочки в полости рта. Схема лечения совпадает с той, что применяют в терапии взрослых пациентов, однако есть некоторые отличия: дети до определенного возраста не могут полоскать полость рта, поэтому предпочтение отдается препаратам для нанесения на язвы слизистой. В остальном схема терапии разрабатывается индивидуально с учетом степени тяжести, симптомов болезни, частоты рецидивов, наличия или отсутствия сопутствующих недугов у ребенка. Может применяться симптоматическая терапия для быстрого облегчения состояния малыша.
Специалисты клиник «СТОМА» успешно занимаются лечением афтозных стоматитов. Обращаясь к нам, вы получите квалифицированную помощь, подробные рекомендации о лечении и профилактике рецидива болезни, комплексную помощь стоматологов всех специализаций при необходимости.
Фурункул, карбункул и абсцесс кожи — лечение
Среди множества дерматологических и хирургических проблем особого внимания заслуживают фурункул и карбункул кожи. Ввиду кажущейся незначительности этих заболеваний на начальном этапе своего развития многие пациенты игнорируют первые симптомы, что во многих случаях приводит к достаточно серьезным последствиям, касающихся уже не только кожных покровов, но и всего организма. В статье мы подробно разберем, что такое фурункул и карбункул, в чем их отличия, почему и как их необходимо лечить, а также к чему приводит недооценивание всей серьезности этих заболеваний и затягивание с визитом к врачу.
Что такое фурункул
Фурункул – это гнойное воспаление волосяного мешочка.
Непосредственная причина развития патологического процесса – стафилококк – условно-патогенный микроорганизм, который в норме присутствует на поверхности кожи, но при определенных условиях проникает в ее слои, вызывая воспаление.
Факторами, способствующими развитию фурункула, являются:
Фурункул в паху и на половых губах может возникать не только из-за нарушения гигиены и прочих вышеупомянутых факторов, но и вследствие ношения нижнего белья из синтетических тканей или неправильно подобранного размера (в результате постоянного натирания кожи).
Фурункул в подмышечной впадине чаще возникает у представительниц прекрасного пола после частых эпиляций и депиляций в этой области. Развитию воспаления способствует использование антиперспирантов. Воспаление под мышкой у мужчин чаще всего обусловлено повышенным потоотделением и пренебрежением личной гигиеной.
Процесс развития воспаления выглядит следующим образом: сначала на коже появляется конусовидный узелок, вокруг которого наблюдается покраснение и небольшой отек, через 1-2 дня на верхушке узелка образуется стержень – гнойное беловато-серое образование.





В этот момент категорически запрещается самостоятельное вскрытие или удаление фурункула – выделяющийся гной способствует распространению возбудителя на соседние ткани, кроме того, инфекция через открытый очаг проникает вглубь, что может привести к более тяжелым последствиям, вплоть до заражения крови.
Заключительным этапом развития является прорыв фурункула и истечение гноя на поверхность кожи. На месте прорыва образуется язва, которая со временем заживает.
Типичными местами развития фурункула являются: кожа шеи, лица, паховой области. Появление нескольких фурункулов в разных местах называется фурункулез.
Лечение фурункула
На начальных этапах осуществляется преимущественно в домашних условиях, но в любом случае терапию назначает врач. В первую очередь, необходимо выявить и устранить основные причины фурункула, так как воспаление как самостоятельное заболевание возникает нечасто, соответственно необходим комплексный подход к решению проблемы. В противном случае, высока вероятность рецидивирования процесса в осложненных вариантах его течения.
В стадии инфильтрации, когда фурункул представляет собой только набухший узелок, достаточно обработки кожи антисептическими растворами и наложения компрессов со специальными мазями.
Если же имеется гнойное содержимое, стоит обратиться к специалисту. В этом случае проводится хирургическое вскрытие, затем удаление гнойного стержня или дренирование ранки турундой со специальным раствором и наложение повязки. Хорошим эффектом обладает физиолечение, ультрафиолетовое облучение.
В случае развития фурункулеза целесообразны антибиотико- и витаминотерапия, а также лечение сопутствующих заболеваний.
Фурункул на лице, особенно в области носогубного треугольника или на носу, необходимо лечить в стационаре, так как инфекция ввиду анатомических особенностей может перейти на оболочки мозга.
Конкретную схему лечения фурункула врач подбирает индивидуально для каждого пациента с учетом стадии развития воспаления, его локализации, а также особенностей организма.
Что такое карбункул
Карбункул – это воспаление нескольких волосяных луковиц, сальных желез и окружающей их подкожно-жировой клетчатки.
Типичными местами развития патологического процесса являются: задняя поверхность шеи, лопатки, поясница, верхняя область ягодиц и передняя поверхность бедер.
Непосредственная причина и предрасполагающие факторы возникновения карбункула такие же, как и у фурункула. Способствовать развитию заболевания могут также повышенная потливость, ожирение, работа в пыльных и жарких условиях.
Зачастую карбункул является прямым следствием плохо излеченного фурункула.
Патологический процесс развивается следующим образом: вначале наблюдается выраженный болезненный отек с покраснением, достигающий в диаметре 5-10 см. Затем через 1-2 дня происходит отслоение эпидермиса, и видны несколько гнойных очагов в виде пчелиных сот. Воспаление сопровождается подъемом температуры до 39 °С, ознобом, головной болью, слабостью.

Лечение карбункула
В этом случае требуется оперативное вмешательство – вскрытие крестообразным разрезом с последующим удалением гнойного содержимого, тщательным промыванием и обработкой раны. Все это проводится в условиях стационара.
Общая терапия карбункула включает в себя антибиотикотерапию, болеутоляющие, препараты для устранения интоксикации организма, витамины и иммуномодуляторы. Рекомендуется также соблюдение назначенной специалистом диеты и обильное для более быстрого восстановления.
При отсутствии должного лечения карбункула высок риск развития более грозного осложнения – абсцесса кожи.
Абсцесс кожи
Это гнойная полость, ограниченная от здоровых тканей пиогенной (гнойной) оболочкой, процесс развития которой сопровождается выраженной интоксикацией организма (высокой температурой, ознобом, резкой слабостью).
Кроме выше упомянутого стафилококка, возбудителями могут выступать также стрептококк, кишечная и синегнойная палочка.
Симптомы абсцесса кожи зависят от причин развития процесса, его локализации и площади поражения. Сначала появляется отек и покраснение участка кожи с местным повышением температуры. Затем происходит разрастание размеров пораженной области, в центре которой начинает скапливаться гной, а по мере увеличения его количества появляется характерные для абсцесса желтизна, болезненность и чувство распирания. После этого размеры патологического очага изменяются незначительно, однако общее состояние продолжает быстро ухудшаться. Кроме того, в зависимости от расположения гнойная полость влияет и на функциональность организма. Например, при поражении бедра очень болезненна становится обычная ходьба, а в запущенных случаях – даже просто попытки движения ногой.
При отсутствии квалифицированной медицинской помощи абсцесс может вскрыться самостоятельно, при этом общее состояние заметно улучшается. Однако в данном случае благополучный исход самостоятельного заживания является редкостью – зачастую наблюдаются серьезные последствия.


Осложнения абсцесса:
Адекватное и эффективное лечение возможно только в условиях стационара. На начальных стадиях возможны консервативные методы, при наличии гноя – хирургическое вмешательство аналогично принципам лечения карбункула.
Профилактика фурункула, карбункула, абсцесса кожи
Чтобы снизить риск развития перечисленных гнойных воспалений. достаточно соблюдения ряда несложных рекомендаций: