Что такое запирательный нерв
Что такое запирательный нерв
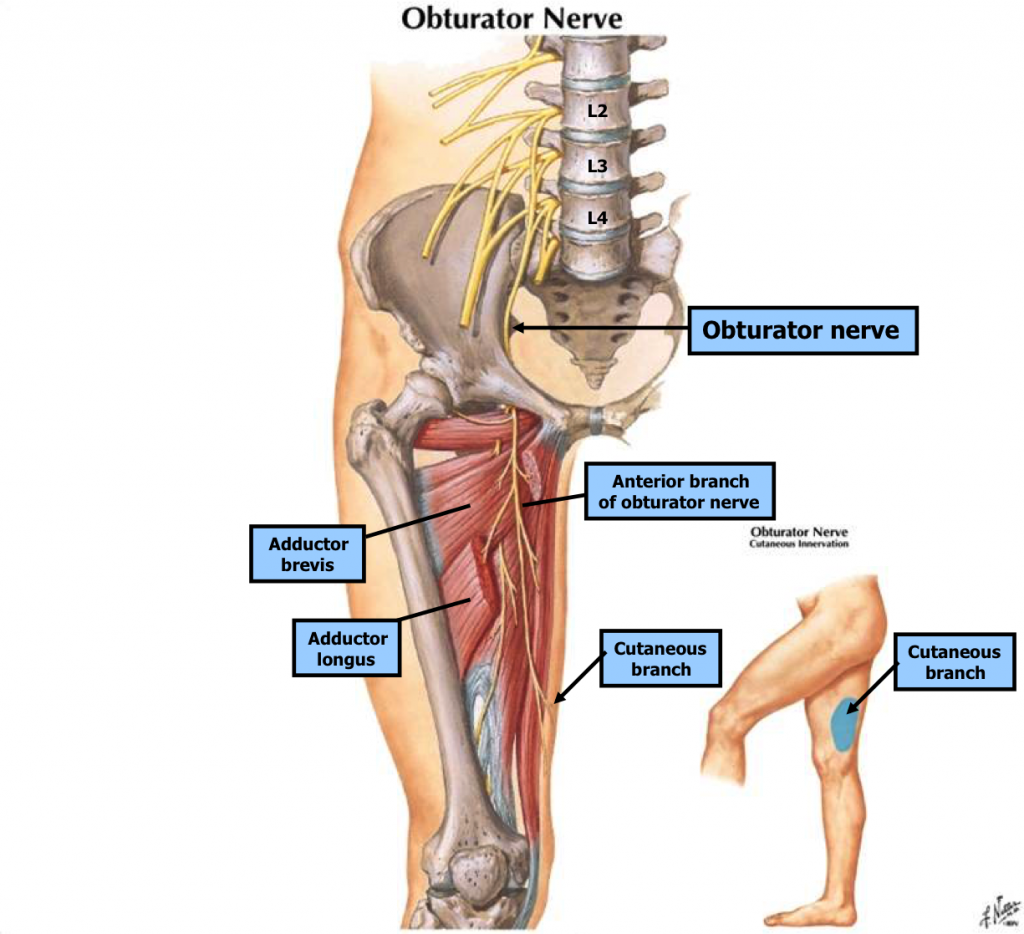
Нейропатия запирательного нерва. Возникнув в поясничной мышце из вентральных разветвлений L2-L4 спинномозговых нервов, запирательный нерв выходит из поясничной мышцы по ее латеральному краю, спускается в таз и выходит через запирательное отверстие. Он иннервирует большую, длинную и короткую приводящие мышцы, а также снабжает чувствительными волокнами верхнюю медиальную часть бедра.
Этиология нейропатии запирательного нерва. Изолированные нейропатии запирательного нерва встречаются редко. При переломах костей таза и бедра в патологический процесс вовлекается не только запирательный нерв, но также другие нервы нижней конечности или пояснично-крестцовое сплетение. Как доброкачественные, так и злокачественные опухоли тазовых органов также могут привести к нейропатии запирательного нерва. Такой же эффект могут вызвать оперативные вмешательства по поводу этих новообразований или на тазовых органах.
Клиническая картина нейропатии запирательного нерва
Анамнез. Чаще всего первыми являются жалобы на слабость в ногах и затруднения при ходьбе. Как правило, они затмевают чувствительные расстройства, если таковые имеются.
Клиническое обследование при нейропатии запирательного нерва
— Неврологическое. Исследование двигательной функции выявляет слабость приведения бедра. Может наблюдаться снижение чувствительности по верхней медиальной поверхности бедра. Коленный рефлекс должен быть сохранен.
— Общее. В тех случаях, когда нейропатия запирательного нерва возникает без травмы, необходимо тщательное обследование органов малого таза и прямой кишки для выявления внутритазовых опухолей.
Дифференциальный диагноз. Тщательное клиническое обследование должно быть направлено на выявление (из-за нечастой встречаемости) двигательных и чувствительных нарушений, которые не могут быть объяснены поражением одного запирательного нерва. Наличие слабости сгибателя бедра или разгибателя колена, или нарушенного коленного рефлекса дает основание заподозрить плексопатию пояснично-крестцового сплетения или радикулопатию L3-L4. Кроме того, снижение чувствительности, которое распространяется ниже колена, также не согласуется с сенсорным дефицитом, характерным для нейропатии запирательного нерва.
Обследование при нейропатии запирательного нерва
— Электродиагностика. При обследовании пациентов с подозрением на нейропатию запирательного нерва более полезной является ЭМГ, нежели СПН. Признаки вовлечения в патологический процесс других мышц, иннервируемых L2-L4, или выявление при ЭМГ патологии в параспинальных мышцах должны вызвать подозрение на более проксимальные поражения.
— Визуализирующие методы. В случаях отсутствия указаний на явную травму может потребоваться дополнительное обследование. В таких ситуациях исследование полости таза с помощью КТ или МРТ может помочь в выявлении массивных поражений или инфильтративных процессов.
Нейропатия наружного кожного нерва бедра.
Задние ответвления вентральных первичных ветвей L2-L3 спинномозговых нервов участвуют в образовании наружного кожного нерва бедра, который появляется из бокового края большой поясничной мышцы. Затем он переходит латерально в глубину фасции подвздошной мышцы и идет над портняжной мышцей, прежде чем пройти под латеральным краем паховой связки. Проникая через широкую фасцию, он делится на переднюю и заднюю ветви, которые обеспечивают чувствительную иннервацию передних отделов бедра. Часто наблюдаются анатомические вариации, касающиеся происхождения нерва (он может возникать как ветвь бедренного или бедренно-полового нерва), его хода после достижения паховой связки и, наконец, зоны распространения его чувствительных волокон.
Этиология нейропатии наружного кожного нерва бедра. В большинстве случаев в качестве причины предполагается ущемление/ компрессия нерва в области паховой связки или близлежащих областях. Однако наружный кожный нерв бедра может повреждаться также при ущемлении/компрессии в других точках, что имеет место при массивных забрюшинных поражениях, хирургических вмешательствах (особенно тех, которые захватывают забрюшинные структуры, тазовые или паховые точки) и травмах бедра.
Клиническая картина нейропатии наружного кожного нерва бедра
Анамнез. Частым проявлением является ощущение боли, жжения или «ползания мурашек» в переднелатеральной части бедра с различными степенями снижения чувствительности, усиливающееся при ходьбе и подъеме из кресла. Часто пациент растирает бедро, чтобы уменьшить эти ощущения, и это также может служить диагностической подсказкой.
Клиническое обследование при нейропатии наружного кожного нерва бедра
— Неврологическое. Область чувствительных расстройств обычно невелика и захватывает латеральную поверхность бедра.
— Общее. Тщательная пальпация вдоль паховой связки и переднего верхнего края входа в таз позволяет, как правило, выявить локализованную область болезненности и спровоцировать симптомы, что в то же время подтверждает диагноз.
Дифференциальный диагноз нейропатии наружного кожного нерва бедра. Первым заболеванием, с которым необходимо проводить дифференциальный диагноз, является нейропатия бедренного нерва. Нужно помнить также о плексопатии поясничного сплетения и радикулопатии L2, но вряд ли можно ошибиться при их дифференциации. Ограниченные расстройства чувствительности, отсутствие двигательных нарушений и сохраненные рефлексы помогают исключить эти заболевания.
Обследование нейропатии наружного кожного нерва бедра. Хотя клинических данных бывает обычно достаточно для постановки диагноза, в случае сомнений или при наличии существующей ранее патологии, которая может осложнить диагностику (забрюшинные объемные образования), может потребоваться дополнительное обследование.
В отличие от других синдромов ущемления, положительная реакция на лечение также помогает подтвердить диагноз нейропатии наружного кожного нерва бедра. Помня об этом, вполне уместно вводить препараты-анестетики в предполагаемую точку выхода наружного кожного нерва бедра (медиальнее передней верхней подвздошной ости и под паховой связкой) или в точку локальной болезненности. Ответ на такую терапию не только подтверждает диагноз, но может также привести к облегчению симптомов.
— Электродиагностика. Из-за сложности вызвать рефлекс при тесте стимуляции нерва (NSS) в контрольной группе здоровых субъектов применение этого метода у больных с подозрением на нейропатию наружного кожного нерва бедра ограничено. Однако ЭМГ-исследования играют роль в оценке пациентов с необычными или неясными симптомами, поскольку выявление клинически не проявляющихся двигательных нарушений подразумевает вовлечение в патологический процесс не только одного наружного кожного нерва бедра.
— Визуализирующие методы. Проведение рентгенологических методов исследования не является необходимым, за исключением случаев, когда имеется клинически обоснованное предположение о наличии забрюшинных или тазовых объемных образований, приводящих к ущемлению наружного кожного нерва бедра. Однако присутствие необъяснимых или сопутствующих симптомов со стороны желудочно-кишечного или мочеполового трактов должно вызвать подозрение в существовании данной патологии.
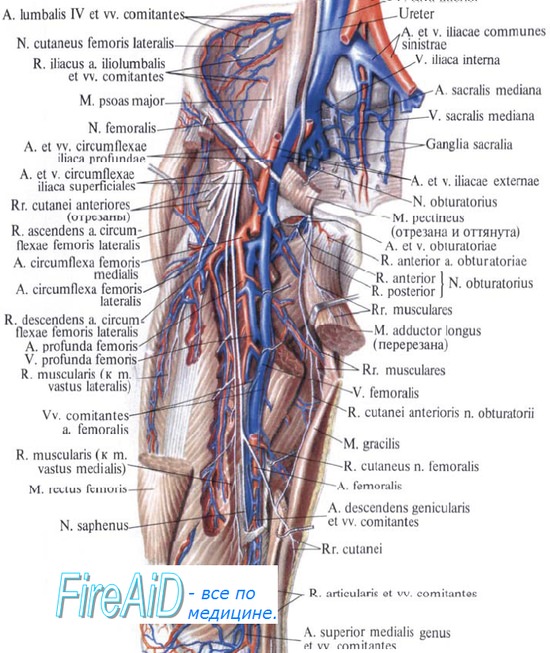
Запирательный нерв
Запирательный нерв формируется из поясничного сплетения и спускается внутри поясничной мышцы, выходя через ее медиальный край в полость таза. Далее путь нерва продолжается вдоль боковой стенки малого таза, через запирательный канал нерв выходит на бедро. Здесь он делится короткой приводящей мышцей на переднюю и заднюю ветви.
Функции
Таким образом, запирательный нерв имеет три ветви: заднюю, переднюю и кожную.
Друзья, совсем скоро состоится семинар «Нейродинамика. Концепция Шаклока. Нижняя четверть.» Узнать подробнее…
Двигательная порция нерва иннервирует
Сенсорная порция нерва обеспечивает чувствительность
Клиническая значимость
Повреждение запирательного нерва встречается редко, так как он залегает в области таза и глубоко в медиальной части бедра. Нерв может быть поврежден в результате прямой травмы или травмы окружающих мягких тканей. Легкое повреждение запирательного нерва можно лечить с помощью физиотерапии. В более тяжелых случаях может потребоваться хирургическое вмешательство.
Повреждение нерва может быть связано с
Нейропатия запирательного нерва
Диагностика
Лечение
Sorenson EJ. Chen JJ. Daube JR. 2002
Bradshaw C. McCrory P. Bell S. Brukner P. 1997
Боль при невропатии
Радикулопатия (поражение корешка) вследствие компрессии (сдавления) любого из поясничных и/или крестцовых корешков может приводить к болям в области таза.
Клинические проявления компрессии корешков при остеохондрозе
Распространение боли/зоны нарушения чувствительности
По внутрипередним отделам бедра до колена и иногда ниже
Четырехглавая мышца бедра
От поясницы в ягодицу >>по наружному краю бедра>>по передненаружной поверхности голени к 1-3 пальцам стопы
Передняя большеберцовая мышца
Трехглавая мышца голени
*В таблице приведены наиболее часто поражаемые корешки, способные вызвать тазовую боль (чаще всего поражаются корешки L5, S1).
Такое сдавление может происходить в результате сужения мышечно-фасциальных и/или костно-мышечных каналов, в которых проходят нервы. Это происходит вследствие местного разрастания соединительной ткани, при длительном однообразном перенапряжении мышечно-связочного аппарата у спортсменов и/или в результате профессиональной деятельности, при травмах мягких тканей и/или вывихах.
Синдромы сдавления называют еще туннельными синдромами, когда в силу сдавления нервного ствола и питающих его сосудов в нем наступают те или иные изменения.
В нашей статье мы рассмотрим поражение (невропатию) срамного нерва, запирательного нерва, «синдром каузалгии пахово-генитальной зоны», латерального кожного нерва бедра и поражение пояснично-крестцового сплетения.
Симптомы сдавления седалищного нерва рассмотрены в синдроме грушевидной мышцы (см. выше).
Нерв обеспечивает чувствительность в области ануса и промежности, отвечает за работу (иннервирует) мышц области промежности, пузырного (расположенного в мочевом пузыре) и уретрального (в мочеиспускательном канале) сфинктеров (мышц ответственных за удержание мочи).
Помимо боли, в этих же областях могут возникать неприятные ощущения онемения, покалывания, жжения.
Боль и неприятные ощущения усиливаются при сидении и уменьшаются в положении стоя.
Могут быть непродолжительные задержки мочеиспускания.
При осмотре никаких изменений в области промежности не обнаруживается.
НЕВРОПАТИЯ ЗАПИРАТЕЛЬНОГО НЕРВА (n. obturatorius)
Первыми признаками сдавления запирательного нерва обычно являются боли, которые возникают в паховой области и по внутренней поверхности бедра, в области тазобедренного сустава.
Обычно боль усиливается при кашле, напряжении мышц брюшного пресса, то есть при любых состояниях повышающих внутрибрюшное давление. Кроме того, усилению боли способствует разгибание бедра, его отведение и поворот внутрь.
Могут иметь место чувство онемения и «ползания мурашек» в средней и нижней части внутренней поверхности бедра. Позднее в этих же областях появляется зона сниженной чувствительности (гипестезии).
Двигательные нарушения проявляются слабостью приводящих мышц бедра: слабость при сведении бедер, затруднение при выполнении просьбы класть одну ногу на другую.
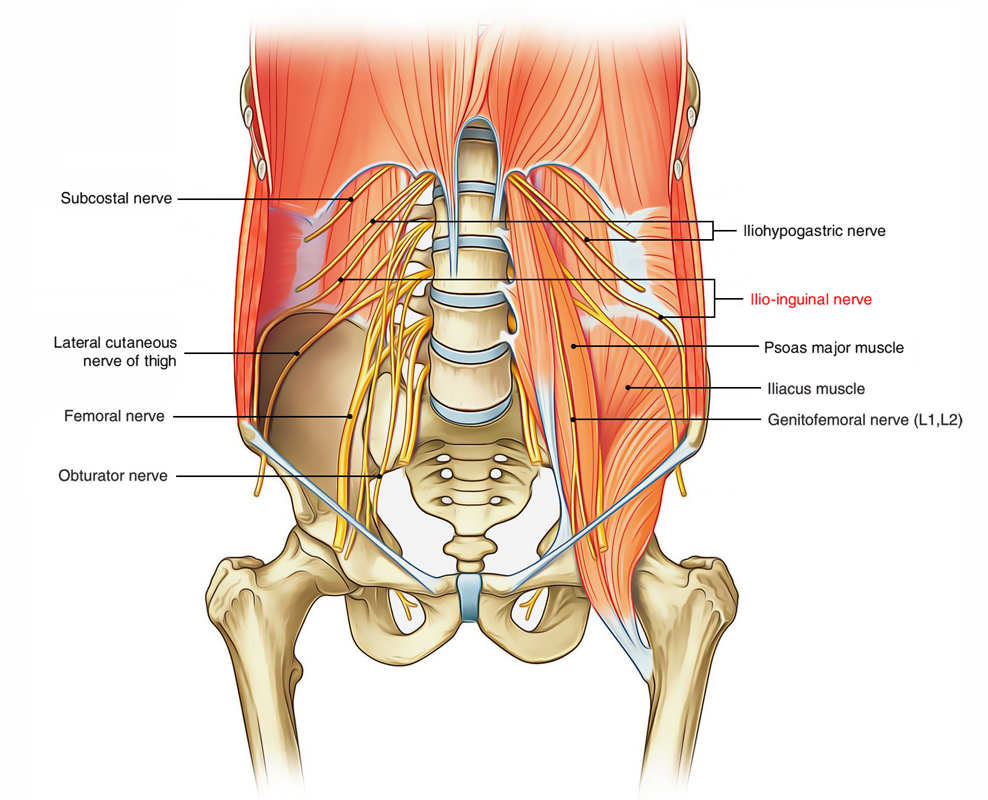
СИНДРОМ «КАУЗАЛГИИ ПАХОВО-ГЕНИТАЛЬНОЙ ЗОНЫ»
Данный синдром развивается при поражении подвздошно-подчревного (n. iliohypogastricus), подвздошно-пахового (n. ilioinguinalis), бедренно-полового
(n. genitofemoralis) нервов.
Функцией всех трех перечисленных нервов является обеспечение чувствительности кожи в паховой области.
Иногда наблюдается щадящая походка: человек передвигается мелкими шажками с наклоном вперед, при которой уменьшается напряжение брюшного пресса и, соответственно, болевой синдром.
Дополнительным диагностическим тестом служит надавливание на точку, расположенную немного к центру от передней верхней ости подвздошной кости. При этом воспроизводится характерная для данного синдрома боль.
НЕВРОПАТИЯ НАРУЖНОГО КОЖНОГО НЕРВА БЕДРА (n. cutaneus femoris lateralis)
Это чувствительный нерв, он ответственен за чувствительность в области наружных (латеральных) отделов бедра.
Невропатия проявляется жгучими стойкими болями в области наружной поверхности бедра и чувством онемения, «ползания мурашек», покалывания в этой же области.
Эти явления усиливаются при вставании и ходьбе.
Люди, страдающие невропатией наружного кожного нерва бедра, описывают боль при вставании как вспыхивающий, «огненный шар» в области боковой поверхности бедра и распространяющийся книзу по бедру, не доходя до колена.
Болевая точка при данном виде невропатии выявляется под передневерхней остью подвздошной кости.
ЛЮМБО-САКРАЛЬНАЯ ПЛЕКСОПАТИЯ
Проявляется выраженной стойкой односторонней тазовой болью, плохо поддающейся лечением анальгетиками. Как правило, имеются симптомы основного заболевания.
При подозрении на наличие тазовой плексопатии необходим поиск возможных причин поражения сплетения.
Не смотря на попытку максимально полно осветить в нашей статье такую проблему как тазовая боль в неврологии, данная информация не должна использоваться для самостоятельной диагностики, и не может служить заменой очной консультации врача.
В случае если Вы обеспокоены своим собственным здоровьем или здоровьем своих близких, обратитесь, пожалуйста, к врачу.
Нет опубликованных отзывов
Окончил в 1998г. Приднестровский государственный университет им. Т.Г. Шевченко по специальности «Лечебное дело»
2002г. – 2005г. – Московский областной институт управления, г. Балашиха. Квалификация «юрист» по специальности «Юриспруденция».
повышение квалификации по терапии – в 2008, 2013гг.
повышение квалификации в ГОУ ВПО «Калужский государственный университет имени К.Э. Циолковского» по программе «Современные технологии образования» в 2011г.
Наличие сертификатов специалиста:
«Организация здравоохранения и общественное здоровье»
Обучение по нейрохирургии для взрослых в 1998, 2006 и 2011 годах. Специализация по детской нейрохирургии в 2000 году. Специализация по хирургии и лечению заболеваний позвоночника в 2006 году. В 2008 году прошел узкую специализацию «Локальная инъекционная терапия болевых синдромов»(Проведение блокад). Ежегодно принимает участие в Российских и Европейских научных конференциях по нейрохирургии и проблемам боли.
Член Российской Ассоциации интервенционного лечения боли.
В 2011 году прошел первичную специализацию «Организация здравоохранения и общественное здоровье» и обучение в Высшей медицинской школе «Организация работы медицинского центра». С 2012 года ведет хирургическую практику в Клинике «Ортоспайн» г Москва. В 2014 году прошел курс обучения «Малоинвазивные методы хирургического лечения заболеваний позвоночника». В 2017 году прошел специализацию по технике проведения УЗИ контролируемых медикаментозных блокад.
В 2005г. поступил на факультет «Лечебное дело» в Смоленскую Государственную Медицинскую Академию. Успешно окончил ее в 2011г., получил квалификацию врача по специальности «Лечебное дело».
С 2011г. по 2012г. проходил интернатуру на базе больницы скорой медицинской помощи г. Смоленска по специальности «Травматология и ортопедия». За время прохождения интернатуры получил базовые знания работы с пациентами травматологического профиля. По окончании интернатуры получил сертификат по специальности «Травматология и ортопедия».
В 2012г. произошло первое знакомство с городом Калуга, получил опыт работы в Больнице Скорой Медицинской Помощи им. Шевченко К.Н. в травматологическом отделении. За время работы в должности врача травматолога-ортопеда овладел всеми видами консервативного лечения пациентов травматологического и ортопедического профиля, основными методиками интрамедуллярного, накостного, комбинированного, внеочагового остеосинтеза при переломах различной локализации и степени сложности у пациентов травматологического и ортопедического профиля.
С 2019 г. по настоящее время работает в ортопедическом отделении Калужской Областной Клинической Больнице в должности врача травматолога-ортопеда.
С 2020 г. работает в Калужской Клинике Боли в должности врача травматолога-ортопеда.
Невропатия седалищного нерва. Синдром грушевидной мышцы
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004).
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004). Причины развития невропатического болевого синдрома могут быть различными: сахарный диабет, паранеопластические процессы, ВИЧ, герпес, хронический алкоголизм (А. М. Вейн, 1997; И. А. Строков, А. Н. Баринов, 2002).
При поражении периферической нервной системы выделяют два типа боли: дизестезическую и трункальную. Поверхностная дизестезическая боль обычно наблюдается у пациентов с преимущественным поражением малых нервных волокон. Трункальная боль встречается при компрессии спинно-мозговых корешков и туннельных невропатиях.
У пациентов с этим видом болевого синдрома невозможно выбрать оптимальную стратегию лечения без идентификации патофизиологических механизмов. Поэтому при определении тактики терапии необходимо учитывать локализацию, характер и выраженность клинических проявлений болевого синдрома.
Под компрессионно-ишемической (туннельной) невропатией понимают невоспалительные поражения периферического нерва, развивающиеся под влиянием компрессии или ишемических воздействий.
В зоне компрессии соответствующего нерва нередко находят болезненные уплотнения или утолщения тканей, приводящие к существенному сужению костно-связочно-мышечных влагалищ, через которые проходят нервно-сосудистые стволы.
В настоящее время известно множество вариантов компрессионных невропатий. Их клиническая картина складывается из трех синдромов: вертебрального (в случаях участия одноименного фактора), неврального периферического, рефлекторно-миотонического или дистрофического. Вертебральный синдром на любом этапе обострения, и даже в стадии ремиссии, может вызывать изменения в стенках «туннеля». Миодистрофический очаг, выступающий в качестве реализующего звена, обусловливает невропатию на фоне своего клинического пика. Неврологическая картина компрессионных невропатий складывается из симптомов поражения той или иной выраженности в соответствующих мио- и дерматомах. Диагноз компрессионных невропатий ставится при наличии болей и парестезий в зоне иннервации данного нерва, двигательных и чувствительных расстройств, а также болезненности в зоне рецепторов соответствующего канала и вибрационного симптома Тинеля. При затруднениях в диагностике используются электронейромиографические исследования: определяются поражения периферического нейрона, соответствующего данному нерву, и степень уменьшения скорости проведения импульса по нерву дистальнее места его компрессии. Синдром грушевидной мышцы — самая распространенная туннельная невропатия. Патологическое напряжение грушевидной мышцы при компрессии корешка L5 или S1, а также при неудачных инъекциях лекарственных веществ ведет к сдавливанию седалищного нерва (или его ветвей при высоком отхождении) и сопровождающих его сосудов в подгрушевидном пространстве.
Для выбора правильной стратегии терапии необходимо четко знать основные клинические симптомы поражения той или иной области. Основные клинические проявления поражения нервов крестцового сплетения:
Наиболее трудны в плане диагностики поражения в области таза или выше ягодичной складки — из-за наличия соматической или гинекологической патологии у пациентов. Клинические симптомы поражения в области таза или выше ягодичной складки складываются из следующих вариантов нарушений двигательных и чувствительных функций.
Поражение седалищного нерва на уровне подгрушевидного отверстия может наблюдаться в двух вариантах:
Для компрессии седалищного нерва и идущих рядом сосудов характерны следующие клинические проявления: ощущение постоянной тяжести в ноге, боли тупого, «мозжащего» характера. При кашле и чихании усиления болей не наблюдается. Отсутствует атрофия ягодичной мускулатуры. Зона гипестезии не распространяется выше коленного сустава.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе. Часто синдром грушевидной мышцы регистрируется в гинекологической практике. При синдроме грушевидной мышцы возможно:
Клиническая картина синдрома грушевидной мышцы состоит из локальных симптомов и симптомов сдавления седалищного нерва. К локальным относится ноющая, тянущая, «мозжащая» боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках; несколько стихает в положении лежа и сидя с разведенными ногами. При хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне–Бобровниковой) грушевидная мышца. При перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги (симптом Виленкина). Клиническая картина сдавления сосудов и седалищного нерва в подгрушевидном пространстве складывается из топографо-анатомических «взаимоотношений» его больше- и малоберцовых ветвей с окружающими структурами. Боли при компрессии седалищного нерва носят тупой, «мозжащий» характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения), с иррадиацией по всей ноге или преимущественно по зоне иннервации больше- и малоберцовых нервов. Провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации. Иногда снижаются ахиллов рефлекс, поверхностная чувствительность. При преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени. В них появляются боли при ходьбе, при пробе Ласега. Пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах. У некоторых больных сдавление нижней ягодичной артерии и сосудов самого седалищного нерва сопровождается резким переходящим спазмом сосудов ноги, приводящим к перемежающейся хромоте. Пациент вынужден при ходьбе останавливаться, садиться или ложиться. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ. Таким образом, кроме перемежающейся хромоты при облитерирующем эндартериите существует также подгрушевидная перемежающаяся хромота. Важным диагностическим тестом является инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Распознать указанный синдром помогают определенные мануальные тесты.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Значительное уменьшение или исчезновение болей по ходу седалищного нерва может рассматриваться как динамический тест, показывающий, что боли обусловлены компрессионным воздействием спазмированной мышцы.
Поражения седалищного нерва
Поражения седалищного нерва ниже выхода из малого таза (на уровне бедра и ниже) или в полости малого таза характеризуют следующие признаки.
Кроме вышеописанных клинических симптомов, вероятно развитие вазомоторных и трофических расстройств: повышение кожной температуры на пораженной ноге. Голень и стопа становятся холодными и цианотичными. Часто на подошве обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз. Появляются изменения цвета и формы ногтей, трофические нарушения на пятке, тыльной поверхности пальцев, наружном крае стопы, регистрируется снижение силы, а также атрофия мышц стопы и голени. Больной не может встать на носки или на пятки. Для определения начального поражения седалищного нерва можно использовать тест на определение силы полусухожильной, полуперепончатой и двуглавой мышц бедра.
Синдром седалищного нерва (ишемически-компрессионная невропатия седалищного нерва). В зависимости от уровня (высоты) поражения возможны разные варианты синдрома седалищного нерва.
Очень высокий уровень поражения (в тазу или выше ягодичной складки) характеризуется: параличом стопы и пальцев, утратой ахиллова и подошвенного рефлексов; анестезией (гипестезией) почти всей голени и стопы, кроме зоны n. sapheni; выпадением функций двуглавой мышцы бедра, полусухожильной, полуперепончатой мышц; гипестезией (анестезией) по задненаружной поверхности бедра; невозможностью вращения бедра кнаружи; наличием положительных симптомов натяжения (Ласега, Бонне); наличием вазомоторных и трофических расстройств (гипер- или гипотрихоз, гипо- или гипергидроз, изменение роста ногтей, образование трофических язв в области пятки и наружного края стопы).
Поражение на уровне подгрушевидного отверстия складывается из двух групп симптомов — поражения самой грушевидной мышцы и седалищного нерва. К первой группе симптомов относят: болезненность при пальпации верхневнутренней части большого вертела бедра (места прикрепления грушевидной мышцы к капсуле этого сочленения); болезненность при пальпации в нижней части крестцово-подвздошного сочленения; симптом Бонне (пассивное приведение бедра с ротацией его внутрь, вызывающее боли в ягодичной области, реже — в зоне иннервации седалищного нерва); болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва характеризуются чувством постоянной тяжести в ноге, тупым, «мозжащим» характером боли, отсутствием усиления болей при кашле и чихании, а также атрофии ягодичной мускулатуры, зона гипестезии не поднимается выше коленного сустава.
Поражение на уровне бедра (ниже выхода из малого таза) и до уровня деления на мало- и большеберцовый нервы характеризуется: нарушением сгибания ноги в коленном суставе; специфической походкой; отсутствием активных движений в стопе и пальцах, которые умеренно отвисают; присоединяющейся через 2–3 нед атрофией парализованных мышц, часто маскирующей пастозность ноги; гипестезией (анестезией) по задненаружной поверхности голени, тылу стопы, подошве и пальцам; нарушением суставно-мышечной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы; отсутствием вибрационной чувствительности на наружной лодыжке; болезненностью по ходу седалищного нерва — в точках Валле и Гара; положительным симптомом Ласега; исчезновением ахиллова и подошвенного рефлексов.
Синдром неполного повреждения седалищного нерва характеризуется наличием болей каузалгического характера («жгучие» боли, усиливаются при опускании ноги, провоцируются легким прикосновением); резкими вазомоторными и трофическими расстройствами (первые 2–3 нед кожная температура на больной ноге на 3–5 °С выше («горячая кожа»), чем на здоровой, в дальнейшем голень и стопа становятся холодными и цианотичными). Часто на подошвенной поверхности обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз, изменения формы, цвета и темпа роста ногтей. Иногда возникают трофические язвы на пятке, наружном крае стопы, тыльной поверхности пальцев. На рентгенограммах выявляются остеопороз и декальцификация костей стопы.
Синдром начального поражения седалищного нерва может быть диагностирован путем использования тестов для определения силы полусухожильной и полуперепончатых мышц.
Синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра. Полный синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра характеризуется нарушением ротации бедра кнаружи. Синдром частичного поражения указанной группы нервов может диагностироваться на основании использования тестов для определения объема движений и силы обследуемого.
Синдром верхнего ягодичного нерва. Полный синдром верхнего ягодичного нерва характеризуется нарушением отведения бедра с частичным нарушением ротации последнего, затруднением поддержания вертикального положения туловища. При двустороннем параличе указанных мышц больному трудно стоять (стоит неустойчиво) и ходить (появляется так называемая «утиная походка» с переваливанием с бока на бок). Синдром частичного поражения верхнего ягодичного нерва можно выявить с помощью теста, определяющего силу ягодичных мышц. По степени снижения силы по сравнению со здоровой стороной делается заключение о частичном поражении верхнего ягодичного нерва.
Синдром нижнего ягодичного нерва. Полный синдром нижнего ягодичного нерва характеризуется затруднением разгибания ноги в тазобедренном суставе, а в положении стоя — затруднением выпрямления наклоненного таза (таз наклонен вперед, при этом в поясничном отделе позвоночника наблюдается компенсаторный лордоз). Затруднены вставание из положения сидя, подъем по лестнице, бег, прыжки. При длительном поражении указанного нерва отмечаются гипотония и гипотрофия ягодичных мышц. Синдром частичного поражения нижнего ягодичного нерва может диагностироваться с помощью теста для определения силы большой ягодичной мышцы. По степени снижения объема и силы указанного движения (и в сравнении их со здоровой стороной) делают заключение о степени нарушения функций нижнего ягодичного нерва.
Лечение
Терапия невропатии седалищного нерва требует знания этиологических и патогенетических механизмов развития заболевания. Тактика лечения зависит от тяжести и скорости прогрессирования заболевания. Патогенетическая терапия должна быть направлена на устранение патологического процесса и его отдаленных последствий. В остальных случаях лечение должно быть симптоматическим. Его цель — продление стойкой ремиссии и повышение качества жизни пациентов. Основным критерием оптимального лечебного воздействия на пациента является сочетание медикаментозных и немедикаментозных методов. Среди последних лидируют физиотерапевтические методики и методы постизометрической релаксации.
При нарушении функции мышц тазового пояса и нижней конечности рекомендуется использовать одну из техник мануальной терапии — постизометрическое расслабление (ПИР), т. е. растяжение спазмированной мышцы до ее физиологической длины после максимального напряжения. Основными принципами медикаментозной терапии поражений периферической нервной системы являются раннее начало лечения, снятие болевого синдрома, сочетание патогенетической и симптоматической терапии. Патогенетическая терапия направлена в первую очередь на борьбу с оксидантным стрессом, воздействием на микроциркуляторное русло, улучшение кровоснабжения пораженного участка, снятие признаков нейрогенного воспаления. С этой целью применяются антиоксидантные, вазоактивные и нестероидные противовоспалительные препараты (НПВП). Сложность медикаментозной терапии связана в большинстве случаев с запутанной анатомо-физиологической иерархией структур, вовлеченных в патологический процесс. Отчасти это обусловлено строением и функционированием структур пояснично-крестцового сплетения. В то же время базисным механизмом, лежащим в основе развития невропатии, является четкая корреляция между компрессией и ишемией нерва и развитием оксидантного стресса.
Оксидантный стресс — нарушение равновесия между продукцией свободных радикалов и активностью антиоксидантных систем. Развившийся дисбаланс приводит к усиленной продукции соединений (нейротрансмиттеров), выделяющихся поврежденными тканями: гистамин, серотонин, АТФ, лейкотриены, интерлейкины, простагландины, окись азота и т. д. Они приводят к развитию нейрогенного воспаления, увеличивая проницаемость сосудистой стенки, а также способствуют высвобождению тучными клетками и лейкоцитами простагландина E2, цитокинов и биогенных аминов, повышая возбудимость ноцицепторов.
В настоящее время появились клинические работы, посвященные использованию препаратов, улучшающих реологические свойства крови и эндотелийзависимые реакции стенки сосудов у пациентов с компрессионными невропатиями. Такие препараты, как производные тиоктовой кислоты (тиогамма, тиоктацид) и гинкго билоба (танакан), успешно применяются с целью уменьшения проявлений оксидантного стресса. Однако патогенетически более обосновано применение лекарственных средств, обладающих поливалентным механизмом действия (церебролизин, актовегин).
Приоритетность использования актовегина обусловлена возможностью его назначения для проведения лечебных блокад, хорошей сочетаемостью с другими лекарственными средствами. При компрессионно-ишемических невропатиях, как в острой, так и в подострой стадиях заболевания, целесообразно применение актовегина, особенно при отсутствии эффекта от других способов лечения. Назначается капельное введение 200 мг препарата в течение 5 дней, с последующим переходом на пероральное применение.
В механизмах развития заболеваний периферической нервной системы важное место занимают нарушения гемодинамики в структурах периферической нервной системы, ишемия, расстройство микроциркуляции, нарушения энергообмена в ишемизированных нейронах со снижением аэробного энергообмена, метаболизма АТФ, утилизации кислорода, глюкозы. Патологические процессы, протекающие в нервных волокнах при невропатиях, требуют коррекции вазоактивными препаратами. С целью улучшения процессов микроциркуляции и активизации процессов обмена и гликолиза у пациентов с туннельными невропатиями применяются кавинтон, галидор, трентал, инстенон.
Инстенон — комбинированный препарат нейропротекторного действия, включающий вазоактивный агент из группы пуриновых производных, влияющий на состояние восходящей ретикулярной формации и корково-подкорковые взаимоотношения, а также процессы тканевого дыхания в условиях гипоксии, физиологические механизмы ауторегуляции церебрального и системного кровотока. При невропатиях инстенон применяют внутривенно капельно 2 мл в 200 мл физиологического раствора, в течение 2 ч, 5–10 процедур на курс. Затем продолжается пероральный прием инстенона форте по 1 таблетке 3 раза в день в течение месяца. При невропатиях с симпатологическим синдромом показано применение инстенона по 2 мл внутримышечно 1 раз в сутки в течение 10 дней. При компрессионно-ишемических (туннельных) невропатиях используется аналогичная методика. Это способствует улучшению микроциркуляции и метаболизма в ишемизированном нерве. Особенно хороший эффект отмечается при сочетанном применении актовегина (капельно) и инстенона (внутримышечные инъекции или пероральное применение).
Галидор (бенциклана фумарат) — препарат, имеющий широкий спектр действия, что обусловлено блокадой фосфодиэстеразы, антисеротониновым эффектом, кальциевым антагонизмом. Галидор назначается в суточной дозе 400 мг в течение 10–14 дней.
Трентал (пентоксифиллин) применяют по 400 мг 2–3 раза в сутки внутрь или 100–300 мг внутривенно капельно в 250 мл физиологического раствора.
Назначение комбинированных препаратов, включающих большие дозы витамина В, противовоспалительных средств и гормонов, нецелесообразно.
Средствами первого ряда для снятия болевого синдрома остаются НПВП. Основной механизм действия НПВП — ингибирование циклооксигеназы (ЦОГ-1, ЦОГ-2) — ключевого фермента каскада метаболизма арахидоновой кислоты, приводящего к синтезу простагландинов, простациклинов и тромбоксанов. В связи с тем, что метаболизм ЦОГ играет главную роль в индукции боли в очаге воспаления и передаче ноцицептивной импульсации в спинной мозг, НПВП широко используются в неврологической практике. Имеются данные о том, что их принимают 300 млн пациентов (Г. Я. Шварц, 2002).
Все противовоспалительные средства оказывают собственно противовоспалительное, анальгезирующее и жаропонижающее действие, способны тормозить миграцию нейтрофилов в очаг воспаления и агрегацию тромбоцитов, а также активно связываться с белками сыворотки крови. Различия в действии НПВП носят количественный характер (Г. Я. Шварц, 2002), но именно они обусловливают выраженность терапевтического воздействия, переносимость и вероятность развития побочных эффектов у больных. Высокая гастротоксичность НПВП, коррелирующая с выраженностью их саногенетического действия, связана с неизбирательным ингибированием обеих изоформ циклооксигеназы. В связи с этим для лечения выраженных болевых синдромов, в том числе длительного, необходимы препараты, обладающие противовоспалительным и анальгезирующим действиями при минимальных гастротоксических реакциях. Наиболее известное и эффективное лекарственное средство из этой группы — ксефокам (лорноксикам).
Ксефокам — препарат с выраженным антиангинальным действием, которое достигается за счет сочетания противовоспалительного и сильного обезболивающего эффектов. Он является на сегодняшний день одним из наиболее эффективных и безопасных современных анальгетиков, что подтверждено клиническими исследованиями. Эффективность перорального применения по схеме: 1-й день — 16 и 8 мг; 2–4-й дни — 8 мг 2 раза в день, 5-й день — 8 мг/сут — при острых болях в спине достоверно доказана. Анальгетический эффект в дозе 2–16 мг 2 раза в сутки в несколько раз выше, чем у напраксена. При туннельных невропатиях рекомендуется использование препарата в дозе 16–32 мг. Курс лечения составляет не менее 5 дней при одноразовой ежедневной процедуре. Рекомендуется применение препарата ксефокам для лечения синдрома грушевидной мышцы по следующей методике: утром — внутримышечно 8 мг, вечером — 8–16 мг внутрь, в течение 5–10 дней, что позволяет добиться быстрого и точного воздействия на очаг воспаления при полном обезболивании с минимальным риском развития побочных реакций. Возможно проведение регионарных внутримышечных блокад в паравертебральную область по 8 мг на 4 мл 5% раствора глюкозы ежедневно в течение 3–8 дней. Симптоматическая терапия — метод выбора для купирования алгических проявлений. Наиболее часто для лечения туннельных невропатий используются лечебные блокады с анестетиками. Стойкий болевой синдром длительностью более 3 нед свидетельствует о хронизации процесса. Хроническая боль — сложная терапевтическая проблема, требующая индивидуального подхода.
В первую очередь необходимо исключить другие причины возникновения боли, после чего целесообразно назначение антидепрессантов.
М. В. Путилина, доктор медицинских наук, профессор
РГМУ, Москва