Что такое нейролептические боли
Невропатическая боль: причины и лечение
Боль — это защитный механизм, который предупреждает нас о реальном или потенциальном вреде. Однако, когда боль затягивается во времени, она становится хронической или сама становится болезнью. Хроническая боль затрагивает от 19% до 31% населения в целом, из этого процента предполагается, что 20% имеют невропатическое происхождение.
Невропатическая боль возникает из-за травмы или изменения функционирования центральной или периферической нервной системы. Это вызывает болезненные ощущения даже при отсутствии внешней угрозы, в отличие от ноцицептивной боли. Ноцицептивная боль: неприятное восприятие и ощущение, которое мы испытываем при столкновении с болезненным раздражителем. Например, уколовшись иглой.
На что похожа невропатическая боль?
Нейропатическая боль возникает у людей по-разному, от легкой до чрезвычайно сильной. Боль появляется спустя время после травмы нервной системы и редко проходит самопроизвольно. Хотя все пациенты снимают боль, ощущения могут радикально отличаться у людей, страдающих одним и тем же заболеванием, или наоборот. Этот сорт зависит от причинных, наследственных и экологических факторов. Однако невропатическая боль включает как отрицательные, так и положительные симптомы.
Отрицательные симптомы, такие как потеря чувствительности к болевым раздражителям, температуре, обычно являются первыми индикаторами. С другой стороны, положительные симптомы, возникающие в результате повреждения нервов, могут быть спонтанными или вызванными.
К спонтанным симптомам относятся:
Что касается вызванных симптомов, это может быть:
Помимо этих симптомов, у людей с невропатической болью часто развиваются нарушения сна и психологические расстройства из-за боли, которую они испытывают.
Причины
Как упоминалось выше, невропатическая боль возникает из-за повреждения путей, передающих информацию о боли, из-за перенесенного ранее заболевания или травмы.
Поэтому причины настолько разнообразны, что их обычно классифицируют на четыре группы в зависимости от их местоположения:
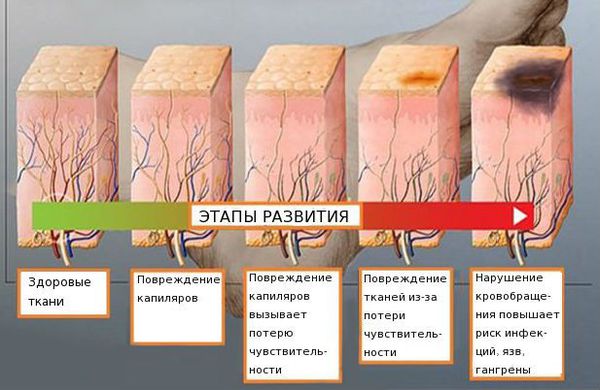
В случае не хронической боли поврежденные ткани воспаляются, вызывая временную сенсибилизацию области, которая позволяет тканям заживать. Однако, когда боль и сенсибилизация сохраняются, рецептивные нейроны начинают действовать неадаптивным образом. Это приведет к тому, что определенные раздражители будут вызывать боль, которую они не вызывали раньше или которая воспринимается более интенсивно.
Лечение невропатической боли
Чтобы найти правильное лечение, необходим хороший диагноз. Поскольку невропатическая боль имеет очень разные симптомы, необходимо найти оптимальную комбинацию, адаптированную к пациенту и его патологии.
Три группы процедур
В наиболее рекомендуемой первой линии лекарств включают антидепрессанты и нейромодуляторы, а также местные анестетики.
Лекарства второго ряда включают опиоиды. Противосудорожные препараты и антидепрессанты являются группой третьей линии.
Немедикаментозные методы лечения
В дополнение к этим методам лечения в некоторых случаях также рекомендуется пройти курс мануальной терапии, акупунктуры, физиотерапии и т. д. Точно так же психологическая терапия может помочь облегчить психологические расстройства и улучшить качество жизни.
Однако наиболее важным при лечении нейропатической боли является ее обновление и переоценка, чтобы увидеть, насколько она эффективна для пациента.
Что такое невропатия (нейропатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Г. В., невролога со стажем в 15 лет.
Определение болезни. Причины заболевания
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
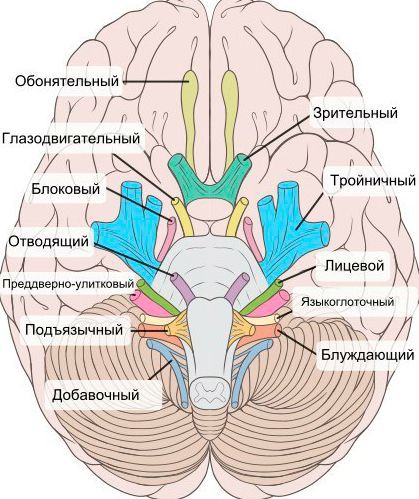
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
Для повреждения периферической нервной системы характерны основные синдромы:
Патогенез невропатии
Классификация и стадии развития невропатии
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
II. Множественные нейропатии (поражение нескольких отдельных нервов).
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
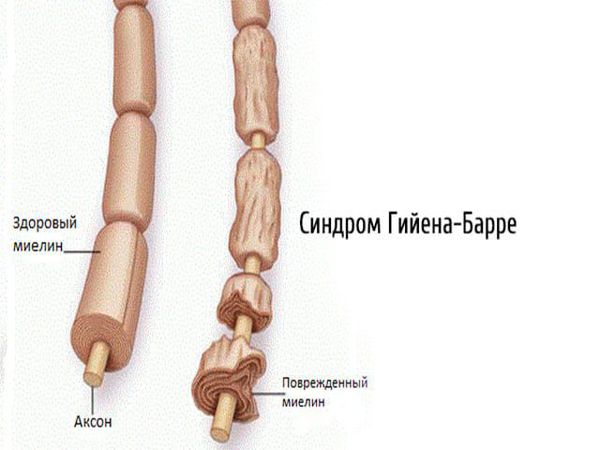
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
Осложнения невропатии
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
Прогноз. Профилактика
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Нейролептический синдром
Общие сведения
Нейролептический синдром (нейролептические экстрапирамидные расстройства) – неврологические расстройства, возникающие при лечении антипсихотиками. Отличаются большим разнообразием, могут быть острыми или хроническими. В первые годы применения нейролептиков (в основном – аминазина) экстрапирамидные расстройства были настолько распространенными, что специалисты даже считали их обязательным следствием фармакотерапии и признаком, по которому можно оценивать эффективность того или иного препарата. В последующем, после более детального изучения принципов действия антипсихотиков и появления лекарственных средств нового поколения (атипичных нейролептиков) эта точка зрения была признана неверной.
Несмотря на уменьшение распространенности данного синдрома, проблема возникновения экстрапирамидных расстройств при лечении антипсихотиками не теряет своей актуальности. Исследователи утверждают, что каждый третий случай развития паркинсонизма обусловлен приемом лекарственных средств. Нейролептический синдром ухудшает качество жизни больных, влечет за собой снижение или утрату трудоспособности и негативно влияет на социализацию. Лечение нейролептического синдрома осуществляют специалисты в области психиатрии и неврологии.
Причины и классификация нейролептического синдрома
Причины развития нейролептического синдрома окончательно не выяснены. С учетом свойств антипсихотиков психиатры и неврологи предполагают, что неврологические расстройства провоцируются блокадой дофаминовых рецепторов и последующими компенсаторными реакциями, обуславливающими нарушение баланса нейротрансмиттеров и разрушение связей между таламусом и подкорковыми структурами. Нейролептический синдром может возникать при использовании любых нейролептиков, однако некоторые нарушения чаще выявляются при терапии типичными антипсихотиками.
С учетом времени появления различают три разновидности нейролептического синдрома: ранний, затяжной и хронический. Ранние экстрапирамидные расстройства появляются в первые дни лечения и исчезают после прекращения приема антипсихотиков. Затяжной нейролептический синдром диагностируется при продолжительной лекарственной терапии, нарушения исчезают в течение нескольких месяцев. Хронические экстрапирамидные расстройства развиваются при многолетней терапии и иногда сохраняются на протяжении всей жизни. С учетом преобладающей симптоматики выделяют пять видов нейролептического синдрома: нейролептический паркинсонизм, острая дистония, акатизия, поздняя дискинезия и злокачественный нейролептический синдром.
Клинические формы нейролептического синдрома
Нейролептический паркинсонизм
Является самой распространенной разновидностью нейролептического синдрома. Выявляется у 15-60% больных, получающих антипсихотические средства. Обычно возникает на начальном этапе лечения. Чаще наблюдается у пожилых женщин. Факторами риска являются когнитивные расстройства, курение, ЧМТ, сахарный диабет, органические поражения ЦНС и наличие случаев болезни Паркинсона в семье.
Нейролептический лекарственный паркинсонизм проявляется замедлением движений, мышечной скованностью, прерывистостью движений, дрожанием конечностей, оскудением мимики и гиперсаливацией. У многих больных выявляются характерные эмоциональные, когнитивные и социальные расстройства: безразличие, утрата способности получать удовольствие, замедление мышления, трудности при попытке сконцентрировать внимание, уменьшение количества социальных связей.
Дифференциальный диагноз проводят с другими формами паркинсонизма. В пользу нейролептического синдрома свидетельствует подострое начало, симметричность неврологических нарушений и незначительность постуральных расстройств. Симптомы не прогрессируют. Лечение – отмена, уменьшение дозы препарата или его замена другим антипсихотиком в сочетании с приемом холинолитиков. Обычно все проявления нейролептического синдрома исчезают в течение нескольких недель. При резистентных формах требуется увеличение дозы холинолитиков и экстракорпоральная детоксикация (гемосорбция, плазмаферез).
Острая дистония
Острая дистония возникает сразу после начала лечения или увеличения дозы. Вероятность развития нейролептического синдрома увеличивается при кокаинизме, алкоголизме, органической патологии ЦНС, гипокальциемии, нарушении функции щитовидных и паращитовидных желез. Чаще страдают молодые мужчины. Наблюдаются неврологические нарушения в виде медленных или быстрых непроизвольных движений. Вначале внезапно появляются мышечные спазмы в области головы и шеи. Возможно гримасничанье, высовывание языка, запрокидывание головы и т. п. Иногда развиваются ларингоспазм, фарингоспазм и обструкция дыхательных путей.
В последующем в насильственные движения вовлекаются мышцы туловища. Больной переразгибает спину в поясничном отделе, изгибается вправо или влево, иногда скручивается. Руки и ноги, как правило, не задействованы или мало задействованы. Спазмы часто причиняют боль и бывают настолько выраженными, что становятся причиной вывиха суставов. Выраженный ларингоспазм может представлять угрозу для жизни больного. Для устранения нейролептического синдрома уменьшают дозу или отменяют антипсихотик, вводят антихолинергические препараты.
Акатизия
Акатизия может начинаться как сразу после начала лечения (ранняя акатизия), так и на фоне длительной терапии (поздняя акатизия). Факторами риска являются женский пол, средний возраст, алкоголизм, лечение большими дозами препаратов, резкое увеличение дозы и использование типичных нейролептиков. Иногда эта форма нейролептического синдрома возникает после отмены или снижения дозы лекарственного средства и исчезает после возобновления терапии или увеличения дозы.
Данная патология проявляется непреодолимой потребностью в движении для устранения дискомфорта и внутреннего беспокойства. Больные ерзают, раскачиваются, переминаются, качают или стучат ногой, поглаживают голову, поправляют одежду и пр. Состояние тяжело переносится, может провоцировать депрессию и попытки суицида. Дифференциальный диагноз нейролептического синдрома проводят с другими неврологическими расстройствами, психозами и ажитированной депрессией. Лечение – отмена или снижение дозы антипсихотика. Иногда назначают антихолинолитики, бензодиазепины, бета-блокаторы и антигистаминные препараты. При неэффективности лекарственной терапии используют ЭСТ.
Поздняя дискинезия
Эта разновидность нейролептического синдрома возникает спустя несколько месяцев или лет после начала терапии. Факторами риска являются пожилой возраст, острый нейролептический синдром, женский пол, сахарный диабет, постклимактерический период, аффективные расстройства, болезнь Паркинсона у родственников, органические поражения головного мозга, курение, алкоголизм, использование типичных нейролептиков, большие дозы препаратов, прерывистое медикаментозное лечение и ЭСТ.
Вначале появляются непроизвольные движения лицевых мышц. Пациент высовывает язык, чмокает, облизывает губы, совершает сосательные или жевательные движения, гримасничает, надувает щеки. В тяжелых случаях возможны нарушения дыхания, ларингоспазм и фарингоспазм. В последующем в процесс вовлекаются туловище и конечности. Больной раскачивает и скручивает корпус, сгибает и разгибает кисти и пальцы стоп. Из-за мышечных спазмов ходьба искажается, приобретает причудливый характер.
Обычно нейролептический синдром не прогрессирует, неврологические нарушения выражены слабо или умеренно. Реже наблюдаются выраженные расстройства, становящиеся причиной инвалидизации пациентов. Поздняя дискинезия негативно влияет на самовосприятие, вызывает тревогу, гнев, стыд и чувство вины, затрудняет социализацию, может провоцировать депрессию, суицидальные намерения и действия. Лечение – отмена или уменьшение дозы нейролептика. Эффективность других способов лечения при данной форме нейролептического синдрома пока не удается точно оценить. Обычно психиатры используют холинолитики, антиоксиданты, бета-блокаторы, большие дозы витаминов и ботулинический токсин.
Злокачественный нейролептический синдром
По различным данным, злокачественный нейролептический синдром выявляется у 0,1-3,2% больных, получающих антипсихотики в условиях стационара. Может провоцироваться любыми нейролептиками и развиться на любом этапе лечения, однако чаще всего возникает в первую неделю терапии. Факторами риска являются истощение, нарушения водно-солевого обмена, аллергии, органическая патология ЦНС, деменция, ЧМТ, алкоголизм, инфекционные заболевания, высокая температура и влажность окружающей среды, ЭСТ, большие дозы или быстрое повышение дозы антипсихотиков.
Сопровождается выраженной гипертермией, вегетативными расстройствами (потливостью, гиперсаливацией, учащением пульса и дыхания, нестабильностью АД, недержанием мочи), повышением тонуса мышц и расстройствами сознания. Психические проявления могут варьировать от тревоги и возбуждения до спутанности сознания, кататонии, делирия, ступора и комы. Диагноз выставляется путем исключения других патологических состояний, способных вызвать подобные симптомы. Злокачественный нейролептический синдром дифференцируют с тяжелыми инфекциями, тепловым ударом, злокачественной гипертермией, опухолями мозга, синдромом длительного раздавливания и другими заболеваниями.
Нейропатическая боль: лечение
Нейропатическая боль проявляется крайне неприятными ощущениями. Если она переходит в хроническую стадию, человек постоянно испытывает ощущение пролитого на себя кипятка.
Однажды пациент с комплексным регионарным болевым синдромом признался мне, что завидует онкологическим инкурабельным пациентам, особенно с раком поджелудочной железы или легких, потому что их болевые страдания обычно длятся полгода-год. А вот для некоторых паллиативных неонкологических пациентов жизнь с болью – это дорога без конца, ведь с нейропатической болью можно жить десятки лет.
Фармакотерапия
Для лечения нейропатической боли применяют четыре основных способа.
Первый из методов – фармакотерапия, однако препараты используются абсолютно иные, нежели при ноцицептивной боли. В частности, классические нестероидные противовоспалительные препараты (НПВП) практически бесполезны, поскольку механизм их действия основан на ингибировании фермента циклооксигеназы и торможении процессов воспаления. Диклофенак, кетонал, ибупрофен и другие подобные лекарства неэффективны: выражаясь стрелковыми терминами, попадают в единичку, или вовсе мимо. Ведь механизмы развития нейропатической боли связаны в большей степени со сдвигом сенсорных путей в состояние гипервозбудимости, при котором мозг воспринимает аномальные сенсорные сигналы.
Для лечения нейропатической боли применяются те группы препаратов, которые могут воздействовать на эту гипервозбудимость. В первую очередь, назначают антиконвульсанты (противосудорожные препараты), которые угнетают, «приглушают» ее.
Также в лечении могут быть использованы антидепрессанты, снижающие восприимчивость к боли, и местные анестетики, такие как новокаин или лидокаин.
Кроме того, у некоторых пациентов может возникнуть опиоид-индуцированная гипералгезия, когда опиоиды усиливают нейропатическую боль. Опиоиды связываются с рецепторами в спинном мозге и «забивают» их, и зона боли, соответственно, расширяется. Это ни в коем случае не означает полной несостоятельности опиоидов при нейропатической боли, просто в данном случае этот инструмент менее эффективен, чем при других видах боли.
Таргетная терапия
Второй способ лечения нейропатической боли – блокады, когда фармакологический агент вводится прямо в зону поражения. В том случае, если системная фармакотерапия не работает, в организм попадают препараты в больших дозах и только 5% доходит до очага повреждения, мы доставляем лекарство в очаг напрямую. Это называется таргетная терапия, поскольку она направлена на конкретную цель.
Результаты таргетной терапии, конечно, бывают разные, как и в случае фармакотерапии: кому-то прекрасно помогает, кому-то не помогает совсем, и спрогнозировать это заранее вряд ли удастся.
Хирургия
Этот способ применяют только в случае нейропатической боли, вызванной компрессией (сдавлением) или травмой нервного волокн а. Например, 85-летнюю пациентку беспокоит боль, вызванная сдавлением нервного корешка, отходящего от спинного мозга из-за смещенного позвонка. Кроме гипертонии, это единственная причина для ее беспокойства, поэтому мы рекомендуем ей операцию для высвобождения корешка. Кто знает, может быть эта пациентка отметит столетний юбилей без боли.
Одно из заблуждений, что пациенту с паллиативным статусом при лечении нейропатической боли противопоказано хирургическое вмешательство. Все зависит от состояния пациента, от ожидаемой продолжительности жизни, от его представления о качестве жизни, финансовых и технических возможностей сделать это.
Разумеется, если у пациента опухоль шеи, произошло прорастание опухоли в нервное сплетение, то там технически невозможно выделить нервные стволы. Человек испытывает нейропатическую боль, и любой нейрохирург бессилен, поскольку опухоль вросла в нервы и разделить их не представляется возможным.
Другая ситуация, когда у инкурабельного пациента с ожидаемым периодом жизни около года, диагностирован туннельный синдром голени. Синдром мог возникнуть из-за неправильного ношения тугого компрессионного трикотажа для профилактики тромбоэмболии. Человек с таким синдромом испытывает нестерпимую боль из-за нейропатии малоберцового нерва. Если пациент в сознании и относительно неплохом состоянии, хирургическое вмешательство при его желании состоится. Если же у пациента множество других проблем со здоровьем и состояние его нестабильно, операция ставит его жизнь под угрозу или может повлечь за собой ухудшение качества жизни, то для лечения боли будут использованы неоперативные варианты.
Ситуация, при которой часто рекомендуют хирургическое вмешательство – метастазы в тела позвонков, в том числе, у инкурабельных пациентов. Это очень мучительное состояние, но успешно купируемое оперативно: в тела позвонков вводятся иглы, и через проколы добавляется специальный медицинский цемент, который замещает поврежденные ткани. Для такой операции потребуется полдня, но в результате человек будет избавлен от риска переломов позвонков и от мучительной боли.
Нейропатическая боль: стадии развития и диагностика
Нейропатическую боль можно сравнить с расстроенным роялем: клавиши работают, ножки и педали на месте, но по звуку понятно, что инструмент вышел из строя. Внешне нерв может выглядеть нормально, но если применить специальные методы диагностики у человека с нейропатической болью, то выяснится, что нарушена структура нерва, а, соответственно, и его функция. Диагностика нейропатической боли состоит из трех частей: описание боли пациентом, локализация боли и характер боли. Первое, что делает врач при подозрении на нейропатическую боль, – проводит осмотр пациента и собирает анамнез.
Нейропатическая боль характеризуется очень яркими маркерами и вербальными дескрипторами – ощущение прохождения тока, ожога от утюга или пролитого кипятка. Не всегда пациенты называют это именно болью, чаще жалуются на дискомфортные ощущения жжения, онемения, простреливания.
Определяющими при диагностике боли всегда должны быть слова пациента о том, как он чувствует эту боль и переживает ее. Конечно, пациенты могут путаться в определениях и называть болью душевный дискомфорт, чувство тревоги, мучительные переживания. Задача врача – определить, есть ли боль у человека и понять, о какой боли идет речь.
Если обратиться к определению боли, которое дает Международная ассоциация по изучению боли (IASP), то боль – это физическое и эмоциональное страдание, мучительное и неприятное ощущение. Размытое определение боли отражает наши представления о том, как порой сложно диагностировать боль. Ввиду разницы представлений, сложностей в описании своих чувств опираться только на слова пациента об ощущениях боли было бы неправильно, и мы использует еще два критерия.
Принципиально важный для диагностики боли критерий – оценка локализации , места, где боль возникает и распространяется.
Если повреждение, описанное пациентом как мучительное ощущение, совпадает с зоной иннервации конкретного нерва, мы считаем, что эта структура с высокой вероятностью повреждена. Чтобы установить диагноз, очень важно, чтобы эти два блока сошлись как контурные карты.
У пациентов со временем может меняться чувствительность к нейропатической боли, так как процесс ее распространения очень динамичный и охватывает все больше и больше отделов нервной системы. Так, в зоне первичного повреждения у пациента может быть, наоборот, чувство анестезии или онемения. Если человек чувствует боль в правой ноге, а при осмотре врач видит симптоматику в левой, возможно, процесс в правой ноге уже зашел слишком далеко, а в левой только начинается.
МРТ, КТ и УЗИ как методы диагностики
Инструментальные методы диагностики назначаются врачом, если описание боли и зона иннервации нерва не совпадают или боль непостоянна и мигрирует. С помощью компьютерной томографии (КТ) или УЗИ нервной системы можно увидеть нарушение структуры нерва. Магнитно-резонансная томография (МРТ) назначается, если врач предполагает сдавливание сосудистого пучка или деформацию сустава. Также эти методы используются для исключения серьезных патологий: опухолей, аневризм, нейродегенеративных, аутоиммунных заболеваний с поражением нервной системы.
Однако врачи не полагаются полностью на результаты инструментальной диагностики. В случае нейропатической боли они имеют небольшую диагностическую ценность. Дело в том, что при инструментальном обследовании могут быть обнаружены неспецифические изменения, которые могут увести от выявления реальной причины боли. Люди разные и устроены чуть-чуть по-разному. Если такие изменения не приносят человеку дискомфорт, они нормальны, кроме того, с возрастом их обычно становится все больше. Самый яркий пример – выявляемый практически у всех людей по результатам любого лучевого метода исследования остеохондроза. Такие изменения происходят у человека с возрастом, они естественны и не могут быть причиной боли и других симптомов. Так как найти однозначную причину боли с помощью инструментальной диагностики обычно не удается, ценность такого обследования не высока.
Тем более нет никакого смысла высылать врачу снимки с подписями: «Смотрите, у меня где-то здесь болит». На снимке может быть куча разных изменений, которые не болят, а причина остается невидимой. Поэтому МРТ, КТ и УЗИ нужно проводить только по рекомендации врача, если он посчитает это необходимым. И на результаты нужно смотреть только через призму осмотра и беседы с врачом.
Если говорить о периферических нервах, то найти в них повреждение можно с точностью до сантиметра. Но прежде, чем искать, нужно понять причину боли и определиться с локализацией поисков.
Опросники
Опросники необходимы врачу на этапе первой встречи с пациентом. Они учитывают субъективный опыт пациента, его жалобы и ощущения. Опросники помогают специалисту резюмировать полученную информацию и сделать вывод о том, высока ли вероятность нейропатической боли у конкретного пациента.
Наиболее популярный опросник – Pain Detect, который учитывает только чувства пациента. Другие опросники, как правило, предполагают часть, которая заполняется врачом по результатам осмотра. Обычно в клиниках используются простые опросники, в которых не больше десяти вопросов, затрагивающих наиболее часто встречающиеся проблемы. Чем меньше вопросов и тестов, тем проще и быстрее опросник заполнять, тем удобнее и врачу, и пациенту. Разумеется, минимизируя информацию, мы рискуем пропустить что-то важное.
Но есть и другая крайность, когда в опросники включают десятки вопросов по нескольким блокам, охватывая все аспекты жизни пациента, включая социальную и сексуальную активность. К примеру, невероятно сложный к исполнению канадский опросник по нейропатической боли МакГилла (McGill Pain Questionnaire, MPQ).
Я, человек с высшим образованием, занимаю щийся боль ю более десяти лет, не смог полностью заполнить этот опросник. А теперь представьте себе 70-летнюю бабушку, которой я выдам эти 20 листов опросника: скорее всего, будет увлекательней, чем кроссворд, но займет не одну неделю.
Как человек пытливый, как ученый, я стараюсь на себе проверять методы диагностики и лечения, прежде чем предлагать это пациентам. Выбирая опросник, нужно находить баланс между простотой, скоростью и рутинным анкетированием со сложными диагностическими системами, а также учитывать когнитивные способности пациента.
Мы стараемся не переоценивать эту возможность и не относиться к опросникам как к серьезному инструменту диагностики. Низкая оценка по шкале в опроснике не означает, что у пациента нет нейропатической боли. И, к сожалению, россыпь комментариев пациента и мозаичные данные осмотра не всегда можно резюмировать одной цифрой в опроснике.
Справочная информация из опросников может быть поводом для дополнительной или более пристальной диагностики. Допустим, пациент пришел с типичной клиникой ноцицептивной боли, но в анкете вдруг выявляется высокая вероятность нейропатической. Как врач, я понимаю, какую нужно выбрать тактику разговора, задаю больше вопросов, модифицирую осмотр и смотрю на его жалобы именно через эту призму. Иногда данные в анкете могут стать причиной для нейрофизиологического обследования.
Редко, но тем не менее, данные в опроснике могут стать основанием для выбора метода лечения. Допустим, человек испытывает смешанную боль, но жалуется именно на нейропатический компонент, а значит он доставляет ему больше страданий и переживаний. Тогда в лечении мы делаем акцент именно на нейропатическом компоненте.
Опросники важны как вспомогательное средство для врача, так и как методы инструментальной диагностики. Но только осмотр пациента и кли ническая картина позволяют определить, есть ли у человека боль и какова причина ее появления.