Что такое лейка энцефалопатия
Прогрессирующая многоочаговая лейкоэнцефалопатия
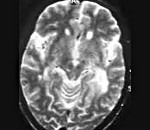
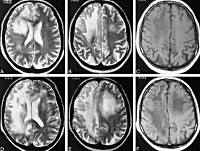
Прогрессирующая многоочаговая лейкоэнцефалопатия (син.: прогрессирующая субкортикальная энцефалопатия, PML) является демиелинизирующей болезнью ЦНС, вызванной реактивацией вируса JC (JCV) у иммуннологически скомпрометированных пациентов, включая пациентов после трансплантации, со злокачественными новообразованиями системы кроветворения или СПИДом. С созданием и совершенствованием высокоактивной антиретровирусной терапии (ВААРТ) заболеваемость и распространенность прогрессирующей многоочаговой лейкоэнцефалопатии уменьшились в несколько раз. Тем не менее патология продолжает встречаться и должна рассматриваться в качестве одного из дифференциальных диагнозов при симптомах поражения ЦНС у ВИЧ инфицированных пациентов.
Недавно, о развитии прогрессирующей многоочаговой лейкоэнцефалопатии сообщалось у пациентов с аутоиммуннными болезнями, у которых проводилась иммуносупрессивная терапия. Несмотря на прекращение иммуносупрессии.
Патогенез (что происходит?) во время Прогрессирующей многоочаговой лейкоэнцефалопатии:
В полушариях большого мозга, мозговом стволе и мозжечке обнаруживают множественные очаги демиелинизации с максимальной плотностью на границе между белым и серым веществом. В основном поражаются олигодендроглиоциты.
Симптомы Прогрессирующей многоочаговой лейкоэнцефалопатии:
Течение и прогноз
Обычно трудно установить момент начала заболевания, особенно если оно развивается на фоне тяжёлого соматического недуга. Течение прогрессирующее, заканчивается летальным исходом. Может протекать остро, приводя к смерти в течение 1 мес.
Диагностика Прогрессирующей многоочаговой лейкоэнцефалопатии:
При ЭЭГ практически всегда выявляется локальное или генерализованное замедление ритма, иногда еще до появления изменений при КТ.
Спинномозговая жидкость чаще не изменена, иногда слегка повышена концентрация белка или IgG, менее чем у четверти больных выявляется цитоз, преимущественно лимфоцитарный и не превышающий 25 в мкл.
При обнаружении олигоклональных иммуноглобулинов, выраженного цитоза, наличия нейтрофилов либо эритроцитов в С спинномозговой жидкости необходимо исключить рассеянный склероз, острый геморрагический лейкоэнцефалит, СПИД-дементный синдром и ВИЧ-миелопатию, менингоэнцефалит, вызванный вирусом varicella-zoster, постинфекционный и поствакцинальный энцефаломиелит.
Окончательный диагноз ставится на основании биопсии или аутопсии. В ткани мозга можно выявить антигены вируса JC (иммуноцитохимически) и ДНК вируса (методами флюоресцентной гибридизации in situ или ПЦР), но они обнаруживаются в ткани мозга и у здоровых людей. Около 80-90% людей среднего возраста имеют антитела к вирусу JC. Он может находиться в мозге или других тканях в латентном состоянии и реактивироваться при ослаблении иммунитета. С другой стороны, возможно развитие прогрессирующей многоочаговой лейкоэнцефалопатии у лиц с ослабленным иммунитетом при первом контакте с вирусом; об этом свидетельствует тот факт, что 10-20% больных на момент установления диагноза серонегативны.
Новые данные в этом отношении могут быть получены при широком применении ПЦР.
Лечение Прогрессирующей многоочаговой лейкоэнцефалопатии:
Общее согласие относительно терапии прогрессирующей многоочаговой лейкоэнцефалопатии пока еще не достигнуто.
Появлялись отдельные сообщения о стабилизации и даже улучшении состояния при лечении цитарабином в/в или интратекально в комбинации с интерфероном а либо без него. Однако проведенное Национальным институтом здоровья кооперированное испытание не подтвердило эффективности цитарабина в сочетании с антиретровирусными препаратами (по сравнению с лечением только антиретровирусными препаратами) при прогрессирующей мультифокальной лейкоэнцефалопатии на фоне ВИЧ-инфекции.
Цидофовир, обладающей анти-JCV активностью in vitro, является наиболее эффективной терапией полиомавирусной болезни у мышей. Несколько сообщений предположили его потенциальную терапевтическую выгоду, принимая во внимание, что другие сообщения не показали клинической эффективности.
Поскольку прогрессирующая многоочаговая лейкоэнцефалопатия скорее является последствием реактивации JCV, чем острой инфекции, в идеале, лекарственное средство должно предотвращать повторную инфекцию глиальных клеток. Недавно, Atwood с коллегами продемонстрировали, что JCV использует серотониновый рецептор 5HT2A, чтобы инфицировать глиальные клетки человека. Антидепрессант миртазапин, который является антагонистом 5HT2A, способен пересекать гематоэнцефалический барьер, связывать существенное количество рецепторов 5HT2A и блокировать репликацию JCV in vitro.
К каким докторам следует обращаться если у Вас Прогрессирующая многоочаговая лейкоэнцефалопатия:
Прогрессирующая сосудистая лейкоэнцефалопатия (I67.3)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание. Из данной подрубрики исключена «Субкортикальная сосудистая деменция (F01.2).
Этиология и патогенез
Описаны семейные случаи заболевания с началом до 40 лет, без артериальной гипертензии. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Страдают также и более крупные артерии диаметром до 500 мкм, и все микроциркуляторное русло.
Эпидемиология
Болезнь (энцефалопатия) Бинсвангера встречается довольно часто. По данным клинико-компьютерно-томографического исследования, она составляет около 1/3 всех случаев сосудистой деменции.
Возраст. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Клиническая картина болезни Бинсвангера характеризуется прогрессирующими когнитивными нарушениями, нарушениями функции ходьбы и тазовыми расстройствами. На последнем этапе заболевания клиническая картина представлена слабоумием, полной беспомощностью больных (не ходят, не обслуживают себя, не контролируют функцию тазовых органов).
Картина слабоумия может значительно варьироваться по степени тяжести и особенностям симптоматики.
В целом для болезни Бинсвангера характерно неуклонно-прогредиентное течение, но возможны и периоды длительной стабилизации. Причинами слабоумия в этих случаях считаются разобщение корково-подкорковых связей, наступающее в результате поражения подкоркового белого вещества, а также дисфункция базальных ганглиев и таламуса.
Изменение походки на начальных стадиях болезни Бинсвангера заключаются в следующем: походка шаркающая или семенящая, мелкими шажками, «магнитная» (ноги как бы прилипают к полу). На следующей стадии она становится «осторожной», увеличивается опорная площадь стояния, распадается автоматизм ходьбы (диспраксия или апраксия ходьбы) и все более включается произвольный контроль за ходьбой – походка такого больного напоминает походку здорового человека, оказавшегося на ледяном поле.
Основные характеристики лобной диспраксии ходьбы, связанной с дезавтоматизацией ходьбы, следующие:
• замедление ходьбы;
• укорочение шага;
• затруднение в начале ходьбы (инициация ходьбы);
• неустойчивость при поворотах (постуральная дисфункция);
• расширение базы опоры;
• снижение длины шагов.
Для нарушения тазовых функций при болезни Бинсвангера характерно развитие «гиперактивности» («гиперрефлекторности») мочевого пузыря, что проявляется повышенной сократительной активностью детрузора. Гиперактивность мочевого пузыря характеризуется: учащенным мочеиспусканием; императивными позывами на мочеиспускание, которые по мере прогрессирования заболевания переходят в случаи императивного недержания мочи.
Двигательные нарушения могут также характеризоваться (помимо нарушения ходьбы): другой экстрапирамидной патологией в виде паркинсоноподобной симптоматики, а также легкими или умеренными центральными моно- или гемипарезами, часто быстро регрессирующими (регресс очаговой двигательной симптоматики становится неполным по мере прогрессирования заболевания). Характерен псевдобульбарный синдром.
Эмоционально-волевые нарушения представлены астеническим, неврозоподобным или астено-депрессивным синдром. По мере прогрессирования заболевания на первый план выходят не астения и депрессия, а нарастание эмоционального оскудения, сужение круга интересов и спонтанности.
В критериях подчеркивается, что у пациента должны отсутствовать множественные или двухсторонние корковые очаги по данным КТ и МРТ, и тяжелая деменция.
Диагностика
Осложнения
Транзиторные ишемические атаки (ТИА, преходящие нарушения мозгового кровообращения) характеризуются кратковременными симптомами локальной ишемии мозга.
ТИА обычно связаны с гемодинамической недостаточностью, возникающей при выраженном атеросклеротическом стенозе сонных или позвоночных артерий в их дистальных ветвях или артериальной эмболией.
В большинстве случаев транзиторные ишемические атаки разрешаются в течение 5-20 минут.
Клиническое значение ТИА состоит в том, что они служат предвестниками не только инсульта, но и инфаркта миокарда и представляют собой сигналы опасности, требующие от врача быстрых действий. Больных с ТИА необходимо госпитализировать в инсультное отделение для наблюдения, всестороннего обследования и проведения профилактики ишемического инсульта.
ТИА часто проявляются при снижении АД, физической нагрузке, натуживании, приеме пищи; при этом очаговые неврологические симптомы нередко проявляются на фоне предобморочного состояния, иногда по нескольку раз в день. Больные часто жалуются на предобморочное состояние, головокружение, нарушения зрения, слабость в конечностях, тошноту и рвоту, нарушения памяти, шум в ушах, нарушения чувствительности, неожиданную утрату равновесия.
Ишемический инсульт возникает в результате критического снижения или прекращения кровоснабжения участка мозга с последующим развитием очага некроза мозговой ткани.
Внутримозговое кровоизлияние возникает в результате разрыва патологически измененных сосудов мозга, приводящего к кровоизлияниям.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Общие сведения
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.
Причины ПМЛ
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы ПМЛ
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
В редких случаях мультифокальная лейкоэнцефалопатия протекает в атипичной форме. К атипичным вариантам относятся JC-менингоэнцефалит, JC-энцефалопатия, гранулярно-клеточная невропатия. Менингоэнцефалитическая форма характеризуется наличием менингеальных симптомов. При JC-энцефалопатии отсутствует очаговый неврологический дефицит. Клиника гранулярно-клеточного варианта представлена изолированным мозжечковым синдромом.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
Точный диагноз «прогрессирующая мультифокальная лейкоэнцефалопатия» правомочен, когда классические клинические проявления, изменения МРТ сочетаются с положительным результатом ПЦР или имеют подтверждение по данным гистологии. Наличие только клинических и МРТ признаков позволяет трактовать диагноз как вероятный. Дифференциальная диагностика проводится с первичным нейроСПИДом, нейроревматизмом, вирусными энцефалитами.
Лечение ПМЛ
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз и профилактика
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. с момента заболевания. Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
Что такое энцефалопатия и чем она опасна?
Что такое энцефалопатия?

Энцефалопатия бывает врожденной и приобретенной. В каждом случае причинами заболевания становятся разные факторы, но их объединяет устойчивое нарушение мозгового кровообращения.
В случае с новорожденными детьми наличие заболевания не всегда становится очевидным. Как правило, диагноз ставят ближе к году при наличии специфической симптоматики. У взрослых людей широко распространены патологии, вызванные сосудистыми нарушениями. К примеру, при атеросклерозе уменьшается просвет сосудов в результате отложения на их стенках липидов. Приток крови к мозгу снижается, развивается ишемия. В сложных случаях просвет сосуда перекрывается кровяным сгустком или холестериновой бляшкой, появляется инсульт, в результате которого отмирают клетки головного мозга.
У каждой разновидности заболевания свои специфические признаки и методы терапии. По этой причине важно вовремя обратиться к врачу, чтобы пройти диагностику и лечение. Проявления нарушений зависят от того, какая область головного мозга поражена.
Сосудистая энцефалопатия. Возникает в результате нарушений кровоснабжения головного мозга и кислородного голодания клеток. Патология может иметь атеросклеротический или гипертонический характер. В первом случае в кровеносных сосудах присутствуют атеросклеротические бляшки, а во втором отмечается повышенное артериальное давление с осложнением в виде отека головного мозга.
Травматическая. В этом случае энцефалопатия развивается как результат перенесенной черепно-мозговой травмы. При заболевании могут отмечаться дегенеративные, дистрофические, рубцовые изменения тканей головного мозга. Чаще всего патология наблюдается у спортсменов, водителей и пассажиров транспортных средств, а также новорожденных детей.
Лучевая. Заболевание может стать следствием воздействия на головной мозг ионизирующего излучения. Такая разновидность энцефалопатии может наблюдаться у специалистов, участвующих в устранении последствий радиационных аварий, а также у тех, кто работает с соответствующим оборудованием.
Метаболическая (токсическая). Поражение головного мозга может быть вызвано интоксикацией организма на фоне печеночной недостаточности, сахарного диабета, отравления угарным газом, солями тяжелых металлов и пр. Токсическое отравление также приводит к тяжелым неврологическим нарушениям.
Воспалительная. Чаще всего речь идет о воспалительных процессах в стенках кровеносных сосудов. Выраженность и специфика проявлений зависят от пораженной области.
Вакцинная. Это редкая разновидность неврологического расстройства, которое появляется в ответ на введение вакцины. Чаще всего реакция наблюдается на препараты от коклюша.
Дисциркуляторная. Нарушение работы головного мозга возникает из-за постепенно усиливающейся недостаточности кровоснабжения. Дисциркуляторная энцефалопатия напрямую влияет на когнитивные способности и неврологические расстройства.
Резидуальная энцефалопатия (остаточная). В головном мозге происходит структурное изменение тканей вследствие перенесенных ранее травм, ишемической болезни, инфекций.
Губчатая. Эта разновидность энцефалопатии объединяет тяжелые заболевания, при которых мозг превращается в губчатое тело. Среди них можно выделить синдром Гетсмана-Штрауслера-Шейнкера, болезнь Крейтцфельда-Якоба и др.
Для заболевания характерно разнообразие клинических проявлений, которые зависят от причин, вызвавших нарушения работы головного мозга. Энцефалопатия может иметь острое и хроническое течение.
Во втором случае признаки нарушения работы головного мозга проявляются постепенно в виде головных болей, забывчивости, эмоциональной нестабильности.
Болезнь в своем развитии проходит несколько стадий, для которых характерны следующие проявления:
Современные методы обследования позволяют установить локализацию, характер патологии, механизм ее появления. Диагностика может включать:
Анализы крови для определения уровня гормонов, липидов, холестерина, сахара и других элементов, которые могут указывать на развитие дисциркуляторной энцефалопатии.
Реоэнцефалографию (РЭГ) для измерения кровотока в головном мозге, определения эластичности и напряжения стенок сосудов.
Магнитно-резонансную томографию для анализа морфологических изменений тканей головного мозга. МРТ позволяет дифференцировать энцефалографию от других заболеваний нервной системы: болезни Альцгеймера, инсульта, опухолей и др.
Ультразвуковую допплерографию для определения скорости кровотока в отдельном кровеносном сосуде и уточнения местоположения атеросклеротической бляшки. Дает информацию о состоянии церебрального кровообращения.
Можно ли вылечить энцефалопатию?
Заболевание требует длительной курсовой терапии и наблюдения у врача-невролога. Для успешного лечения и устранения симптомов болезни первостепенное значение имеет диагностика причин ее появления.
Острая энцефалопатия является показанием к срочной госпитализации и проведению дезинтоксикационной терапии в условиях стационара. Хроническая форма патологии требует соблюдения определенной диеты и приема лекарств по назначению врача 2?3 раза в год.

Лекарства от гипертонии требуют строгого соблюдения графика приема, как правило, 2?3 раза в сутки. Многим пациентам требуется пожизненное употребление препаратов для нормализации артериального давления. Дозировку и разновидность лекарства должен назначать лечащий врач, поскольку каждое из них действует с различной интенсивностью и по-разному выводится из организма.
Современные гипотензивные лекарства делятся на следующие группы:
ингибиторы АПФ (ангиотензинпревращающего фермента);
прямые ингибиторы ренина;
комбинированные и другие препараты.
Для улучшения обмена веществ головного мозга назначаются «Кавинтон», «Вазобрал», «Коринфар», «Целипрол», «Никошпан», «Пикамилон» и другие препараты различных групп.
Лекарства помогают восстановить мозговое кровообращение и благодаря этому устранить такие симптомы, как:
головная боль и головокружения;
нарушение координации движений;
проблемы с памятью;
перепады настроения и пр.
Основные группы препаратов для улучшения мозгового кровообращения:
корректоры микроциркуляции крови и др.
При энцефалопатии схема лечения разрабатывается индивидуально для каждого пациента с учетом данных лабораторных и инструментальных исследований. Практически все препараты для лечения хронической формы заболевания отпускаются в аптеках по рецепту врача. Помимо перечисленных групп лекарств, пациенту могут быть назначены противосудорожные, антидепрессантные, антиагреганты и другие средства.
Последствия и осложнения энцефалопатии
Длительное откладывание лечения приводит к обширному повреждению головного мозга. По мере усугубления заболевания у пациента могут отмечаться:
постоянные головные боли;
ухудшение зрения и слуха;
расстройства координации движений;
тремор конечностей, тик, судороги;
расстройство половой функции;
вегетососудистая дистония и многое другое в зависимости от области поражения мозга.
Для успешного лечения, устранения симптоматики болезни и предотвращения дегенеративных процессов в головном мозге пациенту рекомендуется:
регулярно заниматься спортом для поддержания организма в тонусе.
При своевременном обращении к врачу и обнаружении энцефалопатии на ранних стадиях прогноз положительный. Эффективность лечения во многом будет зависеть от причин патологии. Тяжелые сердечно-сосудистые (ишемия, инсульт, инфаркт) и неврологические (остеохондроз, черепно-мозговые травмы) заболевания могут потребовать пожизненной курсовой терапии. В каждом случае программу лечения и профилактики должен составлять лечащий врач.