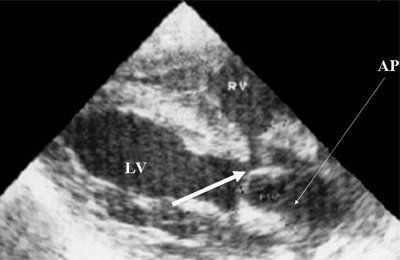
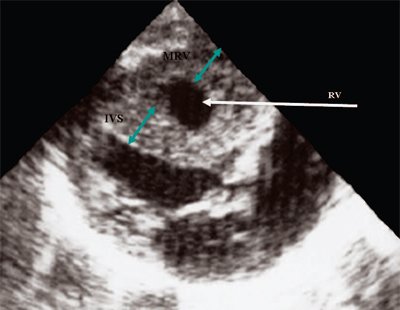
Что такое гэф в левом желудочке сердца плода
Если при ультразвуковом исследовании найден гиперэхогенный фокус в желудочке сердца
Что такое гиперэхогенный фокус в сердце у плода?
Гиперэхогенный фокус – это термин, говорящий о повышенной эхогенности (яркости) небольшого участка сердечной мышцы на ультразвуковом изображении. Выявление гиперэхогенного фокуса в сердце НЕ является пороком развития сердца, а просто отражает характер его ультразвукового изображения. Гиперэхогенный фокус возникает в месте повышенного отложения солей кальция на одной из мышц сердца, что не мешает нормальной работе сердца плода и не требует никакого лечения.
Почему у плода может выявляться гиперэхогенный фокус в сердце?
Возможные причины возникновения гиперэхогенного фокуса в сердце:
Что делать при выявлении гиперэхогенного фокуса в сердце плода?
При возникновении гиперэхогенного фокуса:
*Существует ряд пороков развития, которые могут быть выявлены только в третьем триместре беременности. Естественно, большинство пороков развития (пороки сердца, расщелины губы и неба, позвоночные грыжи, аномалии количества пальцев на кистях и стопах и многие другие) исключаются или диагностируются во втором триместре беременности.
В третьем триместре могут проявиться заболевания, связанные с неправильной работой некоторых органов и систем, которые изначально сформировались нормально.
В силу каких-то причин в организме человека на любом этапе жизни могут возникать определенные изменения. Иногда они возникают в пожилом или среднем возрасте, а иногда – уже во внутриутробном периоде. Именно эти особенности мы изучаем на скрининге в третьем триместре беременности: ищем признаки кишечной непроходимости, оцениваем работу почек, т.к. иногда у плода формируется нарушение оттока мочи из почек, приводящее к возникновению гидронефроза (повышенного скопления мочи в чашечно-лоханочной системе почек), исключаем кисты органов брюшной полости и яичников, убеждаемся в отсутствии новообразований (опухолей) плода.
Очень важно оценить развитие головного мозга, т.к. этот орган все еще продолжает формироваться, и иногда мы видим повышенное количество жидкости в желудочковой системе мозга (вентрикуломегалия и в тяжелых случаях гидроцефалия), которое мешает нормальному развитию ткани мозга. Иногда у плода формируются опухоли мозга или внутричерепные кровоизлияния, которые так же будут сдавливать и повреждать соседние ткани мозга.
Некоторые пациенты спрашивают: зачем выявлять пороки развития в 32-34 недели беременности, если все равно никаких действий до родов не будет сделано, ребенок уже жизнеспособен и вопрос о прерывании беременности уже не обсуждается.
Действительно, на этих сроках беременности показания к прерыванию беременности возникают лишь в исключительных случаях. Однако, информация о наличии у ребенка определенных особенностей и заболеваний может оказать существенную помощь неонатологам, детским хирургам, неврологам и нейрохирургам, т.к. после рождения иногда бывает дорога каждая минута жизни.
Наличие известного диагноза позволяет всем специалистам быть готовым к рождению такого ребенка и к оказанию неотложной помощи своевременно и в полном объеме, что существенно увеличивает шансы на выздоровление малыша.
Приятный бонус к 3 скринингу в Центре Медицины плода: всем пациентам мы вручаем сертификат на первое бесплатное посещение неонатолога. Воспользоваться подарком можно в течение полугода с момента рождения малыша.
Мы надеемся, что эта информация помогла Вам узнать, какое значение имеет скрининговое ультразвуковое исследование в третьем триместре беременности. Коллектив Центра медицины плода желает Вам здоровья, легкого течения беременности и рождения здорового малыша!
УЗИ при беременности в Центре медицины плода – высочайшая точность исследований и экспертная диагностика здоровья плода!
Все ультразвуковые обследования в центре проводятся по международным стандартам FMF (Fetal Medicine Foundation) и ISUOG (Международного общества ультразвука в акушерстве и гинекологии).
Врачи ультразвуковой диагностики имеют международные сертификаты Fetal Medicine Foundation (Фонд медицины плода, Великобритания), которые подтверждаются ежегодно.
Мы беремя за самые сложные случаи и, при необходимости, возможно проведение консультации со специалистами Госпиталя Королевского Колледжа, King’s College Hospital (Лондон, Великобритания).
Возможности этих приборов позволяют говорить о новом уровне информативности.
Записаться на прием
Записаться на прием и получить экспертное мнение наших специалистов ультразвуковой диагностики вы можете по телефону единого контакт центра +7 (812) 458-00-00
Закономерности изменений показателей ультразвукового исследования при врожденных пороках сердца у плода в зависимости от особенностей внутрисердечной гемодинамики антенатального периода
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Врожденные пороки сердца редко влияют на развитие плода. Впервые это было отмечено в исследованиях B. Mac Mahon и соавт. [1]. Однако есть пороки, не совместимые с жизнью, и после рождения ребенок тотчас погибает. Некоторые врожденные пороки сердца, даже несложные формы, в раннем неонатальном периоде протекают злокачественно, обусловливая развитие декомпенсации кровообращения и дыхательную недостаточность. Главной причиной этого является несовершенство компенсаторных механизмов.
Антенатальный период характеризуется особенностями кровообращения, такими как высокое давление в правом желудочке, незначительный объем кровотока в легочной артерии, параллельность работы желудочков сердца, функционирующие артериальный проток и овальное окно, нагнетающие кровь как обходные анастомозы в большой круг кровообращения за счет усиленной работы правого желудочка. Эти особенности внутрисердечной гемодинамики плода, безусловно, должны корректировать характер гемодинамических изменений ультразвуковых показателей сердца в норме и при пороках сердца у плода.
Известно, что у пациентов с врожденными пороками сердца нарушения гемодинамики в результате анатомических изменений в значительной степени влияют на данные ультразвукового сканирования сердца, такие как размеры полостей сердца, степень гипертрофии миокарда, функция клапанного аппарата, сократительная способность миокарда, направленность движения межжелудочковой перегородки.
Метод оценки внутрисердечной гемодинамики базируется на широко известных понятиях о систолической, объемной и смешанной перегрузках сердца, предложенных в 1952 г. E. Cabrera и J. Monroy [2].
В основе разделения использован следующий принцип.
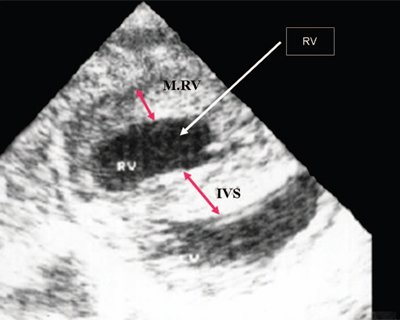
Нагрузка сопротивлением возникает при ситуации, когда выброс крови из желудочков сердца в магистральные сосуды затруднен на уровне полулунных клапанов (стеноз аорты и легочной артерии), подклапанного пространства (идиопатический гипертрофический субаортальный стеноз, подклапанный стеноз аорты или легочной артерии), на протяжении сосудистого русла (коарктация аорты) либо при значительном увеличении выходного сопротивления (синдром Эйзенменгера). В результате затруднения выброса крови резко возрастает напряжение миокарда соответствующего желудочка при относительно стабильном объеме крови, что служит проявлением систолической перегрузки сердца. При систолической перегрузке желудочков сердца независимо от нозологической формы порока полость желудочка, несущего основную нагрузку сопротивлением, умеренно увеличивается в размерах. В ответ на нагрузку сопротивлением на эхокардиограмме выявляется гипертрофия миокарда соответствующего желудочка, и чем больше сопротивление выбросу, тем резче выражена степень гипертрофии миокарда соответствующего желудочка и межжелудочковой перегородки (рис. 1) [3].
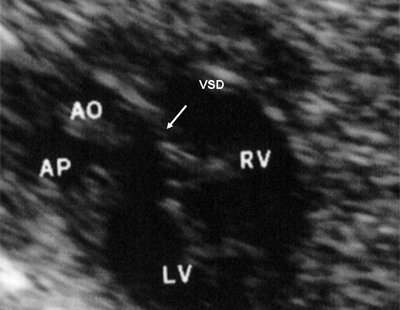
Нагрузка объемом возникает при дополнительном притоке крови в желудочки и в результате шунтирования крови через септальные перегородки или артериальный проток (дефекты межпредсердной и межжелудочковой перегородок, открытый артериальный проток), а также в результате обратного тока крови через атриовентрикулярные клапаны (клапанная недостаточность).
Характерными особенностями выраженной объемной перегрузки правого желудочка являются дилатация желудочка, при которой толщина миокарда не превышает верхней границы нормы, увеличение правого предсердия, парадоксальный характер движения межжелудочковой перегородки и увеличение амплитуды движения трикуспидального клапана (рис. 2, 3).
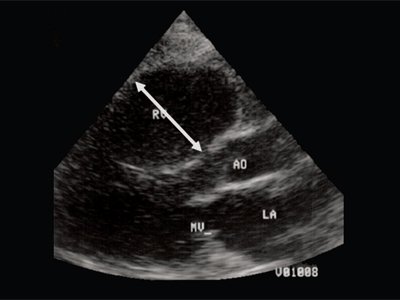
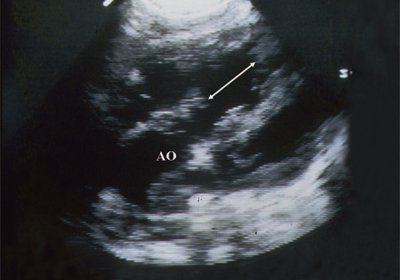
Рис. 2. Длинная ось сердца. Объемная перегрузка правого желудочка при дефекте межпредсердной перегородки. Объем сброса крови превышает 200% МОС. Отмечается выраженная дилатация правого желудочка.
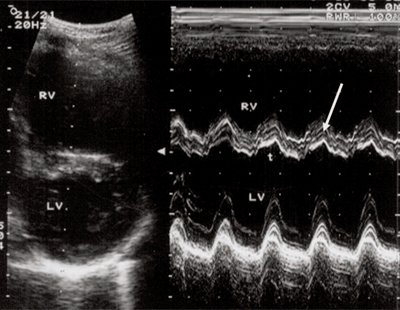
Рис. 3. Объемная перегрузка правого желудочка при дефекте межпредсердной перегородки. В- и М-сканирование. Стрелкой показан парадоксальный характер движения межжелудочковой перегородки.
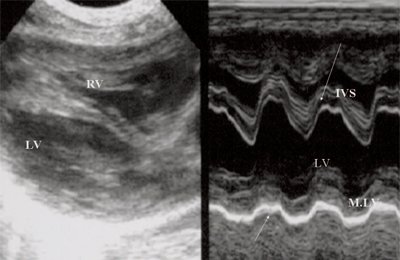
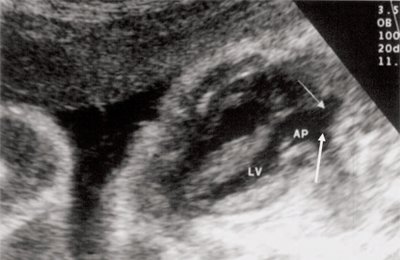
Для левого желудочка признаком объемной перегрузки являются увеличение полости левого предсердия и желудочка, а также экскурсии межжелудочковой перегородки и миокарда задней стенки левого желудочка (рис. 4).
Рис. 4. Объемная перегрузка левых отделов сердца. В- и М-сканирование. Отмечается усиление экскурсии межжелудочковой перегородки и миокарда задней стенки левого желудочка.
При сочетании нагрузки сопротивлением и объемом возникает смешанная перегрузка (например, при дефекте межжелудочковой перегородки и повышении давления в легочной артерии для правого желудочка систолическая перегрузка сочетается с нагрузкой объемом, для левого желудочка в результате артериальновенозного сброса крови через дефект).
За многолетний период (с 1980 г. по настоящее время) наблюдений в ФГУ Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова Минздравсоцразвития России было замечено, что в антенатальном периоде не всегда работают принципы гемодинамических эхокардиографических проявлений врожденного порока сердца, которые ранее были разработаны и представлены в современной литературе 6.
Анализ более 2000 наблюдений врожденных пороков сердца у плода показал, что в ряде наблюдений имеются лишь анатомические изменения, характерные для определенной нозологической формы порока. При других врожденных пороках сердца изменения на эхокардиограмме связаны с характером гемодинамической нагрузки на сердце и аналогичны тому, что наблюдается после рождения. Наконец, в ряде наблюдений врожденных пороков сердца у плода вторичные изменения на эхокардиограмме, вызванные гемодинамическими нарушениями, отличаются от гемодинамических проявлений ультразвуковых показателей у детей и взрослых. Это позволило разделить все врожденные пороки сердца плода на три группы в зависимости от изменений на эхокардиограмме, обусловленных особенностями антенатальной внутрисердечной гемодинамики.
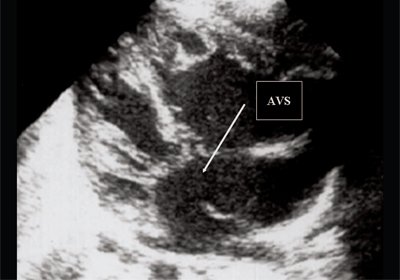
Рис. 5. Четырехкамерное сечение сердца плода. Стрелкой указан первичный дефект межпредсердной перегородки (АVS).
Рис. 6. Дефект межжелудочковой перегородки. Длинная ось сердца. Стрелками показан дефект межжелудочковой перегородки.
Рис. 7. Транспозиция магистральных сосудов.
Рис. 8. Транспозиция магистральных сосудов, стрелками показаны ветви легочной артерии.
Рис. 11. Двойное отхождение магистральных сосудов от левого желудочка. Длинная ось сердца. Магистральные сосуды инвертированы и отходят от левого желудочка. Аорта расположена «верхом» над дефектом межжелудочковой перегородки (стрелка).
Таким образом, диагностика перечисленных выше врожденных пороков сердца основывается на знании анатомических изменений, характерных для определенной нозологической формы патологии.
Вторая группа врожденных пороков сердца. При ультразвуковом исследовании регистрируются анатомические и гемодинамические изменения, характерные для определенной нозологической формы порока. В эту группу были отнесены: стеноз аорты, стеноз легочной артерии, врожденный митральный стеноз, транспозиция магистральных сосудов с сужением легочной артерии, обструкция опухолью выходного тракта одного из желудочков, аномалия Эбштейна, синдром гипоплазии правого и левого желудочков сердца, фиброэластоз, преждевременное закрытие овального окна.
Как пример можно разобрать изменения эхокардиографических показателей при клапанном стенозе легочной артерии. Нарушение гемодинамики при изолированном стенозе легочной артерии обусловлено препятствием на пути выброса крови в легочную артерию. Тяжесть стеноза определяется разницей систолического давления в правом желудочке и легочной артерии, т.е. градиентом давления.
При двухмерной эхокардиографии выявляется утолщение створок клапана легочной артерии, экскурсия их уменьшена, а в систолу они образуют купол. Это анатомические проявления порока. К ним добавляются гемодинамические проявления: выраженная гипертрофия миокарда передней стенки правого желудочка и межжелудочковой перегородки, значительно превышающие нормативы. Степень выраженности гипертрофии миокарда правого желудочка зависит от степени стенозирования легочной артерии и соответственно от величины градиента давления. Эти данные получены при сопоставлении результатов ультразвукового сканирования и данных катетеризации полостей сердца у детей [6]. Следует особо отметить, что при выраженной гипертрофии миокарда полость правого желудочка увеличивается незначительно. Отмечается также увеличение размера правого предсердия.
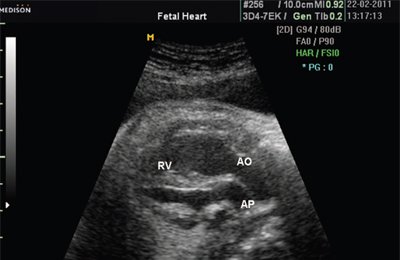
У плода получены аналогичные изменения, зависящие также от степени стенозирования легочной артерии. Полость правого желудочка, как видно на рис. 12, не увеличена. В то же время имеется значительная гипертрофия стенок правого желудочка. Как и в постнатальном периоде отмечено увеличение полости правого предсердия (рис. 13). После рождения при катетеризации полостей сердца в данном наблюдении был выявлен градиент давления на выходе из правого желудочка, равный 200 мм рт.ст.
Рис. 12. Стеноз легочной артерии. Гипертрофия миокарда правого желудочка.
Маркеры патологического течения перинатального периода у детей с гиперэхогенным внутрисердечным фокусом
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Цель исследования: выявить особенности течения перинатального периода у детей с антенатально диагностируемым гиперэхогенным внутрисердечным фокусом (ГВФ).
Материал и методы: группы исследования, которые формировали по методу «случай — контроль», были сопоставимы по возрасту, акушерскому и соматическому анамнезу матерей. Критерием включения в первую группу было наличие гиперэхогенного образования в сердце плода, по данным ультразвукового пренатального скрининга, а также наблюдение и рождение ребенка в ГБУЗ ТО «Перинатальный центр» (Тюмень). Первую группу составили 214 беременных (плодов с ГВФ, впоследствии новорожденных), вторую группу — 107 беременных (плодов без ГВФ, впоследствии новорожденных). Проведен ретроспективный анализ течения антенатального и интранатального периодов развития новорожденных с ГВФ; изучены особенности течения раннего неонатального периода, данные гистологического исследования плацент (n=69), результаты аутопсий перинатальных потерь (n=12).
Результаты исследования: установлено, что ГВФ, впервые визуализируемые после 20-й нед. гестации, сохранялись после рождения значительно чаще (р 0,05). Между тем только у детей с ГВФ диагностированы врожденные пороки развития различных органов (7,94%) и генерализованная цитомегаловирусная инфекция (1,46%). Постгипоксическую кардиопатию как отражение синдрома дезадаптации со стороны сердечно-сосудистой системы в 3,2 раза чаще регистрировали у новорожденных с ГВФ (р=0,005).
Заключение: сочетание ГВФ (размером 2,67±0,9 мм) с локализацией в левом или правом желудочке сердца плода и других мягких ультразвуковых маркеров, наличие структурных изменений центральной нервной системы и/или системы кровообращения диктуют необходимость обследования беременной на внутриутробные инфекции, а также проведения допплерографии маточных и пуповинных артерий для минимизации риска развития перинатальных катастроф.
Ключевые слова: перинатальный период, гиперэхогенный внутрисердечный фокус, новорожденные, перинатальные потери, врожденная аномалия, постгипоксическая кардиопатия, ультразвуковой маркер.
Для цитирования: Малинина Е.И., Рычкова О.А., Чернышева Т.В. Маркеры патологического течения перинатального периода у детей с гиперэхогенным внутрисердечным фокусом. РМЖ. Мать и дитя. 2020;3(2):132-135. DOI: 0.32364/2618-8430-2020-3-2-132-135.
Markers of the pathological course of perinatal period in children with echogenic intracardiac focus
1 Tyumen State Medical University, Tyumen, Russian Federation
2 Tyumen Cardiology Research Center — branch of Tomsk National Research Medical Center
of the Russian Academy of Sciences, Tyumen, Russian Federation
Aim: to describe the course of perinatal period in children with echogenic intracardiac focus (EIF) diagnosed in the antenatal period.
Patients and Methods: in this case-control study, the groups were similar in age, obstetric history, and somatic status of mothers. Group 1 included 214 pregnant women whose fetus (newborn later) was diagnosed with EIF. Inclusion criteria were an echoic focus within the fetal heart (by prenatal ultrasound) as well as pregnancy follow-up and childbirth in the Perinatal Center of Tyumen city. Group 2 included 107 pregnant women whose fetus (newborn later) had no this sonographic sign. Retrospective analysis of the course of antenatal and intranatal periods of newborns with EIF was performed. The course of early neonatal period was described. Placental histology (n = 69) and autopsies of perinatal losses (n=12) were discussed.
Results: it was demonstrated that EIFs identified for the first time after 20 weeks of gestation persist after delivery much more common (p 0.05). Only newborns with EIF were diagnosed with different types of birth defects (7.94%) and generalized cytomegalovirus infection (1.46%). Hypoxic cardiopathy (that illustrates cardiovascular deadaptation) was 3.2 times more common in newborns with EIF (p=0.005).
Conclusion: combination of EIF (2.67±0.9 mm) localized in the left or right ventricle and other sonographic signs, central nervous system defects and/or cardiovascular abnormalities require screening for perinatal infections as well as uterine and umbilical artery Doppler to minimize the risk of perinatal events.
Keywords: perinatal period, echogenic intracardiac focus, newborns, perinatal losses, congenital anomaly, hypoxic cardiopathy, sonographic sign.
For citation: Malinina E.I., Rychkova O.A., Chernysheva T.V. Markers of the pathological course of perinatal period in children with echogenic intracardiac focus. Russian Journal of Woman and Child Health. 2020;3(2):132–135. DOI: 10.32364/2618-8430-2020-3-2-132-135.
Введение
Интерес к изучению перинатального периода появился в конце 1960-х гг., когда в рутинную практику врачей разных специальностей вошло ультразвуковое исследование (УЗИ) высокого разрешения, что способствовало выявлению не только грубых аномалий развития того или иного органа, но и малых структурных изменений [1, 2]. Это послужило толчком к совершенствованию методов профилактики, диагностики и терапии различных заболеваний матери, плода и новорожденного и восприятию системы «мать — плацента — плод» как единого организма [3].
В 1990-х гг. работы патоморфологов D.J. Roberts и D. Genest по изучению участков кальцификации папиллярных мышц, или гиперэхогенных внутрисердечных фокусов (ГВФ), у плодов с аномальным кариотипом стали основанием для того, чтобы рассматривать данную ультразвуковую находку как маркер хромосомных аномалий [4–6]. Эти образования при проведении УЗИ совершали колебательные движения подобно прыжкам мяча и были названы «гольфный мяч» [7, 8]. Гипотезы формирования ГВФ неоднократно менялись (от нормального варианта эмбрионального развития клапанно-хордального аппарата до предиктора внутриутробного инфицирования плода), однако до сих пор не существует единого мнения об этом ультразвуковом феномене [9–13].
Цель работы: выявить особенности течения перинатального периода у детей с антенатально диагностируемым ГВФ.
Материал и методы
Настоящее ретроспективное исследование проведено на базе ГБУЗ ТО «Перинатальный центр» (Тюмень). Критерием включения было наличие гиперэхогенного образования в сердце плода, по данным ультразвукового пренатального скрининга. Группы исследования формировали методом «случай — контроль», при этом статистически значимых межгрупповых различий по возрасту, акушерскому и соматическому анамнезу матерей не было. Первую группу составили 214 беременных (плодов c ГВФ, впоследствии новорожденных), вторую группу — 107 беременных (плодов без ГВФ, впоследствии новорожденных). Анализировали течение перинатального периода новорожденных с ГВФ с использованием медицинской документации (ф111/у и ф096/у), результатов инструментального обследования (электрокардиографии, нейросонографии, эхокардиографии (ЭхоКГ), УЗИ органов брюшной полости), а также патоморфологического исследования 69 плацент (34 из первой группы и 35 — из второй) и перинатальных потерь (n=12). Не все плаценты подвергались патоморфологическому исследованию, но для настоящего исследования с учетом сформированных групп были отобраны заключения с учетом сходного срока гестации и анамнеза.
Результаты и обсуждение
В ходе исследования установлено, что в 11–13 нед. гестации при пренатальном ультразвуковом скрининге диагностируется 6,08% ГВФ, в 20–22 нед. — 84,11%, в 32–34 нед. — 9,81%. Нужно отметить, что все ГВФ, визуализируемые при первом ультразвуковом скрининге, локализовались в левом желудочке и были одиночными, имея средний размер 1,2±0,1 мм. В то же время локализация гиперэхогенных образований, диагностируемых во второй половине беременности, была различной, а также отмечались множественные фокусы, размер которых превышал 2 мм. Динамическое наблюдение показало, что к моменту рождения сохраняются лишь 0,46% ГВФ, регистрируемых до 14-й нед., и 24,3% ГВФ, выявляемых впервые после 20-й нед. гестации.
Антенатальное УЗИ выявило, что 1/3 пациентов с ГВФ начиная с 20-й нед. гестации имеют ультразвуковые признаки изменений в плаценте: аномальное прикрепление, кистозные изменения, увеличение/уменьшение количества околоплодных вод, снижение маточно-плацентарного кровотока в целом.
Таким образом, ГВФ визуализируется при ультразвуковом скрининговом исследовании на любом сроке гестации, чаще (до 90,19%) с 9-й по 22-ю нед. беременности. Его обнаружение было сопряжено с нарушениями маточно-плацентарного кровотока (р=0,033) и другими малыми ультразвуковыми маркерами хромосомных аномалий в 24,76% случаев (р 1 Малинина Елена Игоревна — к.м.н., доцент кафедры детских болезней лечебного факультета с курсом иммунологии и аллергологии, ORCID iD 0000-0001-9987-4899;
1 Рычкова Ольга Александровна — д.м.н., доцент, заведующая кафедрой детских болезней лечебного факультета с курсом иммунологии и аллергологии, ORCID iD 0000-0002-2566-5370;
2 Чернышева Татьяна Викторовна — к.м.н., доцент, заведующая детским отделением, ORCID iD 0000-0003-0137-3282.
1 ФГБОУ ВО Тюменский ГМУ Минздрава России. 625024, Россия, г. Тюмень, ул. Одесская, д. 54.
2 Тюменский кардиологический научный центр — филиал Томского НИМЦ. 625026, Россия, г. Тюмень, ул. Мельникайте, д. 111.
Контактная информация: Малинина Елена Игоревна, e-mail: malininaele@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах и методах. Конфликт интересов отсутствует. Статья поступила 31.07.2019.
1 Elena I. Malinina — MD, PhD, associate professor of the Department of Childhood Diseases the Course of Immunology & Allergy of Medical Faculty, ORCID iD 0000-0001-9987-4899;
1 Olga A. Rychkova — MD, PhD, Associate Professor, Head of the Department of Childhood Diseases the Course of Immunology & Allergy of Medical Faculty, ORCID iD 0000-0002-2566-5370;
2 Tat’yana V. Chernysheva — MD, PhD, Associate Professor, Head of Children Department, ORCID iD 0000-0003-0137-3282.
1 Tyumen State Medical University. 54, Odesskaya str., Tyumen, 625024, Russian Federation.
2 Tyumen Cardiology Research Center— branch of Tomsk National Research Medical Center of the Russian Academy of Sciences. 111, Melnikaite str., Tyumen, 625026, Russian
Federation.
Contact information: Elena I. Malinina, e-mail: malininaele@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 31.07.2019.
Только для зарегистрированных пользователей