Бронхоскопия или гастроскопия что хуже
Бронхоскопия или гастроскопия что хуже
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Случайный выбор
данная функция, случайным образом выбирает информацию для Вашего изучения,
запустите выбор нажав кнопку ниже
Случайный выбор
Обратная связь
Напишите нам
Сообщение об ошибке
Что улучшить?
Введение:
В статье вы можете узнать основные особенности, касающиеся гастроскопии и колоноскопии, а именно:
Полный текст статьи:
Обследования, позволяющие получить информацию о состоянии ЖКТ, нельзя назвать приятными процедурами. Колоноскопия, гастроскопия очень часто являются для пациентов поводом, чтобы не обращаться к специалистам. Но современная медицина предлагает сделать колоноскопию и ФГДС под наркозом одновременно, тем самым избавив пациента от столь неприятных ощущений и даже минимальной боли.
Когда необходимо делать гастроскопию?
Ошибочно недооценивать эффективность этих двух методов при определении целого ряда заболеваний. Для врачей они являются основными в исследовании ЖКТ.
Гастроскопия помогает определить такие заболевания, как:
Чаще всего врач направляет на гастроскопию при жалобах на желудочные боли, при частых изжогах, рвоте, потери аппетита, снижении массы тела, при затруднении глотания и болях, связанных с приемом пищи.
Современный эндоскоп способен показать максимально точную информацию о состоянии ЖКТ врачу, при этом обследование проводится более тщательно под медикаментозной седацией.
Основными требованиями для пациента при проведении гастроскопии является ограничение в приеме пищи за 10 часов до исследования, а также воздержание от питья воды за три часа.
Если пациенту необходимо принимать лекарства по особому расписанию, то стоит согласовать это с врачом.
Когда проводят колоноскопию с наркозом
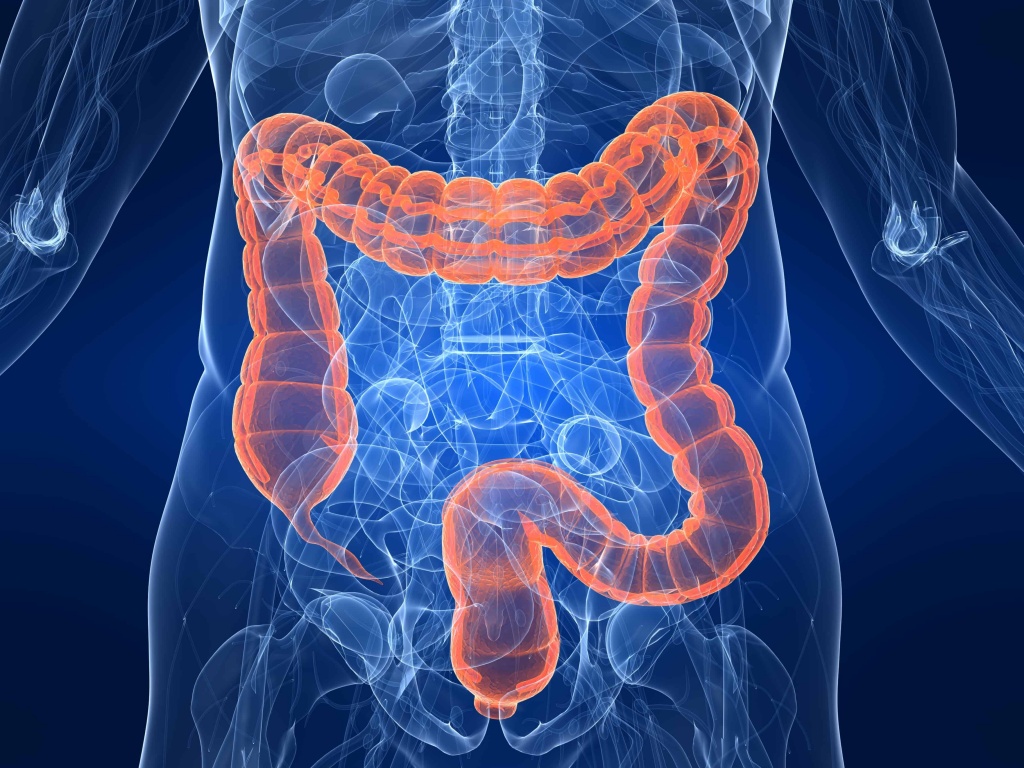
При помощи видеоколоноскопа врач может рассмотреть состояние слизистой толстой кишки и терминального отдела подвздошной кишки, взять биопсию интересующего участка. Часто при помощи такой процедуры можно выявить причину кровотечения, полип, онкологическое заболевание даже на ранних стадиях.
Колоноскопия и гастроскопия под наркозом позволяют определить причины множества проблем, связанных с желудком и кишечником на начальном этапе. Особая точность исследований позволяет врачу диагностировать дивертикулы, эрозии, рак, язвенный колит и болезнь Крона.
Колоноскопия выполняется при диагностике таких заболеваний, как:
В качестве профилактики необходимо выполнять исследование после 40 лет с периодичностью 1 раз в год.
Проводя ЭГДС и колоноскопию под наркозом, врач может определить заболевания с особой точностью и взять биопсию тканей для исследования. В целом эти процедуры необходимы тем, кому не могут поставить диагноз из-за нечеткого проявления тех или иных симптомов заболевания. Назначают диагностику при длительных запорах, диареи.
По времени процедуры суммарно занимают около получаса.
Действие наркоза при подобных исследованиях необходимо, если у пациента наблюдается повышенная чувствительность к боли, детский возраст, наличие спаек в кишечнике, болезнь Крона, при разрушающих кишечник заболеваниях.
В каждом случае врач подбирает препараты. Оказывающие седативное действие индивидуально. При выборе анестетиков необходимо учитывать возраст пациента, сопутствующие заболевания и возможную аллергическую реакцию.
Всего существует три метода, позволяющих провести анестезию при колоноскопии. Это:
В целом к проведению колоноскопии существует ряд противопоказаний. Они обязательно будут учтены при назначении процедуры. Исследование категорически запрещено при:
Также необходимо проконсультироваться с врачом о возможности проведения колоноскопии и гастроскопии одновременно, если было проведено недавнее хирургическое вмешательство в области желудка.
Врач направил на эндоскопию, а мне страшно. Что делать?
Эндоскопия проводится с помощью эндоскопа – длинного гибкого пластикового или металлического зонда со светодиодом и объективом или камерой на конце. Эндоскоп вводится в организм пациента через естественные полости тела: например, для исследования пищевода и желудка через рот, при бронхоскопии – через дыхательные пути. Прибор может быть оснащен инструментами для проведения дополнительных хирургических манипуляций: забора образца ткани (биопсии), удаления полипов.
Что такое эндоскопия? Какие виды обследования сюда входят?
Эндоскопия позволяет врачу визуально оценить состояние различных органов и тканей: бронхов, ЖКТ, мочевого пузыря, суставов и так далее.
В зависимости от вида исследуемой полости процедура делится на:
Это основные виды эндоскопии, применяемые в пульмонологии и гастроэнтерологии. Но возможности метода гораздо шире. Например, с его помощью можно диагностировать болезни матки (гистероскопия), оценить состояние наружного уха (отоскопия), обнаружить патологии мочевого пузыря (цистоскопия). В зависимости от назначенного вида обследования будут отличаться показания к процедуре и подготовка к ней.
Какие болезни можно найти с помощью эндоскопии?
Одним из ключевых преимуществ эндоскопии является возможность обнаружения рака дыхательной и пищеварительной системы на ранних стадиях. Визуализация органов позволяет врачу в режиме реального времени найти очаги патологии, взять образец для дальнейшего гистологического анализа. Другие патологии, которые можно обнаружить в ходе обследования, зависят от типа процедуры.
Например, гастроскопия показывает:
Эндоскопия позволяет не только обнаружить нарушение, но и проводить прицельное лечение: наносить медикаменты непосредственно на пораженный участок.
Колоноскопия позволяет диагностировать такие нарушения, как:
Бронхоскопия показывает состояние органов дыхательной системы. С ее помощью можно обнаружить воспалительные заболевания (например, пневмонию), подтвердить муковисцидоз, бронхиальную астму, туберкулез. В целом процедура позволяет оценить тонус бронхиального дерева, диаметр просветов, наличие структурных аномалий.
Я боюсь «глотать зонд». Что делать?
В гастроэнтерологии для постановки диагноза врач может назначить пациенту эзофагогастродуоденоскопию (также называемое ФГДС или гастроскопией). Данная процедура получила обывательское название «глотание зонда», так как в ходе обследования больному потребуется проглотить зонд, чтобы он прошел через пищевод в желудок. Исследование породило множество страхов и мифов: многие люди, никогда не проходившие ФГДС, боятся данной процедуры и отказываются от ее выполнения. Насколько разумны эти страхи и опасения, и когда необходима ФГДС?
Эндоскопическое обследование верхнего отдела ЖКТ назначается пациентам, испытывающим следующую симптоматику:
Во время гастроскопии могут быть выявлены такие патологии, как рефлюксная болезнь, гастрит, язва желудка или двенадцатиперстной кишки. Также проверка желудка позволяет найти очаги воспалений, обнаружить полипы, язвы, эрозии, внутренние кровотечения. На сегодняшний день это одна из наиболее информативных инструментальных диагностических процедур для визуальной оценки состояния верхних отделов ЖКТ. Поэтому, если гастроэнтеролог направил вас на ЭГДС, процедуру необходимо пройти.
Проводится гастроскопия следующим образом: на корень языка ассистент распыляет местный анестетик. Это необходимо для снятия рвотного рефлекса и свободного введения эндоскопа. Затем пациента просят лечь на кушетку на левый бок и зажать зубами загубник – он не даст рефлекторно закрыть рот.
Затем медленно вводится зонд. В этом время человеку требуется расслаблено и глубоко дышать, и выполнять все рекомендации эндоскописта. Врач попросит сделать несколько глотательных движения для проведения эндоскопа. В это время больной будет чувствовать ощущение давления в горле и пищеводе.
Когда трубка достигнет желудка, подается воздух, чтобы расправить его складки и внимательно осмотреть внутреннюю поверхность органов. При необходимости может быть выполнена биопсия, тесты на pH. Затем зонд извлекается. Вся процедура занимает 10-15 минут и абсолютно безболезненна. Единственные неприятные ощущения, с которыми может столкнуться человек: это давление в горле при движении эндоскопа и распирание в желудке при подаче воздуха.
Если вы все еще боитесь проходить ЭГДС, придерживайтесь следующих рекомендаций:
Эндоскопия – это больно?
Большинство страхов пациентов, впервые проходящих эндоскопию, связаны с мифом о болезненности процедуры. Ход исследования зависит от того, какой именно вид эндоскопии назначил врач, но все они проводятся без боли.
Например, при проведении бронхоскопии для подавления рвотного рефлекса используется анестезирующий спрей. Затем в дыхательную систему вводится тонкий зонд, который не мешает естественному дыханию. В бронхах нет нервных окончаний, отвечающих за восприятие боли, поэтому движение трубки не вызывает болезненных ощущений. Единственное, что может почувствовать пациент – это незначительное давление в горле от прибора. Также накануне процедуры специалист может рекомендовать больному принять успокоительное средство. Это поможет снять волнение, расслабиться во время самих манипуляций.
Не меньше опасений у пациентов вызывает предстоящая колоноскопия. Данное обследование позволяет осмотреть толстую кишку, зонд при этом вводится через анальное отверстие. Дискомфорт может возникнуть при подаче воздуха: он необходим, чтобы расправить складки кишечника и предоставить врачу полноценный обзор внутренних полостей. Но при этом ощущения не сильные, сравнимы со спазмами, возникающими при позывах к дефекации.
Во время процедуры используются тонкие и гибкие эндоскопы, в которых нет выступающих острых или режущих частей, поэтому движение трубки не может травмировать слизистую оболочку – после окончания исследования не возникает раздражения.
В большинстве случаев при эндоскопии используется местная анестезия, но в некоторых случаях допустимо проведение осмотра под общим наркозом. Он применяется в случае, если больной не может сохранять неподвижность вследствие неврологических нарушений или испытывает панический страх, препятствующий проведению обследования.
Есть ли противопоказания для эндоскопии?
Эндоскопическое исследование является информативным и безопасным диагностическим методом, применяемым в гастроэнтерологии, пульмонологии и других направлениях медицины. Несмотря на то, что большинство пациентов хорошо переносят процедуру, некоторым больным противопоказано проведение эндоскопии.
К абсолютным противопоказаниям относят:
Нельзя проходить эндоскопию лицам, страдающим от тяжелых сердечно-легочных нарушений. Других абсолютных противопоказаний нет. Но врачи выделяют также относительные противопоказания, при которых исследование проводится только в том случае, если потенциальная польза превышает возможный риск.
Среди относительных противопоказаний:
Для выявления противопоказаний врач перед назначением эндоскопии осматривает пациента, собирает анамнез, назначает дополнительные анализы. Если специалист решит, что больному не стоит проходить эндоскопическое обследование, он подберет альтернативные методы диагностики.
Чем можно заменить эндоскопию?
Эндоскопические исследования позволяют специалисту визуально оценить степень поражения слизистой оболочки, изучить состояние сосудов, обнаружить очаги воспаления и эрозии. Кроме того, во время эндоскопии возможны дополнительные манипуляции: забор биоптата, проведение теста на pH, дополнительное контрастное окрашивание для обнаружения рака на начальной стадии. Поэтому полноценной альтернативы эндоскопии не существует.
Если гастроэнтеролог или наблюдающий терапевт направил вас на эндоскопию – ее необходимо выполнить. Но в некоторых случаях пациенту противопоказано проходить данное обследование по медицинским противопоказаниям.
В таком случае специалист подбирает другие диагностические процедуры и может назначить:
Также врач может назначить капсульную гастроскопию. В таком случае от больного потребуется проглотить небольшую капсулу в которую заключен светодиод и камера. Через сутки капсула выйдет из организма вместе с каловыми массами, и специалист сможет просмотреть отснятое ею изображение: например, обнаружить язву.
Как подготовиться к проверке желудка и кишечника?
Подготовка к эндоскопии зависит от того, какой именно орган будет изучать эндоскопист. Однако следует помнить, что все исследования проводятся натощак – в день процедуры необходимо отказаться от приема пищи. Также многие врачи рекомендуют накануне принять успокоительное средство – это поможет расслабиться и снять стресс.
Как подготовиться к ЭГДС? Качественная подготовка облегчает проведение обследований и повышает его информативность и точность. Пациент должен предупредить эндоскописта о принимаемых препаратах и аллергиях. Соблюдение специальной диеты не требуется, однако последний прием пищи должен быть не менее, чем за 6 часов до процедуры. После эндоскопии можно есть через 2 часа, если процедура сопровождалась забором биоптата, первые сутки рекомендуется воздержаться от употребления жирной, соленой и пряной пищи, алкоголя.
Более тщательной подготовки требует колоноскопия. За 5 дней до исследования больной должен исключить из рациона продукты, вызывающие повышенное газообразование: например, грубую волокнистую пищу, хлеб с отрубями, бобовые. За 1-2 дня рекомендуется употреблять супы-пюре, блюда из вареных или тушеных овощей. Лучше отказаться от мучного, острого и копченого.
Перед колоноскопией необходимо очистить кишечник: сделать это можно с помощью слабительных средств (препараты и дозировка назначаются лечащим врачом), либо при помощи клизмы. Подробно о правилах подготовки к эндоскопии расскажет специалист, выдавший направление на обследование.
Современная эндоскопия – не страшно, не больно, информативно
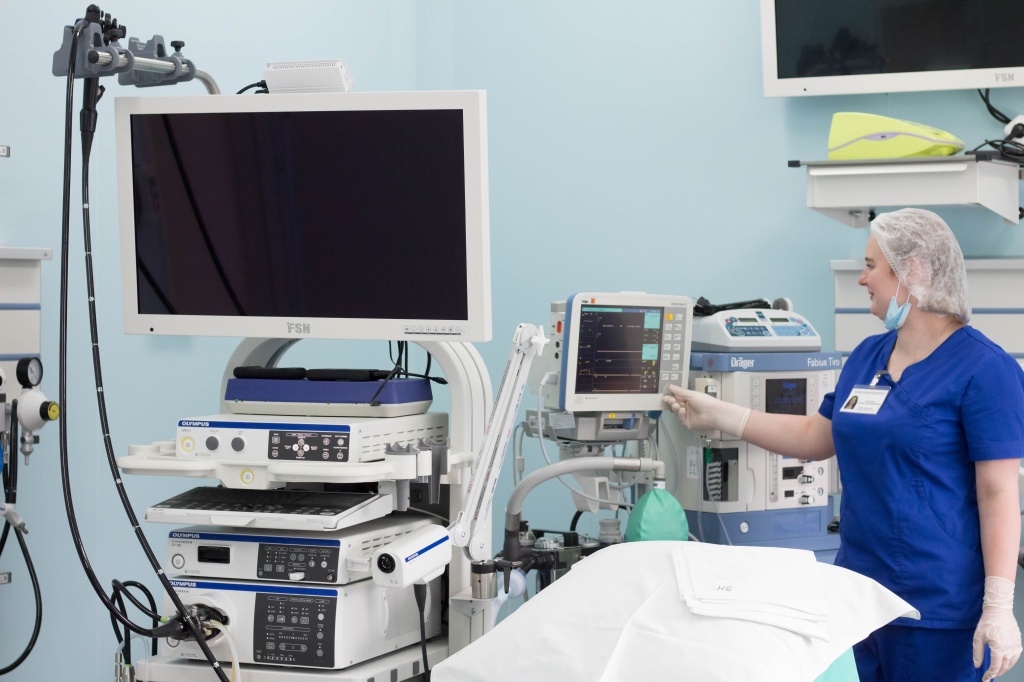
В Областном консультативно-диагностическом центре (г. Ростов-на-Дону, ул. Пушкинская, 127) в эндоскопическом отделении пациентам предлагают диагностические и лечебные манипуляции с использованием высокотехнологичных видеоинформационных систем экспертного класса. По желанию пациента большинство исследований проводятся под внутривенным наркозом.
Эндоскопия – способ осмотра некоторых внутренних органов при помощи эндоскопа, который вводится в полости через естественные пути пациента. Современная эндоскопия позволяет врачам-диагностам получать изображение мельчайших деталей, выявлять и классифицировать структурные изменения слизистой оболочки внутренних органов с целью раннего выявления предраковой патологии.
Эндоскопическая биопсия тканей обычно производится из любого подозрительного участка. Это стандарт, который позволяет выявить ранний рак ЖКТ и успешно его лечить. Исследование необходимо для того, чтобы убедиться, нет ли признаков, говорящих о злокачественном процессе. Если перерождение клеток обнаружено в самом начале, то возможно их раннее эндоскопическое удаление без хирургической операции.
Новейшие электрохирургические комплексы и высокая классификация врачей-эндоскопистов позволяет проводить иссечение патологических участков во время исследования.
Для проведения анестезии в Областном консультативно-диагностическом центре применяются новейшие анестетики, современная высокотехнологичная наркозно-дыхательная аппаратура и средства мониторинга ведущих производителей медицинского оборудования на мировом рынке.
Бронхоскопия: что это такое, виды, подготовка, техника проведения – МЕДСИ
Оглавление
Что такое бронхоскопия
Бронхоскопия – эндоскопический метод исследования дыхательных путей: гортани, трахеи и бронхов с целью выявления заболеваний слизистых оболочек этих органов. Процедура осуществляется при помощи бронхоскопа – гибкой или жесткой трубки диаметром 3-6 мм, оснащенной осветительной лампой и фото-видеокамерой. Современные приборы созданы на основе оптоволоконных технологий, что обеспечивает высокую диагностическую эффективность. Изображение выводится на монитор компьютера, благодаря чему его можно увеличить в десятки раз и сохранить запись для последующего динамического наблюдения. Оптическая система прибора позволяет произвести осмотр дыхательных путей до второго ответвления бронхов и в 97 процентах случаев поставить точный диагноз. Бронхоскопии применяется при диагностике хронических бронхитов, рецидивирующих пневмоний, рака легких. При необходимости в процессе проведения бронхоскопии возможно взятие образцов ткани на биопсию.
Для лечения заболеваний дыхательных путей и взятия материала для гистологического исследования бронхоскоп оснащается необходимыми хирургическими инструментами.
Виды бронхоскопии
В зависимости от целей исследования используются два вида процедуры:
Общая анестезия при жесткой бронхоскопии проводится, благодаря чему пациент не ощущает никакого дискомфорта.
Показания к прохождению бронхоскопии
Бронхоскопия применяется с диагностической целью при наличии:
В лечебных целях бронхоскопия проводится в следующих случаях:
Бронхоскопия при пневмонии может быть назначена как с диагностической, так и с лечебной целью.
Как проводится бронхоскопия
Техника выполнения бронхоскопии требует ее проведения в условиях стационара – в специально оборудованном кабинете и с полным соблюдением правил стерильности. В проведении процедуры участвуют врач-пульмонолог (или эндоскопист), ассистент врача и анестезиолог.
Пациента предварительно готовят к проведению бронхоскопии, чтобы избежать возможных осложнений (подробнее о подготовке к процедуре см. статью: podgotovka-patsienta-k-bronkhoskopii).
Врач определяет, в каком положении – сидя или лежа на спине – будет находиться пациент во время исследования. Затем, в зависимости от вида бронхоскопии осуществляется введение анестезирующих препаратов. При жесткой бронхоскопии применяется общая анестезия, при гибкой – местная: раствор лидокаина распыляется на слизистую оболочку носоглотки и гортани. Для расширения бронхов осуществляется инъекция или ингаляция специальными препаратами. Эти меры обеспечивают беспрепятственное и безболезненное продвижение бронхоскопа по дыхательным путям.
Бронхокоп вводится через нос или через рот после того, как подействовали препараты. Для проведения трубки через голосовую щель пациенту необходимо сделать глубокий вдох, а затем – дышать поверхностно и как можно чаще, чтобы справиться с рвотными позывами.
В ходе продвижения прибора врач изучает слизистую гортани, голосовой щели, трахеи, бронхов. Жесткая бронхоскопия на этом этапе завершается, а гибкая позволяет осмотреть нижние отделы бронхов.
При необходимости, если в результате исследования обнаружены определенные патологии, врач может произвести биопсию и лечебные манипуляции: удалить инородное тело или мокроту, промыть бронхи лекарственным раствором и т.д.
Во время проведения бронхоскопии, которая обычно проводится в течение 30-60 минут, специалисты контролируют состояние пациента: работу сердца, артериальное давление, уровень насыщения крови кислородом.
Большинство пациентов задается вопросом: бронхоскопия – больно ли это? После ее проведения все получают однозначный ответ – нет, это безболезненная процедура. Ощущения в процессе бронхоскопии сводятся к ощущению кома в горле и онемения неба в результате действия анестетиков. Фибробронхоскоп за счет маленького диаметра не затрудняет дыхание, а продвижение трубки по дыхательным путям происходит безболезненно, так как на бронхах нет нервных окончаний. Пациент может чувствовать легкое давление на грудную клетку, но оно не доставляет дискомфорта.
При проведении жесткой бронхоскопии пациент находится в состоянии медикаментозного сна и ничего не чувствует.
После завершения процедуры некоторое время сохраняется действие анестетиков, по этой причине может быть затруднено глотание. Рекомендуется некоторое время не пить и не есть – пока не восстановится глотательный рефлекс.
Если проводились одновременно бронхоскопия и бронхография, назначаются дыхательные упражнения или проводится дренаж для выведения контрастного вещества из бронхов.
Заключение специалистов
Техника бронхоскопии позволяет внимательно изучить слизистую оболочку дыхательных путей и обнаружить признаки различных патологий:
Результатом бронхоскопии может стать проведение лечебных процедур – как следствие диагностирования определенных патологий.
Противопоказания к проведению бронхоскопии
По причине того, что техника бронхоскопии представляет собой оперативное вмешательство, эта процедура имеет ряд противопоказаний.
В качестве абсолютных противопоказаний выделяют следующие:
В некоторых ситуациях бронхоскопия должна быть отложена:
Необходимость бронхоскопии и возможность ее проведения может определить только врач – пульмонолог или терапевт.
Возможные осложнения
Бронхоскопия хорошо переносится большинством пациентов, в редких случаях могут возникнуть осложнения:
В этих случаях пациенту оказывается неотложная медицинская помощь.
Бронхоскопия или гастроскопия что хуже
«Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны», — рассказывает Алексей Петкевич, врач-эндоскопист с 22-летним стажем. На его счету — несколько тысяч эндоскопических процедур и операций, благодаря которым его пациенты не попали на операционный стол к хирургам. Об особенностях проведения гастро- и колоноскопий, скрининге и профилактике колоректального рака, возможностях его лечения в РКМЦ — в интервью со специалистом.
Алексей Алексеевич Петкевич. Врач-эндоскопист, заведующий эндоскопическим отделением Республиканского медицинского клинического центра. Стаж работы — 22 года. В РКМЦ — с 2010-го. До этого 12 лет работал врачом Полоцкого онкологического диспансера.
“Главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу”
— У нас в отделении мы проводим два основных исследования: гастроскопия и колоноскопия, — начинает разговор Алексей Алексеевич. — Немного реже, потому что бронхопульпомонология не наш профиль, делаем бронхоскопию. Это значит, что эндоскоп вводится в просвет бронхиального дерева, и мы можем увидеть многое: и опухоли, и сужения, и инородные тела.
Сегодня эндоскопия очень сильно продвинулась вперед. Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны. В тех случаях, где раньше были все показания для хирургического лечения, сейчас мы можем помочь эндоскопически.
— Недавно мы работали с пациенткой, у которой был очень сложный холедохолитиаз. В желчном протоке был обнаружен огромный камень, который сформировался после удаления желчного пузыря. Размер камня — около двух сантиметров, его невозможно было зацепить эндоскопической корзиной. В разных клиниках девушке не раз пытались помочь, проникнув в желчный проток через двенадцатиперстную кишку. Но не смогли, потому что случай был действительно непростой.
Мы решили провести довольно сложную процедуру: рассекли фатеров сосочек иглой, проникли туда холангиоскопом [дочерний эндоскоп, который вводится в основной. — Прим.], нашли камень. Затем лазером разрушили его на мелкие части, которые смогли достать обычными корзинами.
В целом, сегодня это довольно развитая ветвь эндоскопии, которая открывает массу возможностей. По сути, мы отбираем работу у хирургов, что идет на пользу пациентам: при хирургических операциях процент осложнений на порядок выше.
— Что обычно приводит человека на эндоскопические обследования?
— Я бы разделил эндоскопию с точки зрения профилактики и лечения на две большие группы: на ту, где для эндоскопии нет показаний, и ту, где они есть.
«Показана без показаний» — так по-другому можно назвать скрининг. У нас в клинике развит скрининг толстой кишки. Мы проводим ее исследование без показаний или наличия симптомов пациентам от 50 лет. Хотя, я думаю, этот нижний порог будет сдвигаться до 45 лет.
Если показания к гастро- или колоноскопии есть, то на эти процедуры, как правило, пациентов отправляют терапевты, гастроэнтерологи или хирурги. Сам пациент не должен назначать себе эндоскопию.
Какие симптомы обычно приводят людей к врачу? По пищеводу — это нарушение глотания, по желудку — боли вверху живота. По толстой кишке — запоры, поносы, кровь в кале. Падение гемоглобина может быть симптомом как заболевания желудка, так и толстой кишки. В этом случае тоже показано эндоскопическое исследование. Пересказывать можно долго.
Поэтому главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу.
Боли в животе, нарушение пищеварения, потеря аппетита или усиленный аппетит — все это может быть показанием для исследования. Но дифференцировать боль — это забота врача. Пациент не может поставить себе диагноз. Он будет только читать статьи в интернете и находить один диагноз страшнее другого.
Гастроскопия: когда назначают, сколько длится процедура, как у ней подготовиться и зачем делать биопсию
— Поговорим о гастроскопии. Сделать эту процедуру, которую по-обывательски называют «глотнуть зонд», бывает не всегда просто. С какими сложностями вы сталкиваетесь и как их решаете?
— Есть пациенты, у которых сильно выражен рвотный рефлекс или они психологически не готовы к этому исследованию. Некоторые бывают настолько напряжены, что они в принципе не могут пройти исследование без наркоза. В таких случаях выручает внутривенная анестезия. Пациент спит, врач делает процедуру. Все проходит спокойно.
— А кто решает, делать ли анестезию?
— Пациент вместе с врачом. Бывает, на первичном приеме человек не знает, что у него может быть подобная реакция. И, когда он приходит на исследование, напряженное состояние может стать сюрпризом для всех. Чтобы не навредить пациенту, мы останавливаем процедуру и даем рекомендацию на поднаркозную эндоскопию. Перед ней пациент должен обследоваться и подготовиться. В нашей клинике проблем с этим нет.
— Сколько времени длится процедура под анестезией?
— Столько же, сколько и без нее. Осмотр желудка, например, длится около 7 минут.
Некоторые пациенты просят: «Сделайте мне по-быстрому». Но это неправильный подход. Ее надо делать столько, сколько нужно, чтобы осмотреть все зоны желудка, сделать сканирование в узком спектре освещения, оценить состояние слизистой, выявить подслизистые образования, сужения или сдавления желудка и так далее. При быстром осмотре грубую патологию выявить можно, но для всего, что менее заметно, нужен более детальный осмотр.
— Какие правила перед процедурой гастроскопии должен соблюдать пациент?
— В первую очередь, он должен быть натощак. Из желудка пища уходит в среднем через шесть часов — от 4-х до 8-ми. Есть у пациентов есть сужения или язвенные рубцы, тогда этот период растягивается до 12 часов.
Обычно мы рекомендуем не есть после 18 часов накануне вечером, пить можно. Утром — ни пить, ни есть. Желудок должен быть пустым.
— Чем опасен завтрак или легкий перекус перед процедурой?
— Во-первых, остатки пищи мешают исследованию. Во-вторых, они действительно небезопасны для пациента. Если происходит рвота, человек может случайно вдохнуть пищу, из-за чего развивается пневмония..
Врачи с опытом могут отличить только что съеденную пищу от той, которая находилась в желудке много часов, как бы противно это ни звучало для обывателя. Мы видим, что некоторые люди забывают о правиле и надеются «как-нибудь проскочить». Но это действительно опасно, особенно, если они вводят в заблуждение анестезиолога. Если под наркозом у пациента происходит незамеченная рвота, это чревато даже смертью.
Поэтому у нас есть правило: если мы заходим с зондом в желудок и видим, что там есть пища, то сразу же достаем эндоскоп и прекращаем исследование, потому что это опасно не только для здоровья, но и для жизни пациента.
— Всегда ли при гастроскопии делают биопсию? От чего это зависит?
— При обычной эндоскопии, если мы не видим показаний для расширенной биопсии, материал берется из двух зон: из антрального отдела и тела желудка. Это необходимо для того, чтобы оценить наличие хеликобакторных инфекций и атрофии (истончение слизистой желудка), которая в будущем может привести к злокачественному процессу.
Всегда ли проводится биопсия? Мы настаиваем, чтобы это было всегда. Исключение — когда пациенты находятся на препаратах, которые снижают свертываемость крови. Иначе это может привести к кровотечению.
Бывает, мы не делаем биопсию при отказе пациента. У него есть такое право.
Колоноскопия: как перебороть страх, зачем делать анестезию, как готовиться к исследованию
— С 50 лет белорусы попадают под скрининговую программу колоректального рака и должны проходить колоноскопию. Верно?
— Да. С 2014-го по 2018-й год на базе нашего центра проводилась научно-исследовательская работа. Это была большая программа скрининга и вторичной профилактики колоректального рака в Беларуси, для которой мы взяли лучший мировой опыт. Ее итогом стало создание приказа, благодаря которому в стране внедряется скрининг рака толстой кишки.
Причем из всех локализаций рака этот скрининг можно назвать самым сложным — в части его организации и проведения.
— Хотя бы из-за психологического барьера. Одно дело — взять кровь из вены, другое — сделать колоноскопию, при которой зонд вводится через задний проход. Кроме этого, исследуется кал на скрытую кровь. Это значит, нужно самостоятельно взять образец. Для многих это труднопереступаемый психологический барьер.
Плюс к этому, для проведения колоноскопии кишку необходимо подготовить — отмыть ее от кала. Это тоже не всегда просто. Если кто-то готовился, поймет сразу. Если нет, то вот как это выглядит: нужно выпить 4 литра препарата и пережить спровоцированную диарею.
Уговорить людей на эти процедуры непросто. Когда мы работали над программой, каждый пятый человек отказывался от бесплатного участия в ней.
— Человек в 50 лет, который подпадает под скрининг колоректального рака, проходит колоноскопию. Если ничего не выявлено, когда нужно делать ее в следующий раз?
— Первичная колоноскопия делается в 50 лет. По ее результатам определяется, через сколько нужно провести процедуру в следующий раз.
Если кишка абсолютно чистая, врач ничего не обнаружил — следующую колоноскопию необходимо делать через 10 лет. Если находятся полипы, то период зависит от их количества и морфологического состояния. В среднем — от 3 до 5 лет.
Каждый год колоноскопию делают лишь тем, у кого есть генетическая предрасположенность к раку толстой кишки. Этих пациентов всего 10 процентов.
Молниеносного течения рака не бывает. Доказано наукой: если в кишке ничего не найдено, если ее слизистая чистая, без аденом, то за 10 лет человек от рака не умрет. И даже если через 10 лет что-то появится, то он будет курабельным, поддающимся лечению. Этот стандарт придумали не мы — его практикуют в США и Европе.
— Ваш коллега, онкохирург Юрий Слободин говорит о том, что сейчас темпы развития колоректального рака такие, что он может выйти на первое место. Вы тоже наблюдаете эту тенденцию?
— Конечно. У каждого третьего пациента мы выявляем аденому (полип). Это сильный показатель для оценки работы эндоскописта в частности и эндоскопического отделения в целом. Если он на уровне ниже 20 процентов, значит, эндоскопист работает некачественно.
Наш средний показатель по скрининговой программе, то есть среди пациентов, которым не нужно было делать колоноскопию по показаниям, — около 35 процентов. Что интересно, примерно такой же показатель и в группе пациентов 45-50 лет.
— Полипы — это предшественники колоректального рака?
— По-другому их называют аденомами. Считается, что это промежуточная стадия между здоровой слизистой и раком. У аденомы есть две степени дисплазий: низкая и высокая. Следующий шаг — это рак.
— Если пациенту нет 50 лет, по каким показаниям ему могут назначить колоноскопию?
— Когда у человека есть необъяснимые запоры, поносы, выделение крови с калом, снижение гемоглобина или находят объемные новообразования в брюшной полости, метастазы без первичного очага.
— Всегда ли колоноскопия проходит под анестезией?
— Есть группа пациентов, которым можно сделать колоноскопию действительно безболезненно. Но, к сожалению, далеко не всем.
Я уже 22 года работаю врачом-эндоскопистом и не раз вступал в дискуссию с более молодыми коллегами, которые говорят, что «да, можно всем без наркоза». На что я отвечаю так: «К вам просто не пришел пациент, которому вы не смогли ее сделать». Я провел более 11 тысяч колоноскопий и, наверное, имею права сказать это.
Большинству пациентов нужно делать колоноскопию под анестезией или под седацией. Пациент должен быть спокоен на процедуре. Тогда, соответственно, будет спокоен и доктор. Всё вместе это означает, что уровень диагностики получится выше. Когда врач устает от нервозности пациента, у него замыливается глаз. Это повышает вероятность не заметить мелкую патологию. Иногда помогают медсестры. Наши уже настолько опытные, что порой они видят полипы раньше врача. Я счастлив, что работаю с такими коллегами. И это совершенно не унижает мое достоинство как врача.
— То есть анестезию применяют в тех случаях, когда невозможно провести процедуру без психологического напряжения?
— Скажем так: у нас около 90 процентов процедур проходят под внутривенной анестезией. Это самый высокий показатель. Мы первыми наладили такой поток. У нас есть палата пробуждения и все условия, чтобы пациент был защищен, а мы могли делать процедуру безболезненно.
При первой колоноскопии я не могу спрогнозировать, как поведет себя пациент. И не смогу дать гарантию, что «вот этого пациента я сделаю без боли, а этого — с болью». С анестезией я точно знаю, что пациент будет спокоен.
А в целом, пациентов, которые пишут в интернете, что колоноскопия — это ужасно больно, процентов 5-10. Человек, которому сделали процедуру и ему было не больно, вряд ли начнет писать отзывы и станет распространяться, что ему делали колоноскопию.
— Сколько длится эта процедура?
— Все зависит от навыка и уровня квалификации специалиста. Как и везде, на одну и ту же работу разным людям нужно разное количество времени.
Я могу выполнить колоноскопию за период от 20 до 40 минут. Но это не значит, что все могут так. Можно сделать и за 15 минут, если кишка подготовлена и она анатомически не изменена. Японский стандарт — 5 минут туда, не менее 10 минут обратно. Больше можно, и это приветствуется. Как ни парадоксально звучит, но при наличии опыта и замечательной аппаратуры время на процедуру у нас увеличивается. Потому что реально мы видим более сложные вещи, которые незаметны на эндоскопах предыдущих поколений. Если мы находим мелкие полипы, которые не вызывают сомнений о наличии инвазивного рака, то сразу же их удаляем. То есть пациент не уходит на второй круг — с повторной подготовкой к колоноскопии, четырьмя литрами препарата и так далее.
Если сомнения насчет полипов есть, берем биопсию, чтобы исследовать образование на наличие раковых клеток.
— Правильно ли я понимаю, что полип рано или поздно преобразуется в рак?
— Не всегда. По данным разных источников, доброкачественное новообразование толстой кишки преобразуется в злокачественное в 8-15 процентах случаев. Но если мы нашли аденому, то ее нужно убирать. Оставлять ее даже с 8-15-процентным риском мы не будем.
— Из-за чего доброкачественное новообразование становится злокачественным? Просто потому, что у него такой «жизненный цикл»? Или на это могут повлиять какие-то факторы?
— Факторов масса. Первое — питание. Сегодня мы не можем представить нашу жизнь без «химии». Все, что мы съели, в конечном итоге превращается в кал. Естественно, все съеденные вещества будут отдаваться по ходу движения в желудочно-кишечном тракте. Дольше всего они задерживаются в толстой кишке. Соответственно, там они больше всего проявляют свою агрессию.
Если мы станем питаться продуктами, в которых меньше вредных химических веществ, вероятность получить какие-либо новообразования будет меньше. Если же постоянно закидывать в свой кишечник копчености, жиры и тому подобное, то ситуация окажется обратной.
Кстати, у курильщиков очень высокий риск рака толстой кишки. Как это объяснить, пока сам не знаю. Но при исследованиях в группах курильщиков заболеваемость раком толстой кишки выше.
Вообще, рак толстой кишки шагает по планете семимильными шагами. В 2014-м году мы готовили статью, в которой были данные, что ежегодно от рака толстой кишки в мире умирает 600 тысяч человек. Через пять лет это число преодолело отметку в 800 тысяч. И это при наличии скрининговых программ во многих странах мира. Заболеваемость и смертность растет. Хотя есть страны, среди них США, в которых снижается и смертность от рака толстой кишки, и заболеваемость.
— У вас в отделении есть возможность вести запись самого исследования. Для чего?
— Во-первых, чтобы при необходимости пересмотреть запись с хирургом и спланировать медицинскую тактику.
Также мы можем записать исследование и показать его, на случай, если возникнут вопросы, что мы что-то не увидели.
Бывает, пациенты едут еще куда-то консультироваться. Например, в Израиль. Они берут записи и показывают их другим врачам.
— Что можно причислить к осложнениям при эндоскопических исследованиях и операциях?
— У эндоскопии есть два грозных осложнения: это кровотечения и перфорации.
У меня были перфорации даже на самых маленьких полипах, когда я не ожидал, что это произойдет. Мы анализировали ситуации, находили причины. В медицине нужно относится с уважением к любой патологии, потому что когда врач начинает думать, что он стал кем-то больше, чем просто врач и человек, то происходит нечто грозное.
Всегда нужно помнить, что мы простые люди, которые могут ошибиться на ровном месте. В любой момент нужно быть к этому готовым. Наиболее ценная клиника и наиболее ценный врач тот, который умеет не просто оперировать, а выходить из сложных ситуаций. Специально мы их не провоцируем, но, если что-то случилось, это становится ценнейшим опытом. Как в авиации, все инструкции написаны кровью. У нас примерно так же.
— Эндоскопия — это больше, чем думают даже ваши коллеги, сказали вы вначале. Она дает больше возможностей и меньше осложнений.
— И переносится легче, и пациенты восстанавливаются быстрее, чем при хирургическом вмешательстве.
Ведь, например, при холецистите дольше заживает не место удаленного желчного пузыря, а разрезанный живот. Лапороскопические и миниинвазивные операции позволяют этого избежать.
— Как принимается решение: человека оперирует хирург либо с ним будет работать врач-эндоскопист?
— Хирургам мы всегда успеем отдать. Поэтому по максимум работаем с пациентом, делаем все возможное с арсеналом инструментов, которые у нас есть.
Если же видим, что у нас больше нет возможности продолжать эндоскопическое лечение, то отдаем пациента хирургам.
— Какие операции делают врачи-эндоскописты?
— В первую очередь, подслизистые десекции. Если нет инвазии — проникновения в мышечную пластинку слизистой, то можно удалить и злокачественную опухоль. В основном идет борьба с опухолями, в которых есть дисплазия высокой степени, то есть когда остается один шаг до злокачественной опухоли, но она еще мягкая и ее можно отслоить. Но работать нужно ювелирно. Впрочем, как и в любом своем деле.