Бордовое пятно на локте что это
Пятна сухой кожи на теле: основные причины
Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
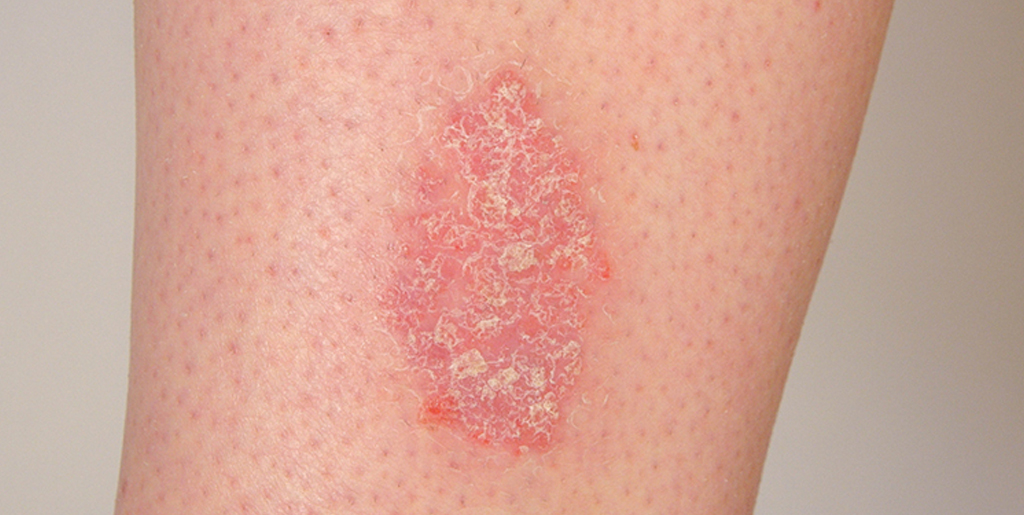
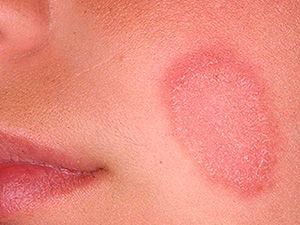
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
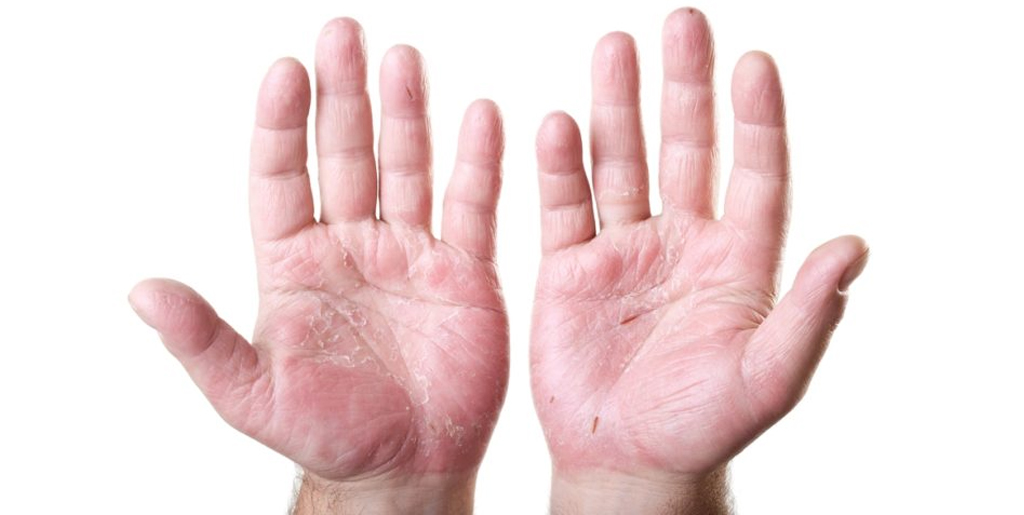
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
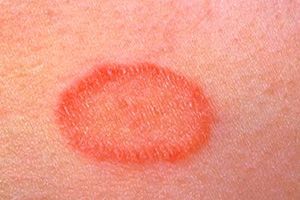
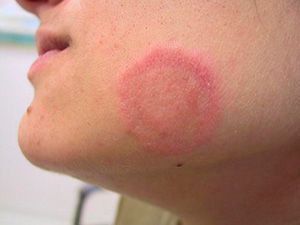
Розовый лишай
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
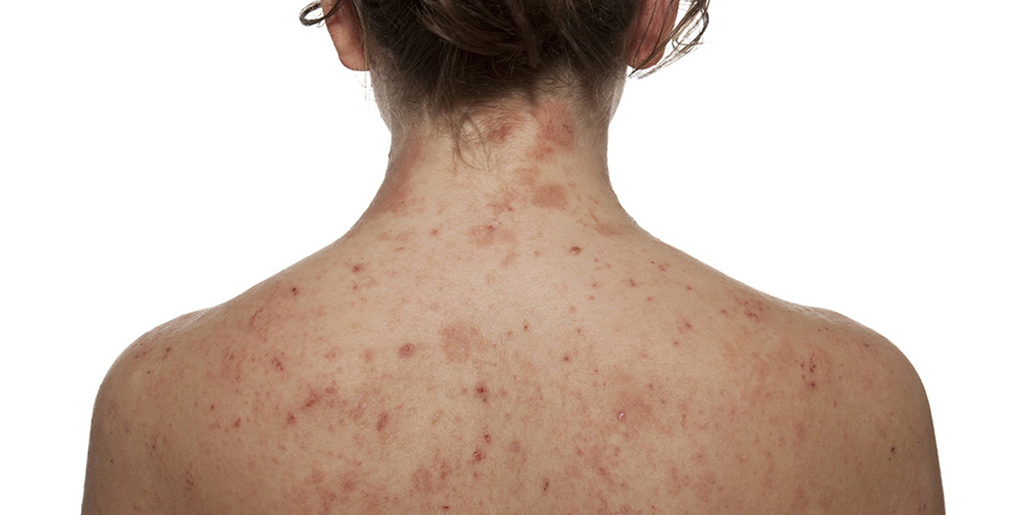
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Наши врачи
Розовый лишай у беременных
У женщин питириаз встречается чаще, чем у мужчин. Особенно опасно, когда кожное заболевание случается у беременных женщин. При обнаружении каких-либо высыпаний важно сразу посетить дерматолога и пройти лечение. Недопустимо рисковать здоровьем малыша и ждать, что бляшки сами исчезнут. Если болезнь не лечить, то присоединяются бактериальные инфекции, с которыми справиться намного сложнее.
Если у беременной женщины не выявлен розовый лишай, то тем не менее важно придерживаться следующих рекомендаций:
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца. У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть. Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни. Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности. Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
Важно! Своевременно обратиться к врачу и отказаться от самолечения. В многопрофильной клинике ЦЭЛТ созданы идеальные условия для пациентов. Посетить дерматолога и сдать лабораторные анализы можно в удобное время, без спешки и очередей.
Записывайтесь на прием к дерматологам ЦЭЛТ и эффективно избавляйтесь от кожных болезней.
Лечение псориаза на локтях
Автор: 
Редактор: 
Дата публикации: 21.08.2018
Дата обновления: 16.02.2020
Причины псориаза локтей
Псориаз на локтях – это такое же хроническое кожное заболевание, как псориаз на любом другом участке тела. Основная причина развития – измененная наследственность. Если она есть, то организм теряет способность правильно адаптироваться в окружающей среде. На него могут воздействовать внешние и внутренние провоцирующие факторы, нарушая взаимодействие с окружающей средой. Это приводит к нарушению обмена веществ и работы иммунной системы, проявляющихся в характерных высыпаниях на коже.
Основные факторы, провоцирующие развитие патологического процесса:
Под действием одного или нескольких факторов происходят изменения в обмене веществ, а затем в иммунной системе. Иммунитет начинает бурно реагировать на любые воздействия, при этом страдают и собственные клетки кожи. Механизм развития псориатического процесса включает:
В результате этих процессов на коже образуются папулы, приподнятые над окружающей кожей из-за воспалительного инфильтрата. Сверху они покрыты шелушащимся эпителием.
Симптомы псориаза на локтях
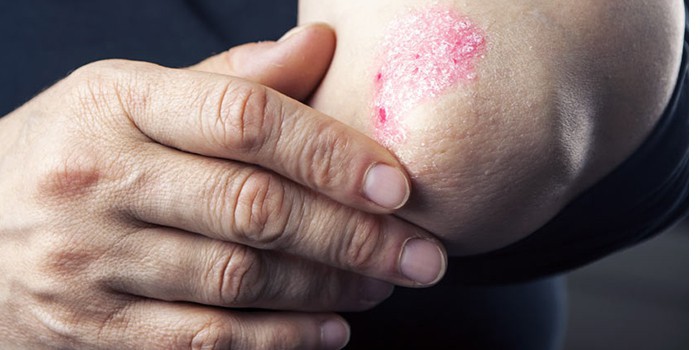
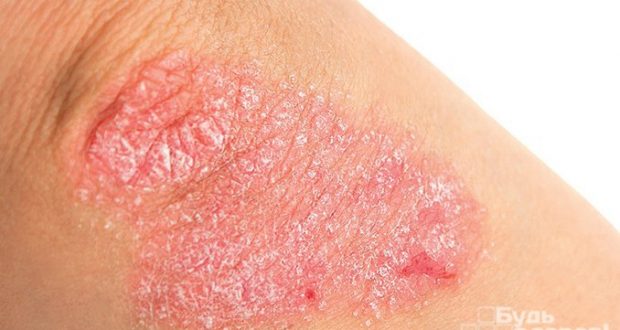
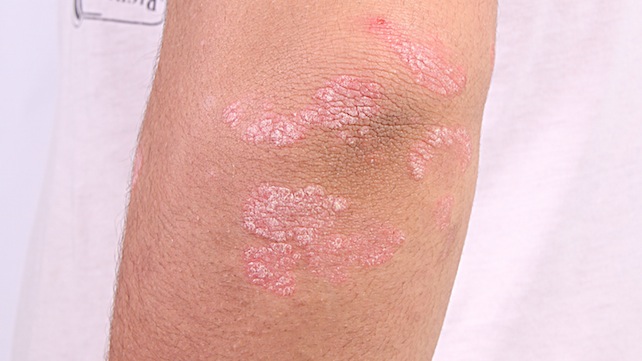
Заболевание может начинаться остро или постепенно. На коже разгибательной поверхности локтевых суставов с обеих сторон (поражение всегда двустороннее) появляются один или несколько узелков ярко-розового цвета. Они постепенно увеличиваются в размерах и приобретают вид папул, окруженных более яркой возвышающейся каймой. Сверху такая папула присыпана белыми шелушащимися чешуйками. Особенностью этой стадии развития болезни является то, что элементы сыпи появляются на местах повреждения кожи – на ссадинах, царапинах, потертостях и сопровождаются зудом.
Папулы могут годами находиться в таком состоянии, не изменяясь или периодически бледнея. Такие элементы часто называют дежурными бляшками. Но может быть и другой вариант течения, когда сыпь разрастается, сливается в конгломераты различных конфигураций и распространяется на другие участки тела. В этом случае после того, как заканчивается обострение, также могут оставаться дежурные бляшки, характеризующие хроническое течение псориаза.
Отличительной особенностью высыпаний при псориазе на локтях является триада симптомов:
Красные пятна на коже после стресса
Диагностика кожных заболевания
Стадии развития псориаза локтей
Псориаз на локтях обычно протекает волнообразно, с рецидивами и ремиссиями. Обострения развиваются стандартно.
Встречаются летняя, зимняя и внесезонная формы заболевания. Более распространена форма с рецидивами в холодное время года. Летом у таких больных элементы сыпи могут полностью исчезать. Избавиться от симптомов летней формы заболевания можно на море.
Прогрессирующая (начальная) стадия
На задней поверхности рук в области локтей формируется сыпь увеличивающиеся и сливающиеся между собой; иногда это небольшие элементы, не распространяющиеся на окружающую кожу; но часто образуются большие бляшки, переходящие на предплечье и кисть; псориаз на локтях, начальная стадия, фото.
Cтационарная
Заболевание «застыло», нет ни прогрессирования, ни обратного развития; в отличие от начальной стадии травмирование кожи не приводит к усилению сыпи.
Регрессирующая
Заживление происходит постепенно; сыпь начинает бледнеть или от центра к периферии (получаются розовые кольца) или от периферии к центру (кольца белого цвета); на месте сыпи образуются белые или коричневые пятна, которые постепенно проходят; но чаще всего на локтях остается одна – две дежурные бляшки.
Как лечить псориаз на локтях
Лечение псориаза на локтях лучше начинать как можно раньше. И проводиться оно должно по назначению врача-дерматолога. Врач обязательно дает общие рекомендации, разработанные для больных:
Методы лечения псориаза локтей
В лечении псориатических процессов все большее значение приобретают немедикаментозные методики, основанные на современных достижениях медицины и тысячелетнем опыте китайских и тибетских врачей. Эти методы можно применять как во время обострения для устранения основных симптомов и ускорения наступления ремиссии, так и во время ремиссии для предупреждения обострения. В лечении псориатических высыпаний на локтях применяют следующие методы:
Рефлексотерапия – древнейший метод воздействия на определенные точки на теле человека с целью восстановления нарушенного здоровья. При псориазе на локтях проводятся следующие курсы лечения:
PRP-терапия – активизация защитных сил организма путем введения в места поражения на коже собственной плазмы пациента, обогащенной тромбоцитами; новейший метод, отлично зарекомендовавший себя в лечении псориаза.
Аутогемотерапия – метод, давно применяемый в лечении псориаза, положительно влияющий на работу организма в целом; пациенту внутримышечно вводят его же взятую из вены кровь.
Гирудотерапия – курсы терапии пиявками. Особенно эффективны для профилактики обострений.
Фитотерапия – широко используются лекарственные растения. Подбору таких средств специалисты обучаются по европейским и восточным методикам.
Лечение псориаза локтей в клинике «Парамита»
Особенностью лечения псориаза на локтях в московской клинике Парамита является индивидуальный подход и разработка наиболее эффективного плана лечения для конкретного пациента с учетом особенностей организма и течения болезни.
Высокая квалификация врачей позволяет подобрать такое сочетание современных европейских и традиционных восточных методов, которое быстро устраняет симптомы псориаза на локтях, не навредив при этом больному. Это не так просто, учитывая многофакторность заболевания. Поэтому пациенты, имеющие опыт лечения псориаза, стараются лечиться именно в клинике Парамита.
Как питаться при локтевом псориазе?
Специальной диеты нет. Но дерматологи рекомендуют соблюдать следующие правила:
Что делать при обострении локтевого псориаза?
При обострении заболевания лечение назначается в зависимости от тяжести и степени распространения процесса. При легком течении назначают наружные средства, которые наносят на пораженные участки кожи. На начальной стадии, когда в области поражения всего несколько элементов сыпи, назначают смягчающие и противовоспалительные средства. Цель лечения – подавление быстрого деления клеток эпителия и воспалительного процесса. Подойдут мази и кремы, содержащие салициловую кислоту и кортикостероиды, например, Дипросалик. При прогрессирующей стадии следует избегать раздражающих кожу средств, в том числе, содержащих деготь.
На стационарной стадии, когда процесс больше не распространяется, назначают дегтярные и нафталановые мази, а также при выраженном воспалительном процессе – кортикостероиды курсами. Помогают остановить процесс деления клеток мази на основе синтетического аналога витамина D3 (Псоркутан).
При выраженном обострении, когда имеется тенденция к распространению процесса, назначают общее лечение:
Народные средства для лечения псориаза локтей
Лечение псориаз а на локтях проводит дерматолог. В состав назначенной им комплексной терапии часто входят и народные средства. Основной целью таких назначений является снижение лекарственной нагрузки на пациента: правильно подобранные растительные средства усиливают (потенцируют) воздействие лекарственных препаратов. При псориазе на локтях находят применение следующие народные рецепты:
Профилактика локтевого псориаза
Профилактика псориаза на локтях заключается:
Псориаз на локтях – это самая распространенная форма заболевания. Если ее не начать лечить вовремя и по всем правилам, может начаться распространенный псориатический процесс и осложнения со стороны суставов.
Очень важен выбор клиники, ведь эта псориаз на локтях хорошо лечится, процесс можно остановить на ранних этапах, не позволив высыпаниям распространяться по всему телу. Клиника Парамита отвечает всем современным требованиям и не разочаровывает своих пациентов.
Бордовое пятно на локте что это
Поражения кожи при соматических заболеваниях отражают связь кожной патологии с нарушениями гомеостаза и состоянием внутренних органов. Эта связь возможна в нескольких вариантах: соматическое заболевание является причиной кожной болезни; поражения кожи и соматическое заболевание имеют общую этиологию и представляют лишь разные проявления одного и того же процесса, например при диффузных болезнях соединительной ткани (ДБСТ: системная красная волчанка, системная склеродермия).
Поражения кожи при болезнях сердечно-сосудистой и дыхательной систем разнообразны и в большинстве неспецифичны. Частым признаком заболеваний сердечно-сосудистой системы является цианоз – синюшная окраска кожи и слизистых оболочек, обусловленная высоким содержанием в крови восстановленного гемоглобина. Истинный цианоз является симптомом гипоксемии (общей или локальной) и появляется при концентрации в капиллярной крови восстановленного гемоглобина более 50 г/л (при норме до 30 г/л). При нарушении кровообращения цианоз выражен на наиболее отдаленных от сердца участках тела, а именно на пальцах рук и ног, кончике носа, губах, ушных раковинах. Такое распределение цианоза обозначается как акроцианоз. Его возникновение зависит от повышения содержания в венозной крови восстановленного гемоглобина в результате избыточного поглощения кислорода крови тканями при замедлении кровотока. В других случаях цианоз приобретает распространенный характер – центральный цианоз, обусловленный кислородным голоданием в результате недостаточной артериализации крови в малом круге кровообращения [2].
Для пациентов с атеросклерозом и дислипидемией характерны ксантоматозы – кожные проявления нарушенного липидного обмена. Ксантелазмы – желтоватые мягкие бляшки в области век. Ксантомы – множественные мелкие папулы цветом от нормального до желто-коричневого, в большом количестве появляющиеся чаще всего на ягодицах, бедрах, локтях. Сухожильные ксантомы – медленно растущие опухолевидные образования в области сухожилий (ахилловы сухожилия, разгибатели пальцев). Туберозные ксантомы – крупные опухоли и бляшки коричневого цвета, плотноватой консистенции, локализуются на локтях, коленях, пальцах, ягодицах. Эруптивные ксантомы служат маркером гипертриглицеридемии. Чаще других встречаются эруптивные ксантомы: множественные, симметрично расположенные папулёзные элементы с чёткими границами, при слиянии которых образуются бляшки (туберозно-эруптивные ксантомы). Опухолевидные образования размером от горошины до грецкого ореха при туберозно-эруптивной ксантоме имеют дольчатое строение, спаяны в конгломерат, неподвижные, плотные. Цвет – жёлтый, с красным ободком. Могут сочетаться с ксантелазмами и ксантомами сухожилий, особенно ахилловых. Локализация – преимущественно в области суставов (коленных, локтевых, плечевых), на ягодицах, тыльной поверхности пальцев, на коже лица, волосистой части головы. Множественные липомы и липоматоз часто сопровождаются повышенным уровнем холестерина. Множественные липомы локализуются симметрично на верхних конечностях, животе, пояснице, ягодицах, бедрах.
В рамках дифференциальной диагностики в кардиологической практике изменения кожи могут свидетельствовать о вторичном характере артериальной гипертензии (АГ) и наличии органной патологии. Так, наличие у пациента с АГ изменений кожи могут указывать на болезнь или синдром Иценко-Кушинга или феохромоцитому (нейрофиброматоз кожи) [5].
К основным признакам острой ревматической лихорадки (ОРЛ) относятся кольцевидная эритема и подкожные ревматические узелки. Кольцевидная эритема (бледно-розовые кольцевидные высыпания диаметром от нескольких миллиметров до 5-10 см на туловище и проксимальных отделах конечностей, но не на лице, не сопровождающиеся зудом, не возвышающиеся над поверхностью кожи, не оставляющие после себя следов) – характерный, но редкий (4-17 % всех случаев ОРЛ) признак. Подкожные ревматические узелки (округлые плотные малоподвижные безболезненные мелкие узелки, расположенные в местах прикрепления сухожилий в области коленных, голеностопных, локтевых суставов или затылочной кости) – характерный, но крайне редкий (1-3 % всех случаев ОРЛ) симптом. Несмотря на значительное снижение частоты кольцевидной эритемы и ревматических узелков у больных детей и фактическое их отсутствие у подростков и взрослых пациентов, специфичность данных синдромов при ОРЛ остается высокой, и они сохраняют свою диагностическую значимость [7].
Сохраняют свою диагностическую значимость при инфекционном эндокардите, несмотря на их низкую встречаемость (до 25 %), и входят в состав малых клинических критериев: геморрагические высыпания на коже, слизистых оболочках и переходной складке, конъюнктивы (симптом Лукина), узелковые плотные болезненные гиперемированные образования в подкожной клетчатке пальцев кистей или на тенаре ладоней (узелки Ослера), мелкие эритематозные высыпания на ладонях и подошвах (повреждения Джейнуэя), а также овальные, с бледным центром, геморрагические высыпания на глазном дне (пятна Рота).
Все врожденные пороки сердца разделяют на 2 группы: пороки с первичным цианозом («синие») и пороки без первичного цианоза («бледного» типа). Тетрада Фалло (самый частый «синий» порок) с раннего детства сопровождается стойким цианозом и совместим со сравнительно продолжительной жизнью. Важные признаки – синюшные пальцы, утолщенные в виде барабанных палочек. Незаращение межпредсердной перегородки – один из частых (10 %) врожденных пороков сердца из группы «бледного» типа, при котором имеется сообщение между предсердиями. Обнаруживается не раньше зрелого возраста (20–40 лет), пациенты обычно хрупкого телосложения, с нежной, полупрозрачной и необычно бледной кожей. При плаче, крике, смехе или кашле, натуживании, физической нагрузке или во время беременности может появиться преходящая синюшность кожи и слизистых оболочек [1].
Хроническая обструктивная болезнь легких сопровождается общим изменением окраски кожного покрова: при гипервентиляции кожа имеет утрированный розовый цвет («розовый пыхтельщик»), при гиповентиляции – цианотичный («синий отечник-одутловатик»). С бронхолегочной патологией связывают синдром жёлтых ногтей. При бронхоэктатической болезни, хроническом абсцессе легкого отмечается бледность кожных покровов, при развитии дыхательной недостаточности – цианоз, утолщение концевых фаланг («барабанные палочки») и ногтей («часовые стекла»). При пневмотораксе возможно развитие подкожной эмфиземы. У больных бронхиальной астмой кожные проявления являются одним из экстрапульмональных признаков аллергии (наряду с ринитом, конъюнктивитом, пищевой аллергией) [3, 4].
Поражения кожи частый симптом при ДБСТ. При системной красной волчанке (СКВ) поражение кожи (частота 90 %) характеризуется разнообразием:
1) эритема на скуловых выступах, имеющая тенденцию к распространению по направлению к носогубной зоне («бабочка» на щеках и крыльях носа), в зоне «декольте», в области крупных суставов;
2) дискоидная красная волчанка (дискоидные очаги) – эритематозные приподнимающиеся бляшки с прилипающими кожными чешуйками, и фолликулярными пробками и телеангиэктазиями, на старых очагах могут быть атрофические рубцы;
3) фотосенсибилизация – повышение чувствительности кожи к воздействию солнечного света;
4) подострая кожная красная волчанка – распространённые полициклические анулярные очаги на лице, груди, шее, конечностях; телеангиэктазии и гиперпигментации;
5) выпадение волос (алопеция), генерализованное или очаговое;
7) возможны проявления кожного васкулита (пурпура, крапивница, околоногтевые или подногтевые микроинфаркты);
8) сетчатое ливедо* чаще наблюдают при антифосфолипидном синдроме;
9) часто кожные изменения сопровождаются поражением слизистых оболочек полости рта: хейлит и безболезненные эрозии (язвы) на слизистой оболочке полости рта или носоглотки (встречается у трети больных).
*Ливедо (лат. livedo синяк) – патологическое состояние кожи, характеризующееся ее неравномерной синюшной окраской за счет сетчатого или древовидного рисунка просвечивающих кровеносных сосудов, находящихся в состоянии пассивной гиперемии. Ливедо проявляется мраморным рисунком кожи конечностей (сетчатый или пятнистый рисунок красного или синего цвета), который возникает из-за изменений кровотока в сосудах дермы. Ливедо четче проступает на холоде.
Изменения кожи и слизистой оболочки полости рта включены в диагностические критерии СКВ американской ревматологической ассоциации.
Изменения кожи относятся к диагностическим критериям системной склеродермии (ССД). ССД или системный склероз, – прогрессирующее полисиндромное заболевание с характерными изменениями кожи, опорно-двигательного аппарата, внутренних органов (легкие, сердце, пищеварительный тракт, почки) и распространенными вазоспастическими нарушениями по типу синдрома Рейно. В основе заболевания лежат поражение соединительной ткани с преобладанием фиброза, аутоиммунные нарушения и сосудистая патология по типу облитерирующей микроангиопатии. Основой нарушения фиброзообразования является активизация фибробластов кожи и гиперпродукция ими коллагена. На ранних стадиях поражения кожи выявляется ее инфильтрация активированными Т-лимфоцитами.
Клиническая картина ССД отличается большой полиморфностью и полисиндромностью, отражая системный характер заболевания и варьируя от маломанифестных, относительно благоприятных форм до генерализованных, быстропрогрессирующих и фатальных. ССД чаще развивается постепенно: появляются вазоспастические нарушения по типу синдрома Рейно, уплотнение кожи и подлежащих тканей, артралгии или тенденция к контрактурам, позднее выявляется патология внутренних органов. Реже болезнь дебютирует с прогрессирующего генерализованного поражения кожи (плотный отек, индукция) и/или висцеральных поражений, которые в дальнейшем могут доминировать в клинической картине. Кожный синдром при ССД является одним из ведущих синдромов, определяющих принадлежность к форме и варианту течения ССД. Изменения кожи представляют собой 3 последовательные фазы: плотного отека, индурации и атрофии. Отек и уплотнение кожи связаны с гиперпродукцией коллагена I фибробластами кожи и избыточным отложением гликозаминогликанов и фибронектина во внеклеточном матриксе. В очагах уплотнения атрофируются потовые железы и выпадают волосы. Кожные изменения начинаются на пальцах кистей рук практически во всех случаях ССД. При лимитированной склеродермии эти изменения локализованы на коже кистей, стоп и лица. Они предопределяют характерный вид больного: маскообразность, амимичность лица, симптом «кисета» за счет стягивания ротового отверстия уплотненной кожей, заострение черт лица, неполное смыкание век. При хроническом течении нередки телеангиэктазии, которые локализуются преимущественно на лице, слизистой губ, иногда языка и твердого неба, на груди, спине, конечностях. Характерны и изменения кистей: вследствие отека и индурации кожа становится плотной, не собирается в складку; пальцы напоминают «муляжные», формируются сгибательные контрактуры пальцев; из-за расстройств местного кровообращения развиваются изъязвления, возможно развитие гангрены и укорочения пальцев. Эти изменения кожи пальцев определяются как склеродактилия. Возможны нарушения пигментации кожи, когда гиперпигментированные участки чередуются с гипопигментированными.
Лимитированный вариант ССД обычно дебютирует синдром Рейно, сопровождается развитием нарушений моторики пищевода (дисфагией). При этом варианте выявляют кальциноз – отложение гидроксиапатитов в коже, которые локализуются на кистях (особенно в области проксимальных межфаланговых суставов и ногтевых фаланг). Кальциноз мягких тканей преимущественно в области пальцев рук и периартикулярно (синдром Тибьержа-Вейссенбаха) является важным клинико-рентгенологическим признаком заболевания, позволяющим иногда диагностировать ССД на основании данных рентгенографии. Сочетание кальциноза (С), синдрома Рейно (R), эзофагита (Е), склеродактилии (S) и телеангиэктазии (Т) называют СRЕSТ-синдромом [7, 8].
Синдром Рейно – пароксизмальное вазоспастическое симметричное расстройство артериального кровоснабжения кистей и/или стоп, иногда ушей, носа, губ, возникающее чаще под воздействием холода или волнения. Синдром Рейно имеет три последовательные фазы: ишемии, цианоза и гиперемии. В первой фазе развивается констрикция дистальных артериол и метаартериол с полным опорожнением капилляров от эритроцитов (побледнение кожных покровов). Вторая фаза обусловлена стазом крови в венулах, капиллярах, артериовенозных анастомозах (цианоз). Третья фаза проявляется реактивной гиперемией и покраснением кожи. Изменения цвета кожи при синдроме Рейно в зависимости от фазы процесса соответствуют последовательности цветов российского флага (белый, синий, красный). Возможно наличие висцеральных эквивалентов синдрома Рейно в сосудах сердца, легких, почек, мозга и т.д. При прогрессировании синдрома Рейно развиваются сосудисто-трофические изменения и ишемические некрозы (дигитальные, висцеральные), начальная гангрена конечностей.
У некоторых больных наблюдается одновременное поражение слизистых оболочек (стоматит, хронический конъюнктивит, атрофический или субатрофический ринит, фарингит) и желез. Возможно сочетание ССД с синдромом Шегрена [6].
При дерматомиозите наиболее типична локализация высыпаний на открытых местах: лицо, особенно в периорбитальной области, шея, зона декольте, конечности, преимущественно над суставам, но высыпания могут распространяться по всему кожному покрову. Вначале возникает яркая отёчная эритема, затем она приобретает лиловый оттенок или насыщенно-бурый цвет. Участки гипер- и гипопигментации, телеангиэктазии создают пеструю картину пойкилодермии. Нередки болезненные паронихии, капилляриты на подушечках пальцев и ладонях. Могут поражаться также слизистые оболочки в виде стоматита, конъюнктивита, атрофического ринита, фарингита, ларингита. Поражение поперечнополосатых мышц, как и кожи, является одним из самых ранних симптомов дерматомиозита. Вначале отмечаются сильная утомляемость, болезненность, нарастающая слабость мышц плечевого и тазового пояса. Больные не в состоянии поднять руки, чтобы одеться («симптом рубашки»), причесаться, поднести ложку ко рту. Слабость мышц шеи не позволяет им приподнять голову. Больным трудно сесть, походка становится неуверенной, часто падают, трудно подняться на ступеньку («симптом лестницы»).
При системных васкулитах чаще можно обнаружить сетчатое ливедо, дигитальные инфаркты, язвы, узелки (при узелковом полиартериите, синдроме Чарга–Стросса, гранулематозе Вегенера), пальпируемую пурпуру при любой форме васкулита, за исключением гигантоклеточного артериита и артериита Такаясу.
Геморрагический васкулит или болезнь Шенлейна–Геноха – системный васкулит, поражающий сосуды микроциркуляторного русла (артериолы, капилляры и посткапиллярные венулы), с характерным отложением в их стенке иммунных депозитов, состоящих преимущественно из иммуноглобулинов А (IgA); клинически проявляется кожной геморрагической сыпью в сочетании с поражением суставов, желудочно-кишечного тракта и почек. Изменения со стороны кожи чаще всего манифестируют в виде двусторонней симметричной геморрагической сыпи (пурпуры) с размером высыпаний от 3 до 10 мм. В самом начале своего развития кожные элементы геморрагической сыпи представляют собой папулы, возвышающиеся над поверхностью кожи, вследствие чего их можно легко ощутить при пальпации. Кожные геморрагии не бледнеют при надавливании, что позволяет отличить их от эритемы. Наиболее типичная локализация – нижние конечности (голени и стопы). Нередко пурпура распространяется на бедра, ягодицы, туловище, верхние конечности и исключительно редко на лицо. Высыпания постепенно бледнеют, трансформируются в коричневые пигментные пятна и затем исчезают. При длительном рецидивирующем течении кожа на месте бывших высыпаний может пигментироваться вследствие развития гемосидероза. Характерная особенность – склонность к рецидивированию после длительного пребывания больного в вертикальном состоянии. Возможно развитие петехий – точечных кровоизлияний размером до 3 мм. Значительно реже отмечаются экхимозы – крупные кожные геморрагии неправильной формы диаметром свыше 10 мм. Наиболее типичной локализацией экхимозов линейной формы являются места, подвергающиеся повышенной механической компрессии (кожные складки, резинка носков, тугой ремень, манжетка тонометра). Этот феномен при пурпуре Шенлейна-Геноха является аналогом симптома Кончаловского-Румпеля-Лееде или симптома жгута [6, 7].
К возможным изменениям кожи при ревматоидном артрите относятся: ревматоидные узелки, утолщение и гипотрофия кожи; васкулит, сетчатое ливедо, микроинфаркты в области ногтевого ложа. Ревматоидные узелки – плотные подкожные образования, чаще локализованные в областях, наиболее подверженных травматизации, на выступающих участках тела, разгибательных поверхностях или в околосуставных областях (локтевой сустав, предплечье); редко обнаруживаются во внутренних органах (легкие). При Синдроме Фелти может отмечаться гиперпигментация кожи нижних конечностей. При болезни Стилла у взрослых наряду с рецидивирующей гектической лихорадкой, и артритом отмечается макулопапулёзная сыпь [6].
Тендовагинит отдельных пальцев стоп (реже кистей) при реактивном артрите может приводить к болям, отёчности всего пальца, нарушениям его движений и иногда к багрово-синюшной окраске кожи («палец в виде сосиски», дактилит). При осмотре может быть выявлена кератодермия (keratoderma blennorrhagica) – безболезненный очаговый (в виде папул и бляшек) или сливающийся гиперкератоз с преобладающей локализацией на подошвенной части стоп и ладонях (отдельные очаги могут возникать на любой части тела). Возможно поражение ногтей (чаще на пальцах стоп): жёлтое прокрашивание, онихолизис и другие виды ониходистрофии. При осмотре слизистых оболочек часто выявляются безболезненные эрозии в полости рта).
При отсутствии специфического лечения подагры у половины больных возможно появление тонусов. Сроки развития тофусов вариабельны, в среднем 8–11 лет, и зависят от особенностей течения болезни, в частности от уровня гиперурикемии и тяжести поражения почек. Чаще тофусы локализуются подкожно или внутрикожно в области пальцев кистей и стоп, коленных суставов, на локтях и ушных раковинах, но могут образовываться практически на любых участках поверхности тела и внутренних органах. У женщин в постменопаузе тофусы нередко располагаются в области узелков Гебердена. Иногда наблюдают изъязвление кожи над тофусами со спонтанным выделением содержимого в виде пастообразной белой массы. Для псориатического артрита высокоспецифичным (специфичность 90,5 %) является параартикулярное явление – багрово-цианотичное окрашивание кожных покровов над воспаленными суставами с формированием «сосискообразной» деформации пальца [2, 7].
Кожные проявления ввиду своей наглядности становятся первыми признаками, привлекающими внимание пациента задолго до возникновения других симптомов соматического заболевания. Задача врача – своевременно выявить связь между изменениями кожи и незаметно развивающейся соматической болезнью, которая по своим последствиям для больного может быть неизмеримо опаснее незначительного косметического дефекта. Чем раньше будет заподозрена истинная причина кожных проявлений и больной будет направлен на дополнительное обследование, тем раньше он начнет патогенетическое, а не симптоматическое лечение.






.jpg)

