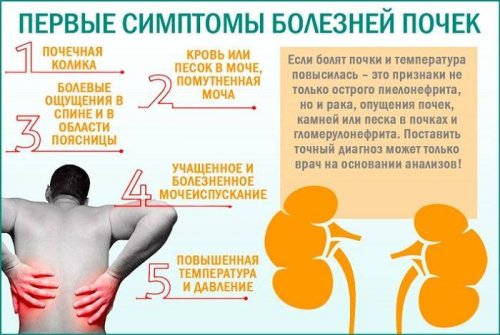
Болят почки что выпить какие таблетки
Топ-10 препаратов для лечения почек
Чем лечить почки: уросептики, цитраты и средства при хронической почечной недостаточности.
Содержание
Почки – важнейший парный орган в организме человека. Почки перекачивают кровь, очищая ее от токсинов, поддерживают правильный кислотно-щелочной баланс, реабсорбируют аминокислоты, глюкозу и воду. И это – далеко не полный список функций почек.
Если в работе почек появляются нарушения, возможно развитие заболеваний, которые потом очень непросто лечить. Лечить почки должен врач-нефролог или уролог, который подберет правильную схему терапии после обследования и анализов. Причем к заболеваниям почек нужен комплексный подход: обычно врач назначает несколько препаратов, воздействующих как на причины проблемы, так и на симптоматику, а также восстанавливающих функции почек.
Причины заболевания почек
Чаще болезни почек и мочеполовой системы диагностируют у женщин, нежели у мужчин. Чтобы выбрать лекарство для почек, врач должен учитывать общее состояние пациента, иметь точный диагноз и уровень прогрессирования заболевания.
Существует масса внешних и внутренних причин заболеваний почек. Специалисты выделяют такие группы:
Самые распространенные заболевания почек
Самые популярные препараты для лечения почек
Мы составили список эффективных препаратов для лечения почек. Это уросептики, цитраты и лекарства, назначаемые при хронической почечной недостаточности. Любой из представленных ниже препаратов должен назначать исключительно врач.
Уросептики
Уросептики – это большая группа средств для лечения заболеваний почек. Такие препараты обладают мощным антимикробным и антисептическим эффектом. Обычно их назначают при заболеваниях мочевыделительной системы, вызванных воспалениями.
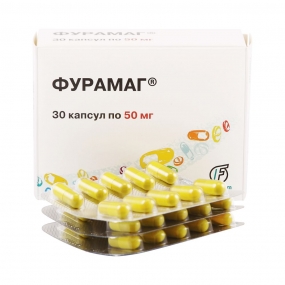
Фурамаг
Урологи часто назначают этот препарат для длительного применения (в том числе и детям). «Фурамаг» эффективен при наличии стрептококка, стафилококка, сальмонеллы, кишечной палочки, шигеллы, клебсиеллы, энтеробактера. Препарат останавливает рост патогенной микрофлоры или полностью ее уничтожает (все зависит от концентрации препарата). Назначают «Фурамаг» практически при всех острых и хронических урогенитальных инфекциях, а также для профилактики перед хирургическими вмешательствами. Показания: острый цистит, уретрит, пиелонефрит, гинекологические инфекции, инфекции кожи и ожоги. Микробная резистентность к препарату развивается медленно, его можно назначать детям от 3 лет, запивать таблетки нужно достаточным количеством воды. Среди побочных эффектов: сыпь на коже, тошнота, головная боль.
Фурамаг
Олайнский ХФЗ, Латвия
Инфекции, вызванные чувствительными к фуразидину микроорганизмами: — урогенитальные инфекции (острые циститы, уретриты, пиелонефриты); — гинекологические инфекции; — инфекции кожи и мягких тканей; — тяжелые инфицированные ожоги; — с профилактической целью при урологических операциях (в т.ч. цистоскопии, катетеризации).
Почечная колика: причины, симптомы и лечение
Нарушение физиологической проходимости верхних мочевыводящих путей приводит к появлению крайне неприятного синдрома – почечной колики. К симптомам почечной колики у мужчин и женщин относится:
В острой фазе болевой синдром у пациента не исчезает даже при изменении положения тела.
От чего возникает почечная колика?
Этот синдром может возникнуть вследствие следующих патологических процессов:
Приступ почечной колики может возникнуть из-за скопления слизи, сгустков крови или гноя. Эти изменения приводят к раздражению чувствительных рецепторов в почках, следствием чего становится острый болевой синдром. Установить причину можно будет только во время клинического обследования. Для определения причин произошедшего, помимо визуального осмотра пациента, выполняется рентгенографическое, ультразвуковое и томографическое обследование. Также пациенту может потребоваться сделать внутреннюю урографию и хромоцистоскопию. Комплексное обследование можно сделать только в крупных государственных центрах, в том числе в клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Обследование в нашем центре поможет избавиться не только от самого синдрома, но и от причин, которые привели к его возникновению.
Чем обезболить почечную колику?
Прежде чем обращаться в клинику, необходимо снять острый приступ. Для этих целей могут использоваться спазмолитики при почечной колике. В качестве таких препаратов применяется «Но-шпа» или «Спазмалгон», эти препараты снимут спазм сосудов, что позволит значительно улучшить состояние пациента. Одними спазмолитиками решить проблему удается не всегда, поэтому для облегчения острого периода используются еще и обезболивающие при почечной колике – «Кеторол», «Баралгин», «Дротаверин». Эти препараты продаются в аптеках без рецепта, поэтому облегчить острый период не составит проблем. Сразу после этого нужно обращаться в клинику для профессиональной диагностики и лечения. В нашей клинике лечат и другие урологические заболевания: гидронефроз, аденому предстательной железы, фимоз и прочие патологии. Для получения более детальной информации и записи на прием свяжитесь с представителями нашего центра по телефону.
Препараты для лечения почек и мочевыводящих путей
Правильно подобранные лекарственные средства способны не только поддерживать нормальное функционирование почек и предотвращать прогресс болезни, но и обеспечивать полное излечение.
Канефрон Н др. №60 – комбинированное лечебное средство, состоящее из экстрактов природных компонентов от фитонирингового немецкого производителя «Бионорика АГ». Данный препарат, благодаря скрупулезно подобранному натуральному составу, собрал лучшие достижения и традиции фитотерапии в комплексе с инновационной технологией производства. Он наделен эффективным спазмолитическим, антибактериальным и противовоспалительным действием.
Присутствующие в составе экстракты корня любистка, травы золототысячника и листьев розмарина обладают противомикробным эффектом, а при проникновении в мочевыводящие пути начинают мгновенно реагировать и снимать спазмы и боли. Стимулируется выделение солей мочевой кислоты, которая препятствует распространению вредоносных бактерий. Безопасное воздействие растительных компонентов Канефрона Н на организм является преимущественным критерием для лечения острых стадий и хронических заболеваний почек и мочевого пузыря.
С учетом расширенного диапазона клинического воздействия, его целесообразно рекомендовать к применению беременным и кормящим женщинам. В инструкции предусмотрено назначение и детям, начиная с грудного возраста. Стандартная доза приема для взрослых – по 2 драже три раза в день, детям старше пятилетнего возраста – половинчатую дозировку взрослых. Грудничкам врач подбирает форму данного препарата в каплях – три раза в день по 10 капель. Результаты проведенных исследований подтвердили, что Канефрон Н др. №60 рационально включать в схемы комплексной терапии различных нейрогенных расстройств мочеиспускания, для профилактики мочекаменной болезни.
Фитолизин паста 100г – комбинированный препарат, который выгодно лидирует в среде противовоспалительных и спазмолитических аналогов. Запатентованная формула с натуральным составом, сильный терапевтический эффект, проведенные клинические исследования и наличие сертификации позволяют рекомендовать пасту для приема пациентам, которые страдают:
Паста фитолизина стимулирует фильтровальный процесс в почечных клубочках и, что особо ценно, не нарушает электролитический баланс. Она способствует выводу из мочи ионов хлора и натрия, не позволяет образовываться конкрементам.
При всех положительных лечебных эффектах, Фитолизин паста 100г имеет предостережения к приему – почечная и сердечная недостаточность, фосфатный уролитиаз, повышенная чувствительность к составу компонентов. Ее не рекомендуется использовать беременным и кормящим грудью, а также в возрасте до 18 лет.
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Медикаментозная нефропатия. Лекарственное поражение почек.
1. Что такое медикаментозная нефропатия?
Медикаментозная нефропатия – это состояние, при котором появляются поражения почек в результате приёма лекарств. Лекарственное поражение почек становится все более распространённо в последнее время, т.к. появляются новые лекарственные препараты. На настоящий момент медикаментозная нефропатия составляет около 10% всех почечных заболеваний. Лекарственное поражение почек происходит при длительном приёме медицинских препаратов, при их передозировке или при непереносимости. Также медикаментозная нефропатия может быть своеобразной иммунной реакцией на некоторые лекарства или вакцины.
Если медикаментозная нефропатия вызвана аллергией, то может развиться васкулит с поражением интерстициальной ткани. При лекарственном поражении почек главным образом страдают почечные клубочки – появляются гломерулярные функциональные нарушения. Изменения ферментов в организме может вылиться в повреждения почечных канальцев.
2. Симптомы лекарственных поражений почек
Симптомами лекарственных поражений почек стоит считать:
3. Диагностика заболевания
Для диагностики лекарственной нефропатии особое значение имеют:
4. Лечение медикаментозной нефропатии
Лечение лекарственных поражений почек концентрируется на выявлении препарата, вызывающего болезнь, и его исключении. Также используется гормональная терапия. Диетическое и медикаментозное лечение лекарственных поражений почек зависит от характера этого поражения.
Предотвратить развитие медикаментозной нефропатии поможет раннее выявлении аллергии на группы препаратов и профилактика других заболеваний почек.